Femmes et TDAH : manifestations, diagnostic et parcours de vie
Résumé
Le trouble du déficit de l’attention avec ou sans hyperactivité (TDAH) reste aujourd’hui largement sous-diagnostiqué chez les femmes. Ce webinaire propose un éclairage sur les spécificités du TDAH au féminin, à travers un échange croisant témoignage et approche clinique.
La première partie présentera le témoignage d’une personne concernée, depuis son enfance, marquée par un profil discret de type inattentif, jusqu’à l’émergence d’un TDAH plus envahissant à l’âge adulte avec des difficultés à se conformer aux normes sociales genrées.
Une seconde séquence apportera un regard clinique sur les particularités du TDAH chez les femmes. Après un bref retour historique, seront abordés les spécificités de l’inattention, de l’impulsivité et de l’hyperactivité dans les trajectoires féminines, ainsi que les enjeux du repérage précoce et de la reconnaissance de ce trouble.
Intervenantes
- Dre Dora Wynchank, psychiatre exerçant à PsyQ à la Hague (Pays-Bas). Elle mène aussi des travaux de recherche à la Vrije Universiteit d’Amsterdam.
- Sarah Belmas, autrice-illustratrice et personne concernée

Dispositif Avenir : accompagner la transition vers l’âge adulte

Présentation
Le dispositif Avenir proposé par le Vinatier (pôle HU-ADIS) s’adresse aux jeunes de 16 à 25 ans ayant un trouble du neurodéveloppement, sans trouble du développement intellectuel, qui rencontrent des difficultés lors de leur transition vers l’âge adulte.
Cet accompagnement a pour objectifs d’apporter une expertise thérapeutique, d’éviter les ruptures de parcours et de co-construire l’orientation.
En consultation, en télé-consultation, à domicile ou en accompagnement inclusif, l’équipe s’adapte aux besoins des patients.
Lien utile
- Télécharger la fiche de présentation du dispositif Avenir.

Les personnes sans domicile sont-elles plus concernées par le TDAH ?
TDAH et sans-abrisme : une corrélation peu étudiée
Ne pas avoir de domicile fixe peut engendrer ou renforcer de multiples problèmes de santé. Curieusement, malgré le fait que l’on dénombre environ 150 millions d’enfants vivant à la rue dans le monde, les enfants et les adolescent·e·s sans domicile font l’objet de peu d’études sur leur santé et leur bien-être.
Nous avons interrogé la professeure Caroline Demily et le docteur Charles Denis, du pôle hospitalo-universitaire Autisme, neuroDéveloppement et Inclusion Sociale (HU-ADIS) du Vinatier, qui se sont intéressé·e·s à cette question.

Tout a commencé par une observation de la Professeure Demily qui a été frappée par la présence importante de personnes sans domicile fixe (SDF) présentant des comportements évocateurs de troubles du neurodéveloppement (TND), tels que le trouble de l’attention avec ou sans hyperactivité (TDAH) ou l’autisme. Elle évoque notamment une personne qui passait ses journées à écrire au sujet d’une planète. Cela a fait germer l’idée d’un projet de recherche. En effet, on sait que d’une part, les personnes SDF sont une population relativement peu étudiée et chez qui les troubles psychiques sont surreprésentés ; d’autre part, beaucoup de TND sont diagnostiqués de manière erronée et vus comme des troubles psychiques.
Partant de ce paradoxe, le pôle HU-ADIS du Vinatier a décidé d’étudier le lien entre absence de domicile fixe et TDAH chez les enfants et adolescent·e·s (Denis et al., 2025).
Le TDAH fait partie des TND. Il comporte des symptômes d’inattention et d’hyperactivité ou d’impulsivité. Il concerne environ 5,9 % des enfants et adolescent·e·s. Avoir un TDAH augmente d’ailleurs le risque d’être SDF un jour dans sa vie. Une étude s’étalant sur 33 ans a observé que les hommes ayant un TDAH ont entre 3 et 4 fois plus de chance d’être confrontés à la perte de logement que les autres hommes (Murillo et al., 2016).
Établir un lien entre avoir un TDAH et être SDF permettrait d’informer les clinicien·ne·s et les autorités afin de mieux accompagner les populations concernées. La prise en charge du TDAH nécessite un suivi régulier, ce qui est difficile d’accès pour les personnes SDF.
Comment les chercheur·euse·s ont-ils procédé ?
Les chercheur·euse·s ont réalisé une revue systématique et une méta-analyse.
- Une revue systématique consiste à réunir le plus d’études scientifiques possible sur un sujet.
- Une méta-analyse consiste à prendre tous les résultats chiffrés de ces études afin de les mettre en commun.
Par ces deux procédés, les chercheur·euse·s limitent les biais car ils tirent leurs conclusions sur un large ensemble de cas. Mais pour cela, il a fallu établir certains critères de collecte afin de ne garder que les études pertinentes au regard du sujet.

Il a donc fallu passer au crible de nombreuses études pour vérifier si elles répondaient à ces critères. Sur 391 études recensées, seules 13 ont été retenues. Les données ont ensuite été compilées.
La qualité des études a été examinée grâce à des grilles d’évaluation.
Une batterie de tests statistiques a permis de conclure ou d’attester que les différences entre les études n’étaient pas dues au hasard ni à des biais de publication ou de taille d’échantillon. En effet, les études sur une petite population ont parfois des résultats drastiquement différents par rapport à celles effectuées sur des échantillons plus larges, ce qui peut biaiser la fiabilité en donnant l’impression qu’un phénomène est bien plus fort qu’il ne l’est en réalité.
Quelles ont été les difficultés rencontrées ?
La définition choisie pour le terme homeless n’était pas toujours indiquée dans les études. Or, en anglais, homeless peut faire référence à une grande variété de situations, allant de la plus extrême (le sans-abrisme, où l’on n’est pas hébergé du tout) au fait de ne pas avoir de domicile fixe (où l’on reçoit parfois de l’aide médico-sociale). Ces situations peuvent aussi évoluer dans le temps et être impactées par les différents dispositifs mis en place dans les pays. Les chercheur·euse·s ont donc fait le choix d’une définition la plus englobante possible, notamment du fait du petit nombre d’études.
De plus, la méthodologie utilisée pour recenser les cas de TDAH n’a pas été la même dans chaque étude. Souvent, des échelles de dépistage (moins fiables) ont été favorisées par rapport à des échelles diagnostiques (plus fiables), ce qui complique l’interprétation des données.
Qu’a-t-on observé ?
La méta-analyse a mis en lumière une grande diversité des résultats. Le pourcentage des enfants et adolescent·e·s SDF ayant un TDAH oscillait entre 1,6 % dans une étude népalaise (Ojha et al., 2013) et 64,5 % dans une étude canadienne (Labelle et al., 2020). En France, il était estimé à 2,4 % (Roze et al., 2016). Afin de concilier ces résultats, une moyenne pondérée a été effectuée, c’est-à-dire que l’on a pris en compte la taille des populations de chaque étude lors du calcul. Selon cette méta-analyse, la prévalence du TDAH atteindrait 22,8 % chez les enfants et adolescent·e·s SDF. Mais quel que soit le chiffre exact, il est bien supérieur à celui observé dans la population générale (5,9 % des enfants et adolescent·e·s).
Les chercheur·euse·s nous rappellent d’ailleurs que ces chiffres sont à prendre avec précaution. Ils indiquent plutôt une tendance qu’un résultat net en raison des différentes méthodologies employées.
Par ailleurs, on a observé que le paramètre ayant le plus d’impact sur la prévalence du TDAH chez les enfants et adolescent·e·s SDF était l’âge : on passe de 13,1 % d’enfants (moins de 12 ans) ayant un TDAH à 43,1 % d’adolescent·e·s (plus de 12 ans) ayant un TDAH. Les chercheur·euse·s pensent qu’un tel bond s’explique par l’environnement familial. En effet, dans toutes les études sauf une (Ojha et al., 2013), les enfants étaient à la rue avec leur famille tandis que les adolescent·e·s étaient seul·e·s.

Certaines de ces raisons poussant les adolescent·e·s à la rue peuvent être liées aux conséquences d’un TDAH, ou bien participer au développement ou à l’exacerbation des symptômes d’un TDAH.
Y a-t-il des choses à mettre en place pour contrer le phénomène ?
Cette méta-analyse invite à prendre en compte l’absence de domicile et le TDAH de manière plus globale. En effet, d’un côté, le TDAH et ses comorbidités peuvent renforcer la probabilité de devenir une personne SDF ; de l’autre, l’absence de domicile fixe peut exacerber les symptômes du TDAH. Il semble primordial de chercher à diagnostiquer au plus tôt, d’autant plus quand on sait qu’un retard de prise en charge peut augmenter le taux de mortalité. Les personnes SDF accèdent difficilement à des soins de santé : les réintégrer dans le système de soin est impératif.
En France, il existe des équipes mobiles psychiatrie-précarité (EMPP). Or, selon la professeure Demily, elles ne sont pas assez formées aux TND. La lecture très « psychiatrisante » peut donner lieu à des erreurs de diagnostic : un TDAH pourra être pris pour un trouble de la personnalité, ou un trouble du spectre de l’autisme (TSA) pourra être pris pour une schizophrénie. Selon elle, si l’on observe des problèmes d’addiction chez un jeune, la question du TDAH devrait systématiquement être posée (et il en va de même pour les difficultés d’insertion sociale, qui devraient au moins faire évoquer un TSA).
Le docteur Denis ajoute que ce manque de considération des TND est observé dans toute la psychiatrie adulte. Pour en arriver à la rue, « il y a souvent eu des ratés en amont ». Le passage à l’âge adulte est une période charnière pour les personnes ayant un TND, et on peut déplorer le manque d’accompagnements et d’aménagements.
Il faudrait donc développer les études de ce type, mais aussi s’intéresser aux trajectoires de vie pour identifier les ruptures de parcours.
Quelles suites pour l’étude ?
Le pôle HU-ADIS souhaite poursuivre ses recherches, cette fois-ci sur le terrain ! L’objectif sera de faire des évaluations diagnostiques chez des adultes SDF en Centre d’hébergement et de réinsertion sociale (CHRS). Comme ces personnes seront en CHRS, il sera plus facile d’effectuer un suivi et d’obtenir des résultats sur le temps long qu’avec des personnes sans-abris.
Trois TND seront recherchés : le TDAH, le TSA et le TDI (trouble du développement intellectuel). C’est donc une étude très ambitieuse qui se profile, mais qui permettra de poser un cadre théorique important. Il s’agira d’une première en France.
Ressources
- (Denis et al., 2025) Revue systématique et méta-analyse du pôle HU-ADIS au sujet de la prévalence du TDAH chez les personnes SDF
- (Labelle et al., 2020) Étude canadienne (prévalence de 64,5 %)
- (Murillo et al., 2016) Étude de 33 ans
- (Ojha et al., 2013) Étude népalaise (prévalence de 1,6 %)
- (Roze et al., 2016) Étude française (prévalence de 2,4 %)

Dyspraxie et réussite académique : construire une université accessible à tous
Résumé
La dyspraxie, également appelée trouble développemental de la coordination, touche de nombreuses personnes, y compris parmi la population étudiante. Encore largement sous-diagnostiquée en raison d’un manque de formation chez les professionnel·le·s de santé, elle engendre des difficultés souvent invisibles qui peuvent complexifier les parcours académiques et personnels.
Lors de ce webinaire, Alice Gomez apportera un éclairage sur la dyspraxie : définition, évolution à l’âge adulte, stratégies de compensation, ainsi que les obstacles rencontrés dans l’accès au diagnostic.
Nous explorerons également les répercussions concrètes sur la vie universitaire, à travers le témoignage d’Emeric Sarrou qui partagera son expérience, ses stratégies et ses propositions pour mieux accompagner les étudiant·e·s concerné·e·s.
Ce temps d’échange sera l’occasion de réfléchir collectivement aux leviers d’action pour lutter contre la stigmatisation et favoriser une université plus inclusive.
Intervenant·e·s
- Alice Gomez, enseignante-chercheuse en psychologie cognitive au Centre de Recherche en Neurosciences de Lyon (CRNL)
- Emeric Sarrou, étudiant en Master 2 de neurosciences
La Coordination nationale TDAH Adultes vous convie au webinaire « TDAH et burn out, comprendre, diagnostiquer et prévenir », animé par le Dr Fulya Ozgun et son équipe. (Inscription en ligne avant le 9 mai)
Cette année, le GIS vous invite à vous former autour des TND en explorant la question des modélisations et méthodes expérimentales. Ces dernières peuvent-elles répondre aux enjeux des TND ?
L’Association pour la Recherche sur l’Autisme et la Prévention des Inadaptations vous invite pour une journée sur le thème « Vivre avec un TDAH, parcours de vie et complexités ».
La médiathèque du Bachut vous convie à une projection de Cassée Debout, avec la présence de Marie Rabatelle, dont la vie fait l’objet du film, et du SESSAD EVAI. (Inscription en ligne)
Des conférences, ateliers et tables rondes réuniront des spécialistes de tous horizons afin d’échanger au sujet des neurosciences. Un congrès à ne pas manquer pour découvrir les innovations d’un domaine d’avenir. (Inscription en ligne)
Pour financer ses projets, l’organisation Special Olympics France programme des courses solidaires dans tout le pays. C’est une occasion de célébrer la diversité en partageant les valeurs du sport.
Pour cette journée annuelle, la Société Française du TDAH a opté pour un programme axé sur les bonnes pratiques en termes de pharmacologie, de psychothérapie ou encore d’inclusion scolaire. (Inscription en ligne, distanciel possible)
À l’occasion de ce Congrès, les conférences et ateliers exploreront les TND et leur lien avec la scolarité. Les intervenants partageront leurs connaissances pour aider à bâtir l’école de demain ! (Inscription en ligne)
L’association Neuro’AtypiK vous invite à assister à une pièce de théâtre (Itinéraire d’un enfant coincé – sur inscription) puis à un salon rassemblant de nombreux acteurs en lien avec la thématique des TND.
La 20e édition du GREPACO, co-organisée par le Vinatier, le Centre iMIND et l’Université Lyon 2, portera sur les « interactions sociales à l’épreuve de la cognition ». Des conférences et ateliers pratiques seront organisés. (Inscription en ligne)
Pendant 3 jours, des conférences et ateliers aborderont le thème de la citoyenneté au quotidien. (Inscription en ligne, distanciel possible)

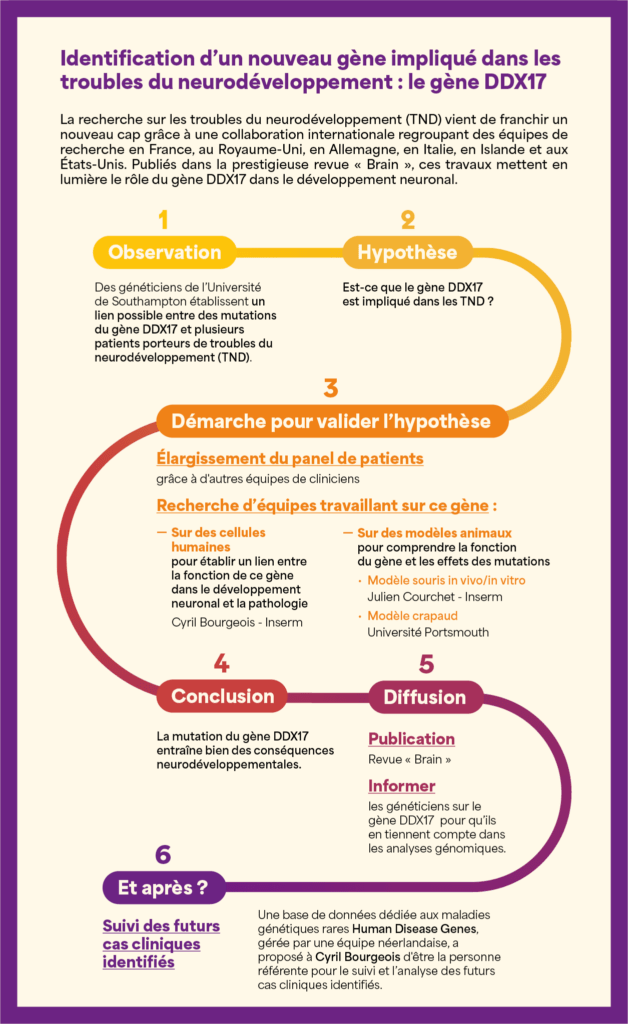
Identification d’un nouveau gène impliqué dans les troubles du neurodéveloppement : le gène DDX17
La recherche sur les troubles du neurodéveloppement (TND) vient de franchir un nouveau cap grâce à une collaboration internationale regroupant des équipes de recherche en France, au Royaume-Uni, en Allemagne, en Italie, en Islande et aux États-Unis. Publiés dans la prestigieuse revue Brain, ces travaux mettent en lumière le rôle du gène DDX17 dans le développement neuronal.
Retour sur cette découverte à la frontière entre génétique médicale et recherche fondamentale.

DDX17 : un gène au cœur de la régulation génique
Le gène DDX17 code pour une protéine appartenant à la famille des hélicases, qui sont impliquées dans la régulation de l’expression des gènes. Ces protéines jouent donc un rôle clé dans le contrôle des étapes menant à la synthèse des protéines, éléments constitutifs de la plupart de nos cellules humaines.
« Jusqu’à présent, nous étions surtout centrés sur de la recherche fondamentale autour des rôles de DDX17 dans la régulation des gènes », explique Cyril Bourgeois, qui a co-dirigé cette étude. « L’opportunité de collaborer avec des généticiens cliniques nous a permis d’explorer des applications directes de nos travaux. »
Les troubles du neurodéveloppement résultent d’une interaction complexe entre facteurs génétiques et environnementaux, dont les mécanismes précis restent encore largement méconnus. On estime aujourd’hui qu’environ 1 000 gènes sont impliqués dans ces troubles. Par ailleurs, l’influence de facteurs environnementaux est également étudiée pour mieux comprendre leur impact sur le développement cérébral. Grâce aux avancées en génomique, les chercheurs continuent d’affiner la liste des gènes impliqués et d’explorer les mécanismes biologiques sous-jacents, ouvrant ainsi la voie à de nouvelles approches diagnostiques et thérapeutiques. Cette étude sur le gène DDX17 permet de mettre en lumière un nouveau gène dont la mutation entraîne des conséquences neurodéveloppementales.
Une approche multidisciplinaire pour une découverte d’envergure
Tout a commencé quand une équipe de généticiens britanniques de l’Université de Southampton, dirigée par Sarah Ennis, a identifié le gène DDX17 comme un candidat d’intérêt dans les troubles du neurodéveloppement (TND). Grâce aux données issues du projet « 10 000 Genomes », ils ont établi un lien possible entre des mutations du gène DDX17 et plusieurs patients porteurs de TND, présentant un tableau clinique caractérisé notamment par une déficience intellectuelle, un retard de la parole et du langage, et un retard moteur, associé parfois à un syndrome autistique. Cependant, cette hypothèse nécessite une validation scientifique rigoureuse.
Ainsi, l’équipe britannique a entrepris d’élargir leur panel de patients présentant des mutations sur ce gène, et a par ailleurs sollicité une collaboration avec l’équipe de Cyril Bourgeois du Laboratoire de Biologie et Modélisation de la Cellule de l’ENS, qui travaillait déjà sur le gène DDX17. L’objectif de cette collaboration était d’établir un lien entre la fonction de ce gène dans le développement neuronal et cette nouvelle pathologie, afin de mieux en comprendre les causes au niveau cellulaire et moléculaire.
Une signature transcriptomique associée au neurodéveloppement
L’équipe de Cyril Bourgeois a tout d’abord mené une analyse transcriptomique sur des cellules humaines. Cette approche consiste à séquencer de manière exhaustive tous les ARN messagers de ces cellules, en comparant celles où le gène DDX17 est inactivé à celles où il ne l’est pas. Cette analyse, réalisée par une doctorante de l’équipe, Valentine Clerc, et par un ingénieur bio-informaticien, Xavier Grand, a permis d’identifier 350 gènes dont l’expression est dérégulée en l’absence du gène DDX17.
Une grande majorité de ces gènes est associée au développement morphogénique, et plus spécifiquement au développement neuronal, fournissant une piste sur le mécanisme pathologique sous-jacent chez les patients.

Des modèles animaux pour comprendre la fonction du gène et les effets des mutations
Fort de ces premières constatations, des recherches expérimentales sur des modèles animaux ont été réalisées afin de mieux comprendre les fonctions de DDX17 dans le développement cérébral.
Tout d’abord, Julien Courchet et son équipe ont utilisé une technique de micro-injection pour introduire, dans le cerveau d’embryons de souris en gestation, des molécules visant à inactiver ponctuellement le gène DDX17, sans le supprimer entièrement du génome, contrairement à un knock-out. Cette approche, plus rapide, permet d’obtenir des résultats en quelques semaines, contre plusieurs mois pour un knock-out. En suivant l’évolution du cerveau des souris de la période prénatale à la phase postnatale, Géraldine Meyer-Dilhet, ingénieure d’étude au sein de l’équipe, a observé des anomalies dans la croissance et la ramification des axones, signes d’un développement neuronal altéré.
Ces observations ont été confirmées par des expériences in vitro : Géraldine Meyer-Dilhet et Laloe Monteiro, deux ingénieures de l’équipe, et Martijn Kerkhofs, chercheur post-doctorant, ont mis en place des cultures neuronales issues de souris, dans lesquelles ils ont reproduit l’inhibition du gène en question. Les mêmes anomalies de croissance et de ramification ont été constatées, confirmant que l’altération se manifeste à la fois in vivo et in vitro.
Pour approfondir cette étude, des expériences de « rescue » (ou de sauvetage) ont aussi été réalisées: une copie fonctionnelle du gène DDX17 a été ré-introduite dans les cellules après son inactivation, ce qui a restauré le développement neuronal typique. Ces résultats renforcent l’idée que les altérations observées sont directement liées à l’inactivation du gène DDX17.
De manière complémentaire, une équipe de l’université de Portsmouth a réalisé un knock-out du gène DDX17 chez le crapaud xénope, un modèle animal particulièrement adapté à ce type de manipulation. Cette inactivation a révélé des anomalies similaires à celles observées chez la souris, notamment une croissance neuronale et axonale réduite.
De plus, une analyse comportementale des têtards dépourvus du gène a pu être réalisée. Grâce à des tests en labyrinthes, l’équipe anglaise a mis en évidence des altérations : alors que les têtards normaux alternent systématiquement entre les directions gauche et droite, ceux privés du gène DDX17 montrent un comportement désorganisé. Ces résultats traduisent une altération significative de leur mémoire de travail.
Bien qu’une comparaison directe avec les humains reste limitée, ces résultats renforcent l’hypothèse d’une implication du gène DDX17 dans les troubles du neurodéveloppement, accompagnée de répercussions comportementales.
En effet, le gène DDX17 est hautement conservé parmi les eucaryotes, c’est-à-dire qu’il est présent chez tous les organismes multicellulaires, depuis la levure jusqu’à l’humain. Cette conservation exceptionnelle tout au long de l’évolution met en évidence son importance biologique fondamentale.
Vers de nouvelles perspectives diagnostiques et thérapeutiques
Cette étude ouvre la voie à de nombreuses applications. « Notre objectif est d’inciter les cliniciens à intégrer le gène DDX17 dans leurs analyses génétiques afin d’identifier d’autres porteurs de mutations et de mieux comprendre les conséquences cliniques associées », souligne Cyril Bourgeois. À ce titre, une équipe néerlandaise gérant une base de données dédiée aux maladies génétiques rares (Human Disease Genes) a récemment pris contact avec lui afin de lui proposer d’être la personne référente pour le suivi et l’analyse des futurs cas cliniques identifiés. Cette plateforme permet de mettre en relation les familles de nouveaux patients avec des professionnels de santé et des chercheurs. D’un point de vue fondamental, les recherches futures viseront à décrypter les mécanismes par lesquels ces mutations altèrent la fonction de la protéine. De plus, plusieurs revues internationales ont mis en évidence le lien entre la famille de protéines à laquelle appartient DDX17 et les troubles du neurodéveloppement, ouvrant ainsi un champ d’investigation prometteur.
Une collaboration internationale exemplaire
Ce projet a impliqué quatre unités de recherche Inserm (Laboratoire de Biologie et Modélisation de la Cellule de Lyon, le laboratoire de Physiopathologie et Génétique du Neurone et du Muscle de Lyon, le Centre de Recherche en Cancérologie de Lyon, le laboratoire de Génétique des Anomalies du Développement de Dijon) et de nombreux partenaires à travers le monde. Il illustre la puissance de la science collaborative pour répondre à des questions complexes. La publication de ces travaux dans une revue prestigieuse souligne leur importance et leur potentiel impact pour les patients et les cliniciens.
Cette étude n’est qu’un premier pas dans l’exploration des rôles du gène DDX17 et ouvre la voie à des avancées significatives dans le diagnostic et la prise en charge des troubles du neurodéveloppement.
En résumé
En savoir plus:
Bonne nouvelle

A lire également
De la recherche fondamentale au patient, il n’y a parfois qu’un pas.
À l’occasion de la Journée Internationale des Maladies Rares, Thomas Boulin nous explique le lien entre troubles du neurodéveloppement, épilepsies sévères et le gène NBEA.
En savoir plus
Trouble du neurodéveloppement sévère et emploi : dépasser les idées reçues et construire l’inclusion
Présentation
Aujourd’hui, le modèle dominant dans les établissements médico-sociaux cantonne les personnes avec un Trouble du Neurodéveloppement (TND) sévère à des activités occupationnelles, partant du postulat erroné qu’elles ne sont pas en mesure de travailler. Pourtant, des initiatives prouvent que, grâce à la formation des professionnels et à un accompagnement adapté, l’insertion professionnelle est non seulement possible, mais bénéfique pour tous.
Ce webinaire mettra en lumière le travail de l’association Vivre et Travailler Autrement, qui a développé une méthodologie innovante ayant déjà permis l’inclusion d’une cinquantaine de personnes porteuses d’un trouble du spectre de l’autisme et d’un trouble du développement intellectuel, tant au niveau de l’emploi que de l’habitat. Nous suivrons plus particulièrement le parcours d’une personne accompagnée dans son insertion professionnelle, pour mieux comprendre les enjeux et les solutions mises en place.
Nous aborderons également les raisons d’intégrer ce dispositif, tant du point de vue des personnes concernées et de leurs familles que des professionnels du secteur médico-social. Quels espoirs et attentes ce type d’initiative suscite-t-il ? Quels changements implique-t-il pour les professionnels et les structures existantes ?
Ce temps d’échange sera l’occasion de questionner nos représentations et d’identifier les leviers concrets pour offrir de véritables perspectives professionnelles aux personnes avec un TND sévère.
Rejoignez-nous pour faire évoluer les mentalités et construire un monde du travail plus inclusif !
Intervenantes
- Marylin Causse, directrice de l’association Vivre Et Travailler Autrement
- Sandrine Raymond, cheffe de projet Vivre Et Travailler Autrement
- Anne Duchamp, cadre supérieure de santé, pôle HU-ADIS, Le Vinatier – Psychiatrie universitaire Lyon Métropole
- Christine Celio, éducatrice spécialisée, Maison d’Accueil Spécialisée Maurice Beaujard, Le Vinatier – Psychiatrie universitaire Lyon Métropole
Lien utile

Semaine du Cerveau 2025
Qu’est-ce que la Semaine du Cerveau?
Lancée en 1999 et organisée chaque année au mois de mars, la Semaine du Cerveau est coordonnée en France par la Société des Neurosciences.
Cet événement international, initié par la Dana Foundation, se déroule simultanément dans une centaine de pays et plus de 100 villes françaises. Son objectif principal est de sensibiliser le grand public à l’importance de la recherche sur le cerveau. Il offre une opportunité unique aux chercheurs et chercheuses de dialoguer avec le public, de présenter les avancées scientifiques en neurosciences, d’expliquer les enjeux liés à la compréhension du cerveau et d’aborder leurs répercussions sur notre société.
Durant cette semaine, le public est invité à découvrir le travail des professionnels de la recherche, à explorer les mystères du cerveau et à s’informer sur les dernières découvertes scientifiques.
Par son ampleur nationale et internationale, le nombre de participants mobilisés, l’engouement qu’il suscite et la richesse de sa programmation, cet événement se distingue comme une véritable célébration du savoir et de la science.
À Lyon, l’évènement est coorganisé par Le Vinatier – Psychiatrie Universitaire Lyon Métropole, l’Inserm, le CNRS Délégation Rhône Auvergne, l’Université de Lyon, le LabEx ASLAN, l’Université Claude Bernard Lyon 1, la Fondation Apicil, la Fondation Neurodis, les Hospices Civils de Lyon – HCL et le Centre de Recherche en Neurosciences de Lyon – CRNL.

L’inclusion en action: comprendre et participer
Promouvoir l’inclusion, c’est créer un environnement où chacun peut s’épanouir et contribuer pleinement, en dépassant les préjugés et en valorisant la singularité de chacun. Ces démarches ouvrent la voie à une société plus innovante, solidaire et respectueuse des différences.
Dans le cadre de l’édition 2025 de la Semaine du Cerveau, iMIND et GénoPsy, deux réseaux portés par le Vinatier, animeront une manifestation dans le tiers-lieu inclusif, le Zibou Lab, le 20 mars, qui s’articulera autour de deux parties :
- « Sensibilisation sur la neurodiversité » (de 14h à 18h) :
Dans un monde qui cherche à être de plus en plus inclusif, la neurodiversité devient un enjeu central pour la société contemporaine. Il s’agit non seulement de combattre les stigmates, mais aussi de repenser les environnements professionnels, scientifiques et sociaux pour les adapter aux différents types de fonctionnement cognitif (autisme, TDAH, troubles Dys, trouble du développement intellectuel…). Les participants découvriront le concept de neurodiversité et ses enjeux à travers une série d’affiches informatives. Des intervenants seront présents pour commenter ces affiches et échanger avec le public. - « Atelier sur la recherche participative » (deux sessions : de 16h à 17h et de 17h à 18h – 15 participants par session) :
La question de la recherche participative sera abordée de manière ludique et engageante, tout en sensibilisant aux maladies rares du neurodéveloppement et en illustrant l’importance de la collaboration entre scientifiques, personnes concernées, famille/aidants et le grand public. En effet, les participants deviennent des détectives scientifiques et participent à une enquête collaborative pour aider à découvrir de nouvelles pistes de recherche sur les maladies rares du neurodéveloppement. Cet atelier interactif combine des éléments de jeu, de réflexion collective, et d’apprentissage pour initier les participants aux étapes et aux enjeux de la recherche participative.
Intervenants
- Zelda PROST, neuropsychologue et co-fondatrice du Zibou Lab (tiers lieu inclusif composé d’un café, une boutique et une galerie d’art brut) – L’inclusion en milieu professionnel au travers de l’expérience du Zibou lab
- Michel ALLOUCHE, responsable du SESSAD EVAI – L’inclusion professionnelle en milieu ordinaire
- Anne ROYNEAU, pair-aidante professionnelle – L’inclusion sociale
- Amélie SOUMIER, chercheure – L’inclusion dans la recherche
- Marine D. et Jennifer BENEYTON – L’inclusion dans la ville
- Marie-Noëlle BABINET, psychologue-neuropsychologue au CRMR GénoPsy Lyon (Le Vinatier Psychiatrie Universitaire Lyon Métropole, pôle HU ADIS)
- Pauline BOIROUX, cheffe de clinique assistante au CRMR GénoPsy Lyon (Le Vinatier Psychiatrie Universitaire Lyon Métropole, pôle HU ADIS)
Informations pratiques
- Cible : grand public, à partir de 15 ans
- Date : 20 mars 2025, entre 14h et 18h
- Lieu : Zibou Lab, 71 rue Smith – 69002 Lyon
- Inscription pour les deux sessions de l’atelier recherche participative :
auprès d’Emma Savoldelli : emma[dot]savoldelli[at]ch-le-vinatier.fr - Programme de la Semaine du Cerveau : https://popsciences.universite-lyon.fr/agenda/semaine-du-cerveau-edition-2025/

Épilepsie et travail : défis, conseils et témoignage
Présentation
Ce webinaire explore les enjeux croisés entre l’épilepsie et le milieu professionnel, en mettant en lumière les défis et des solutions possibles.
La première partie s’intéresse au lien souvent méconnu entre troubles neurodéveloppementaux et épilepsie avec un rappel sur cette pathologie et ses problématiques. Nous abordons ensuite les défis rencontrés par les personnes souffrant d’épilepsie dans leur vie professionnelle : risque traumatique, transport, discriminations, etc. Grâce au témoignage d’une personne concernée, nous évoquons les moyens possibles de conciliation entre santé et emploi.
Ce moment d’échange fut l’occasion de découvrir les réalités vécues et de promouvoir des environnements professionnels plus inclusifs.
Intervenants
- Dr Sébastien BOULOGNE, Service de neurologie fonctionnelle et épileptologie, Hospices Civils de Lyon
- Victor BLOT, assistant ingénieur au sein de l’équipe TIGER (Recherche Translationnelle et Intégrative en Épilepsie), Centre de Recherche en Neurosciences de Lyon (CRNL), et personne concernée
Divercity : un dispositif pour améliorer l’inclusion dans la cité

Contexte
Depuis la loi de 2005 sur l’égalité des droits et des chances, les établissements recevant du public ont l’obligation de garantir leur accessibilité aux personnes en situation de handicap. Cependant, les aménagements actuels se concentrent principalement sur les handicaps moteurs ou sensoriels, tandis que les besoins liés aux handicaps invisibles — qui représentent 80 % des handicaps — sont souvent négligés. Les troubles du neurodéveloppement font partie de ces handicaps invisibles. Il en résulte un enjeu fort à favoriser activement l’inclusion de ces personnes dans la cité.
Cet enjeu est inscrit dans la Stratégie nationale 2023-2027 pour les troubles du neurodéveloppement : faciliter la vie des personnes, des familles et faire connaître les troubles du neurodéveloppement dans la société (engagement 6).
Objectif
L’objectif du projet Divercity est de créer un écosystème adapté aux particularités des personnes avec des troubles du neurodéveloppement, avec l’appui et le concours d’un réseau de lieux publics et de commerçants sensibilisés et répertoriés sur une application mobile participative. Ces aménagements seront également favorables à la qualité de vie des personnes vieillissantes, en situation de fragilité et plus globalement à l’ensemble de la population.
Le dispositif
L’inclusion dans la ville des personnes concernées par des troubles du neurodéveloppement nécessite que les lieux publics, de convivialité et les commerces puissent s’adapter à leurs particularités.
- L’application Divercity va permettre aux usagers et aux familles de géolocaliser, dans un premier temps dans la Métropole de Lyon, les commerces, lieux de convivialité, clubs de sport ou d’activités, proposant des aménagements adaptés.
- Ces établissements, sur la base du volontariat, bénéficieront d’une courte formation pratique en e-learning et signeront une charte d’engagement sur un ou plusieurs aménagements (spatiaux et fonctionnels).
Travaux préliminaires
Une enquête réalisée auprès de personnes avec des troubles du neurodéveloppement a été réalisée pour identifier les difficultés rencontrées et les aménagements souhaités.
Des capsules vidéo pour former les commerçants
Sur une plateforme dédiée, une série de 6 vidéos abordant les particularités des personnes concernées sont actuellement mises à disposition des commerçants souhaitant s’engager dans ce projet pour :
- Expliquer les difficultés rencontrées par ces personnes
- Indiquer quelques bonnes pratiques simples et peu coûteuses à mettre en place.
Ces vidéos portent sur les éléments suivants :
Elles sont également disponibles sur notre chaîne YouTube.
Une application construite de façon participative
Pour fournir la solution la plus juste, chaque étape du projet est réalisée avec la contribution de personnes concernées. Pour concevoir l’application, un groupe de travail composé de pair-aidants et de jeunes accompagnés par le SESSAD EVAI du pôle HU-ADIS du Vinatier – Psychiatrie Universitaire Lyon Métropole a ainsi travaillé sur trois aspects : le design graphique, l’expérience utilisateur et la rédaction des textes.
Au-delà du dispositif, un projet de recherche soutenu par Shape-Med@Lyon
L’application permettra de collecter des données acquises en situation réelle afin de mieux caractériser les comportements et préférences des usagers.
Un projet de recherche, en collaboration avec l’Université Lyon 2 et la participation du cabinet Mengrov, est en cours pour :
- Mesurer l’impact de l’application sur la qualité de vie des usagers
- Caractériser plus finement le comportement des usagers et mieux comprendre les préférences concernant les environnements bâtis
- Évaluer la pertinence des aménagements
- Rédiger un guide de bonnes pratiques pour la conception d’espaces
Par ailleurs, ce projet permettra également de :
- Mesurer l’impact de la sensibilisation et la perception des TND à moyen et long terme auprès des commerçants
- Évaluer les leviers et les obstacles pour la mise en place des aménagements
Un projet participatif
Le projet Divercity est impulsé par Le Vinatier, le Centre d’excellence iMIND et l’Institut des Sciences Cognitives Marc Jeannerod. Il bénéficie du soutien de la Fondation Orange et de Shape-Med@Lyon ainsi que du Synapse-Lab du Vinatier. Le projet de recherche est mené en collaboration avec l’Université Lumière Lyon 2 et avec la participation de l’agence de design sociétal Mengrov.
Des acteurs-clés sont mobilisés à chaque étape du projet :
- Conception des capsules vidéo et de l’application : groupe de travail (clinicien·nes, chercheurs et chercheuses, universitaires, représentant·es d’associations, pair-aidant·es, personnes concernées)
- Rédaction du cahier des charges de l’application : Le Vinatier (cellule innovation Digimentally et le Synapse Lab)
- Déploiement du dispositif et démarchage des différents lieux : commerces, équipements municipaux, lieux accueillant du public
- Recherche de soutien : collectivités territoriales, entreprises privées, fondations, associations d’intérêt public, particuliers

En résumé
- Une application utile pour les personnes concernées par l’autisme et les troubles du neurodéveloppement, et toute personne ayant des besoins spécifiques.
- Un projet pluridisciplinaire.
- Les personnes concernées impliquées à chaque étape du projet.
- Un projet de recherche innovant portant sur des données acquises en situation réelle.
Ce projet vous intéresse ?
Que vous soyez commerçant ou que vous travailliez dans un lieu accueillant du public, si vous souhaitez en savoir davantage sur le dispositif, nous vous invitons à renseigner vos coordonnées en consultant le site Divercity ou en nous envoyant un email.
Vous pouvez aussi suivre l’avancée du projet sur les réseaux sociaux : LinkedIn, Instagram et Facebook.
Liens utiles
Annonce iMIND

A lire également
Divercity
Avec le dispositif Divercity, l’objectif est de créer un écosystème adapté aux particularités des personnes avec des troubles du neurodéveloppement, avec l’appui et le concours d’un réseau de lieux publics et de commerçants sensibilisés et répertoriés sur une application mobile participative.
En savoir plus
Définition médicale et sociale des troubles du neurodéveloppement (TND) : comment se positionner entre troubles et diversité ?
Présentation
Ce webinaire tente d’explorer les enjeux et les défis liés au diagnostic des troubles du spectre de l’autisme (TSA) et du trouble déficitaire de l’attention avec ou sans hyperactivité (TDAH). Il s’intéresse notamment à la notion d’impact fonctionnel, essentielle dans les classifications médicales actuelles, et aux questions qu’elle soulève : comment cet impact est-il évalué, quels outils sont utilisés et selon quelles normes ?
Le rôle du camouflage et des stratégies de compensation, qui peuvent masquer les troubles au point d’influencer le diagnostic, est également abordé.
L’échange porte sur l’élargissement proposé par la notion de neurodiversité ou l’adoption de la notion de spectre, et les conséquences que cela pourrait avoir. Ces évolutions posent des questions importantes, notamment sur les risques de sur-médication, de diagnostics insuffisamment différenciés et de réponses médicales apportées à des problématiques sociales.
Ce webinaire propose une réflexion sur les implications sociales, médicales et éthiques de ces transformations dans le champ des troubles neurodéveloppementaux.
Intervenants
- Dre Sophie CERVELLO, psychiatre et cheffe de service de l’unité TS2A, Le Vinatier
- Philippe LE MOUËL, Co-président fondateur de l’association PAIRS-TND, co-président de l’association PAARI, consultant et pair-aidant TSA.

Une RCP dédiée aux troubles du sommeil chez les personnes porteuses de TND

Les troubles du sommeil représentent une problématique fréquente chez les patients atteints de troubles neurodéveloppementaux (TND), tant chez les enfants que chez les adultes. Pourtant, les médecins se retrouvent souvent livrés à eux-mêmes lorsqu’il s’agit de prescrire des traitements adaptés. Pour répondre à ce besoin, une Réunion de Concertation Pluridisciplinaire (RCP) nationale dédiée à cette thématique a été mise en place.
Un accompagnement structuré pour des cas complexes
Cette RCP a pour objectif d’aider les médecins dans leurs prescriptions en offrant un cadre de discussion et d’échange autour des cas complexes. Hébergée sur la plateforme sécurisée ROFIM, elle se tient tous les trois mois, le deuxième lundi du mois, et permet d’aborder entre trois et quatre cas cliniques par session.
Les prochaines dates
- Lundi 9 décembre 2024, de 18h à 20h
- Lundi 10 mars 2025, de 18h à 20h
- Lundi 23 juin 2025, de 18h à 20h
Comment participer ?
La RCP est réservée exclusivement aux médecins. Pour y participer, il est nécessaire de :
- Créer un compte sur ROFIM ou se connecter via Pro Santé Connect
- Remplir une fiche d’inscription pour détailler le cas clinique que vous souhaitez présenter.
Des recommandations concrètes pour la pratique
Chaque session donne lieu à des recommandations spécifiques concernant les cas discutés. Ces préconisations sont ajoutées à une fiche de suivi, et un rapport RCP au format PDF est généré. Ce document peut être directement intégré au dossier du patient, offrant ainsi un support structuré au médecin traitant.

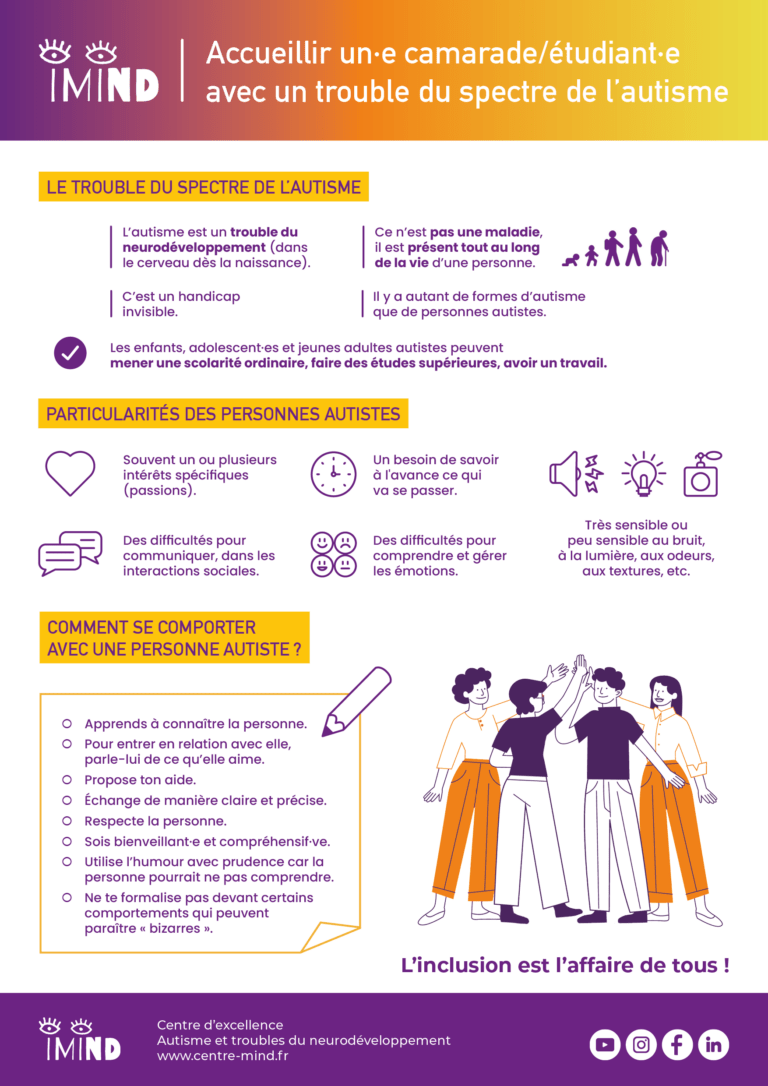
Accueillir un camarade/étudiant avec un trouble du spectre de l'autisme
L’intégration dans une classe peut être un moment délicat pour une personne porteuse d’un trouble du spectre de l’autisme, mais aussi pour ses futurs camarades. Cette fiche vous propose des informations-clés et des conseils pour accueillir un camarade/étudiant avec un trouble du spectre de l’autisme.
Télécharger l’affiche en pdf : accueillir un camarade/étudiant avec un trouble du spectre de l’autisme
Guide
A lire également
InDYSpensable – “Recruter et travailler autrement »
Le projet innovant « InDYSpensable » vise à montrer aux employeurs qu’embaucher des personnes avec des troubles DYS peut être avantageux et révéler des talents souvent exclus du marché du travail.
En savoir plus
Conférence "Sérendipité et balle magique" par le Professeur Emmanuel FLAMAND-ROZE
La balle magique dessine le chemin suivi par les médecins-chercheurs : observation du monde, hypothèse, expériences … et découverte des remèdes. C’est souvent une utopie, une direction qui peut guider la quête du médecin-chercheur et enchanter son désir de trouver de nouveaux remèdes. Est-il cependant possible de la croiser par hasard dans un mouvement incertain de neurofantaisie ?
La sérendipité est-elle justement une version aléatoire de ce mouvement, un trait de poésie, la clochette d’une fée, la marque d’une intuition d’un esprit averti, ou encore une disposition d’esprit du médecin-chercheur ? quelle pourrait être la vertu de l’échec dans la rencontre de la sérendipité et de la balle magique ?
À partir d’anecdotes personnelles et de morceaux choisis, Emmanuel FLAMAND-ROZE (neurologue et chercheur) pose une lumière tendre ou critique sur le hasard de la découverte d’un traitement miraculeux pour les maladies orphelines du mouvement.
Biographie

Emmanuel FLAMAND-ROZE, M.D., Ph.D., est professeur de neurologie à Sorbonne Université à Paris et neurologue à l’hôpital de la Pitié-Salpêtrière.
Dans cet hôpital, il a développé un programme de soin de transition pour les adolescents et jeunes adultes avec des maladies neurologiques chroniques et a ensuite dirigé un consortium international pour l’élaboration de recommandations pour la transition dans le domaine des maladies du mouvement.
Il dirige une équipe de recherche à l’Institut du cerveau à Paris qui travaille sur les confins entre les troubles du mouvement et les troubles psychiatriques. Cette équipe a une dynamique translationnelle intégrant le travail sur des modèles cellulaires et animaux et des approches de recherche multimodale en physiopathologie humaine, pour aller vers la thérapeutique expérimentale.
Il a publié 335 articles, principalement sur la thématique des maladies du mouvement.
Enfin, il a beaucoup de goût pour l’enseignement et a développé un programme d’apprentissage de la neurologie à bas coût « The move », qui est largement utilisé dans de nombreuses universités dans le monde et dont l’efficacité a été largement démontrée.
Il est également le co-auteur d’un podcast sur le thème des humanités médicales qui est salué par le public et la critique, et dont l’efficacité pédagogique a également pu être démontrée (https://lesermentdaugusta.com). Il est depuis 3 ans le « chair » de la section pédiatrique de l’ « International Movement Disorders Society » et a co-créé un « virtual monthly videoround » afin de rendre accessible partout dans le monde l’enseignement de la connaissance autour des mouvements anormaux pédiatriques.
Informations pratiques
Date : jeudi 31 octobre 2024 de 15h30 à 17h00
Lieu : Amphithéâtre, bâtiment 416, 2e étage, Campus Hospitalier Le Vinatier, 95 boulevard Pinel, 69678 Bron
Conférence tout public
Participation gratuite sur inscription : yamina.lagha[at]ch-le-vinatier[dot]fr
À la découverte de l'ÉCLAH
Le trouble du déficit de l’attention-hyperactivité (TDAH) touche 6 % des enfants et 3 % des adultes. Pourtant, la stratégie nationale 2023–2027 pour les troubles du neurodéveloppement souligne l’absence de filière de soin dédiée, des difficultés d’accès au repérage, au diagnostic et au traitement, ainsi qu’un besoin de formation des professionnels de santé sur l’ensemble du territoire français.
Équipe de Coordination Lyonnaise des troubles de l’Attention et de l’Hyperactivité
L’Équipe de Coordination Lyonnaise des troubles de l’Attention et de l’Hyperactivité (ECLAH), créée en novembre 2023, est une équipe pluridisciplinaire visant à répondre à ces enjeux. Elle coordonne le réseau de soin, offre des formations, et propose des consultations spécialisées pour des cas complexes. L’ECLAH collabore avec divers acteurs pour structurer un réseau de soins, fournit des informations aux professionnels et aux institutions, et organise des Réunions de Concertation Pluridisciplinaires (RCP). Elle participe également à des projets de recherche sur divers aspects du TDAH.
ÉCLAH se distingue par sa mission de complément aux dispositifs existants, sans s’y substituer, en apportant une expertise spécialisée.
Informations pratiques
Lien utile : https://www.evolupsy-competence.fr
Contact : tdah[at]ch-le-vinatier[dot]fr
ATTENTION : les demandes adressées à l’ECLAH doivent obligatoirement provenir du médecin référent.

Étude sur l’identité de genre dans l’autisme : appel à participation
Introduction
Une étude sur l’identité de genre chez les personnes présentant un Trouble du Spectre de l’Autisme (TSA) est lancée à l’automne 2024, sous la direction de Guilhem BONAZZI, psychiatre, et Élodie PEYROUX, neuropsychologue, du pôle hospitalo-universitaire ADIS (Autisme, neuroDéveloppement et Inclusion Sociale) du Vinatier – Psychiatrie Universitaire Lyon Métropole.
Cette étude a pour objectif d’accompagner au mieux les personnes autistes par rapport à cette question et de créer des ressources pour les professionnel·les accompagnant les personnes diverses de genre et les personnes autistes.

Critères d’inclusion
- Diagnostic de Trouble du Spectre de l’Autisme (TSA), validé par une équipe pluridisciplinaire ou un·e professionnel·le compétent·e
- Âge compris entre 18 et 60 ans, sans mesure de protection
- Sujet francophone maîtrisant la langue française (lue et parlée)
- Sujet affilié au régime de la Sécurité Sociale
- Pas de Trouble du Développement Intellectuel ou de trouble de la communication orale entravant la participation à l’étude
But de l’étude
Dans la littérature internationale, il apparait que les personnes concernées par un Trouble du Spectre de l’Autisme ont plus tendance que la population générale à avoir des intérêts, une apparence, un groupe d’amis, etc., en dehors des stéréotypes de genre habituels (Moore et al., 2022 ; Brunissen et al., 2021 ; Cooper et al., 2018 ; Cridland et al., 2014).
Le but de l’étude est de mieux comprendre le développement et la perception de l’identité de genre chez les personnes présentant un Trouble du Spectre de l’Autisme, pour les accompagner au mieux sur cette thématique.
Forme et durée de l’étude
La participation à cette étude se fera sous la forme d’un entretien individuel semi-dirigé, c’est-à-dire réalisé avec un guide d’entretien composé de questions préparées à l’avance, ce qui permettra de recueillir au mieux l’expérience des personnes.
Chaque entretien, d’une durée approximative d’une heure, permettra des échanges libres, avec la possibilité de faire des pauses si nécessaire. Le ou la participante sera seul·e avec la personne qui mènera l’entretien. L’entretien sera enregistré à l’aide d’un appareil d’enregistrement audio. Des notes seront prises lors de l’entretien puis l’enregistrement sera entièrement retranscrit.
Les témoignages seront anonymisés.
Informations pratiques
- Rémunération : 20 €/personne
- Lieu : Campus Hospitalier Le Vinatier 95 boulevard Pinel, Bron
- Date de début : 11 juillet 2024
- Télécharger l’appel à participation au format PDF : Appel_à_participation_Etude_genre_TSA
Comment participer ?
Les personnes intéressées par la participation à cette étude, et remplissant les critères, sont invitées à contacter :
- guilhem.bonazzi(at)ch-le-vinatier(dot)fr
- elodie.peyroux(at)ch-le-vinatier(dot)fr

Concevoir un espace urbain adapté au fonctionnement du cerveau des personnes neurodiverses
Présentation
La neuro-architecture et le neuro-urbanisme sont des disciplines émergentes qui mettent en lumière l’impact des environnements construits sur les comportements et le bien-être des individus. Ces disciplines invitent à réfléchir à l’adaptation nécessaire de l’environnement urbain et du cadre bâti pour favoriser l’autonomie et la qualité de vie des personnes ayant des particularités cognitives dont sensorielles.
Dans ce webinaire, nous explorons la façon dont ces disciplines peuvent transformer nos espaces urbains pour mieux répondre aux besoins des personnes ayant des troubles du neurodéveloppement, tels que l’autisme. En s’appuyant sur les travaux scientifiques de Marie Pieron dans le cadre de son projet de recherche participative AutiSenCité, nous abordons la question des spécificités sensorielles, qui rendent nécessaire, entre autres, la création d’environnements calmes et apaisants. Lionel Thabaret, architecte, et Etienne Cassier, designer d’espace, discutent des défis actuels, ainsi que des solutions concrètes pour intégrer ces découvertes scientifiques dans la conception architecturale et urbanistique.
Intervenant·es
- Marie PIERON, ingénieure de recherche CNRS au Centre de neuroscience intégrative et de la cognition, Paris
- Lionel THABARET, architecte, Cent7 architecture
- Étienne CASSIER, designer d’espace, Studiooo

Le Zibou Lab
Qu’est-ce que c’est ?
Le Zibou Lab sera un tiers lieu au service de l’inclusion, un lieu social, chaleureux et convivial où toutes et tous seront les bienvenus. Il regroupera 3 activités : un café, une boutique handi-responsable et une galerie d’art spontanée. Des personnes porteuses de troubles du neurodéveloppement seront recrutées et accompagnées, avec des conditions de travail adaptées. Il ouvrira ses portes en septembre 2024 à La Confluence.
Des évènements conviviaux et inclusifs
En attendant l’ouverture du tiers-lieu, l’équipe du Zibou Lab propose des évènements conviviaux et inclusifs tout l’été. Le prochain évènement aura lieu le vendredi 30 août à la Maison de la Confluence (73, rue Smith, 69002 Lyon).
Au programme : fresque participative, jeux inclusifs, pétanque et mölkky, petite restauration, et surtout des rencontres extraordinaires !
Le Zibou Lab sera également présent à la fête de quartier Hippo’Camp le mercredi 24 juillet (Place de l’Hippodrome, 69002 Lyon).
Informations pratiques
Le Zibou Lab ouvrira ses portes à l’automne 2024 à l’adresse suivante : 71 rue Smith 69002 Lyon.
Liens utiles
Pour suivre l’actualité du Zibou Lab :
- Facebook : https://www.facebook.com/leziboulab/
- Instagram : https://www.instagram.com/le_zibou_lab/
- Linkedin : https://www.linkedin.com/company/le-zibou-lab/
Pour soutenir le projet : https://www.helloasso.com/associations/le-zibou-lab

20es journées du GREPACO
Présentation
Le GREPACO (Groupe de Réflexion en Psychopathologie Cognitive) est un réseau international francophone (Belgique, France, Suisse) fédérant des enseignant·es – chercheurs et chercheuses ainsi que des praticien·nes dans les différents domaines de la psychopathologie cognitive.
Il organise chaque année, depuis 15 ans, un congrès scientifique permettant de présenter les dernières avancées scientifiques et les innovations dans le domaine des sciences cognitives et de favoriser les projets collaboratifs internationaux.
GREPACO 2025
Les 20es journées scientifiques du GREPACO sont co-organisées par Le Vinatier, iMIND et le laboratoire EMC de l’Université Lumière Lyon 2. Elles se tiendront les 15 et 16 mai 2025 à Lyon.
Le congrès portera sur la thématique suivante : « Les interactions sociales à l’épreuve de la cognition ». Le programme sera composé de conférences présentées par des experts internationaux, de communications orales ainsi que de sessions posters.
Conférences plénières confirmées :
- Coercition sexuelle et psychologie – Massil BENBOURICHE
- Autisme au féminin – Adeline LACROIX
- Addiction et TDAH – Marie-Aude CHAM
- Traumatisme, résilience et mémoire – Pierre GAGNEPAIN
Appel à communication en cours
Un appel à communication est en cours jusqu’au 1er mars 2025. Vous pouvez soumettre un résumé pour les types de communication suivants:
- Présentation orale
- Poster
- Symposium
- Atelier pratique
Pour en savoir plus, consultez le site du GREPACO 2025.
Les comités
Comité d’organisation
- iMIND et le Vinatier : Caroline DEMILY, Marie-Noëlle BABINET, Gabrielle CHESNOY, Jennifer BENEYTON, Marine D., Lucile HERTZOG, Stéphanie LEFEBVRE, Élodie PEYROUX, Amélie SOUMIER
- Laboratoire EMC – Université Lyon 2 : Tiphaine CAUDRELIER, Hanna CHAINAY, Pascale COLLIOT, Hakim DJERIOUAT, Geoffrey DURAN, George MICHAEL , Gaen PLANCHER
Comité scientifique
- Céline BAEYENS, Professeure, Université Grenoble-Alpes, France
- Joël BILLIEUX, Professeur, Université de Lausanne, Suisse
- Arnaud CARRE, Maître de Conférences, Université Savoie Mont-Blanc, France
- Fabien GIERSKI, Professeur, Université de Reims Champagne-Ardenne, France
- Delphine GRYNBERG, Professeure, Université de Lille, France
- Pierre MAURAGE, Professeur, UCLouvain, Belgique
Informations pratiques
Date : 15 et 16 mai 2025
Lieu : Université Lyon 2, Campus Berges du Rhône, 4 bis, rue de l’Université, 69007 Lyon
Inscription : Les inscriptions ouvriront prochainement.
Appel à communication : en cours, clôture le 1er mars 2025.
Pour plus d’informations sur le colloque GREPACO 2025: https://grepaco2025.sciencesconf.org/
Pour plus d’informations sur les membres et les projets du GREPACO : https://grepaco.org


Les maladies métaboliques avec expressions psychiatriques : le cas de la maladie de Wilson
Présentation
Certaines formes inaugurales de la maladie de Wilson peuvent être purement psychiatriques, le diagnostic doit ainsi être évoqué lors de la recherche d’une maladie somatique dans le cadre d’un diagnostic précoce notamment en cas de brutalité d’installation des symptômes, de leur atypicité ou d’une résistance au traitement psychotrope. Les informations présentées à l’occasion de cette réunion permettront certainement d’identifier de nouveaux patients actuellement mal diagnostiqués.
Cette réunion s’adresse aux professionnels médicaux et paramédicaux : médecins, psychiatres, somaticiens et addictologues, pharmaciens et biologistes, IDE (Infirmiers Diplômés d’État)… Les étudiants peuvent assister aux présentations (mais ne pourront pas bénéficier de l’hospitalité, en respect de la réglementation).
La maladie de Wilson
La maladie de Wilson est une maladie génétique caractérisée par l’accumulation toxique de cuivre dans l’organisme, notamment dans le foie et le cerveau. L’accumulation du cuivre dans le cerveau perturbe son fonctionnement et peut être à l’origine de troubles psychiatriques. Il s’agit d’une des rares maladies génétiques à pouvoir être traitée de manière efficace, d’où l’importance du diagnostic précoce.
Programme
17h30 – Accueil par Pr Caroline DEMILY – Psychiatre – Coordinatrice nationale GénoPsy – Campus Universitaire Le Vinatier et Dr Eduardo COUCHONNAL – Hépatopédiatre – Coordinateur CRMR constitutif Maladie de Wilson – HFME Lyon
17h40 – Le Bilan hépatique pour les psychiatres, illustration par la maladie de Wilson – Dr Olivier GUILLAUD – Hépatologue – CRMR Wilson HCL Lyon
18h05 – L’évaluation neurologique en psychiatrie – Dr Chloé LAURENCIN – Neurologue – CRMR Wilson HCL Lyon
18h20 – Les manifestations neurologiques dans la maladie de Wilson – Dr Aurélia POUJOIS – Neurologue – Coordinatrice nationale CRMR Maladie de Wilson – Hôpital Fondation Adolphe de Rothschild, Paris
18h35 – La psychiatrie : une porte d’entrée pour certaines maladies rares ? – Pr Caroline DEMILY – Psychiatre – Coordinatrice nationale GénoPsy – Campus Universitaire Le Vinatier
18h50 – La Maladie de Wilson et ses marqueurs biologiques, sensibles et spécifiques – Dr François PARANT et Dr Cécile PAGAN– Biologistes – CRMR Wilson HCL Lyon
19h00 – Conclusion suivie d’un buffet dinatoire
Informations pratiques
- Date : jeudi 10 octobre 2024
- Lieu : amphithéâtre du Vinatier, bâtiment 416, 2e étage
- Inscription obligatoire par email : yamina.lagha@ch-le-vinatier.fr
- Pour tout renseignement, contactez Patrick BRUNON par email patrick.brunon@orphalan.com ou au 07.52.91.63.36

GénoPsy recrute
Le Réseau GénoPsy : Troubles du comportement d’origine génétique, est un réseau national composé de 5 Centres de Référence Maladies Rares (CRMR) et de 6 Centres de Compétence Maladies Rares (CCMR). Le CRMR GénoPsy Lyon situé à l’hôpital du Vinatier en est le centre coordonnateur.
Labellisé en 2023 dans le cadre du nouveau Plan National maladies rares (PNMR3), il est porté par la filière de santé AnDDi-Rares.
Le réseau GénoPsy a pour objectif principal d’initier et de faciliter la collaboration entre les différents acteurs régionaux, nationaux et internationaux impliqués dans la recherche, le diagnostic, la formation et le soutien des personnes atteintes de maladies rares d’origine génétique avec des manifestations psychiatriques ainsi que de leur famille.
Description du poste
Placé·e sous la direction de la coordinatrice du réseau, la Professeure Caroline Demily, et en collaboration avec la cheffe de projet partenariats, le/la chef·fe de projet a pour mission de déployer la communication et d’animer le réseau.
Missions
Communication du Réseau GénoPsy
- Conception graphique
- Réalisation de vidéos
- Animation des réseaux sociaux
- Envoi d’une newsletter
- Création d’un site internet et de divers supports de communication
- Aide à la diffusion et à la reconnaissance de l’innovation clinique et scientifique
Animation du Réseau GénoPsy
- Organisation d’évènements scientifiques et grand public
- Faire le lien avec tous les CRMR et CCMR du réseau
- Mise en relation des acteurs du réseau pour construire des projets
- Aide à l’élaboration des projets de recherche
- Concourir à la bonne implantation des activités du réseau à l’échelon national
- Développer des synergies avec le Centre d’Excellence iMIND
- Veille scientifique
Formation
- Aide à l’élaboration et la promotion des formations du réseau
Gestion administrative
- Suivi de la base de données BAMARA
- Recueil des variables quantitatives de l’activité du CRMR Lyon
- Réalisation du bilan d’activité annuel, gestion des COPIL et rédaction des comptes-rendus
- Gestion des données / informations / indices qualité (recueil, saisie, analyse, diffusion, classement, suivi)
Profil recherché
- Avoir le sens de l’organisation et des priorités, pouvoir développer une vision intégrative
- Être dynamique et responsable de sa pratique
- Être disponible et flexible en termes d’horaires
- Être capable d’autonomie et de prise d’initiatives tout en respectant les règles de fonctionnement institutionnel
- Accompagner les porteurs de projet dans les démarches de recherche clinique (CCP, etc.)
- Pouvoir accompagner les autres professionnels dans les partenariats à tisser
- Capacités d’intégration au sein d’une équipe pluriprofessionnelle.
Formation souhaitée
- Bac + 5 – Équivalent chefferie de projet ou scientifique
Expérience professionnelle
- Expérience dans le champ de la gestion de projet, valorisation, communication. Une connaissance de la psychiatrie, des maladies rares et/ou des troubles du neurodéveloppement serait appréciée
Connaissances spécifiques attendues
- Maîtrise de Microsoft Office, la suite Adobe, CANVA et WordPress
- Aisance rédactionnelle ainsi qu’à l’oral
- Pouvoir se déplacer en dehors de Lyon (Permis B)
Informations sur le poste
- Type de contrat : CDD de 6 mois renouvelable avec possibilité de pérennisation
- Cycle hebdomadaire du lundi au vendredi
- Temps de travail : 100%
- Amplitudes horaires : 8h30 – 19h00
(en fonction des activités, disponibilité en dehors de ces créneaux possible) - Télétravail possible
- Lieu d’exercice : pôle HU-ADIS sur le site du Campus Hospitalier le Vinatier
- Salaire : selon profil et expérience
- Prise de poste : souhaitée début octobre 2024
Vous souhaitez candidater
- Pour postuler, envoyez un CV et une lettre de motivation avant le 31 août 2024 aux adresses suivantes: caroline.demily@ch-le-vinatier.fr – jennifer.beneyton@ch-le-vinatier.fr
- Préciser dans l’objet du mail : « POSTE Chef de projet – Réseau GénoPsy »

Regarde-Moi
Co-créée avec la Compagnie l’Usine Éphémère, de jeunes personnes autistes du SESSAD les Passementiers ont monté une pièce de théâtre pour parler de leurs émotions, avec une représentation unique le vendredi 5 juillet 2024.
Des adolescents et jeunes adultes autistes accompagnés par le SESSAD Les Passementiers (Villeurbanne) sont montés sur scène pour présenter un nouveau projet inédit en collaboration avec la compagnie L’Usine Éphémère. Le public à assisté à une représentation théâtrale unique le vendredi 5 juillet 2024 au Théâtre de L’Île Ô à Lyon.
L’inclusion au cœur du projet culturel
Le SESSAD Les Passementiers du pôle HU-ADIS du Campus Hospitalier Le Vinatier est un Service d’Éducation Spécialisée et de Soin à Domicile accompagnant 25 jeunes âgé·es de 15 à 25 ans, tous et toutes concerné·es par un Trouble du Spectre de l’Autisme (TSA), le plus souvent sans handicap intellectuel associé. Sa mission principale est l’inclusion scolaire, sociale et professionnelle, en milieu ordinaire et au sein de la cité. Faire découvrir la richesse culturelle de la ville à ces jeunes constitue donc un des objectifs des professionnel·les du SESSAD. Dans le cadre de ce projet, cela se traduit par la participation active des jeunes à une expérience culturelle.
Le théâtre pour aborder les émotions
L’objectif était de proposer une co-création d’une représentation théâtrale au travers d’ateliers de découverte des métiers du spectacle vivant : théâtre, improvisation, création lumière et son. Ainsi, de janvier à juin 2024, des ateliers menés par Alexandre Streicher, Camille Neymarc et Victor Lassus ont permis aux apprentis comédiens et comédiennes de découvrir les codes du théâtre contemporain : comment utiliser le corps, la posture, le visage… pour communiquer une émotion. Une pièce de théâtre unique est ainsi née en écriture de plateau, avec pour thème principal les cinq émotions primaires et leurs déclinaisons : joie, colère, peur, dégoût, tristesse. Parallèlement, certains jeunes ont participé à la création des supports de communication du spectacle, avec le soutien des ateliers numériques proposés par la bibliothèque Jean Macé de Lyon.
Sensibiliser le grand public
La représentation théâtrale fût l’occasion de porter un message de sensibilisation et de déstigmatisation sur les Troubles du Spectre de l’Autisme auprès du grand public, afin de faire valoir les talents et compétences des jeunes concerné·es. Pour accompagner ce message, une exposition de sensibilisation et d’information sur les Troubles du Spectre de l’Autisme, élaborée en collaboration avec le Centre d’excellence iMIND, permettra de déconstruire les idées reçues.
Pour présenter ce projet inclusif, il semblait évident de choisir un lieu dans la cité et atypique tel que le Théâtre L’Île Ô à Lyon, reconnu pour son architecture singulière.
Les soutiens
- La Ferme du Vinatier et son dispositif d’accompagnement Éclats d’Art – Réseau des projets artistiques des unités de soin du Vinatier – Psychiatrie universitaire Lyon Métropole. Avec l’aide de la Direction Régionale des Affaires Culturelles Auvergne-Rhône-Alpes, de la Région Auvergne-Rhône-Alpes et de l’Agence Régionale de Santé Auvergne-Rhône-Alpes dans le cadre du programme régional Culture et Santé, coordonné et animé par interSTICES, et de la Métropole de Lyon.
- Les Scènes Ôtrement, Théâtre L’Île Ô
- La Bibliothèque municipale de Lyon – Bibliothèque Jean Macé (Lyon 7e).
- Entreprises du secteur privé: Apicil, Clovis Location, HM Renov26, Ouvertures-Sur-Mesure
Capsules vidéo

Repenser l’espace urbain pour les personnes autistes

Bonjour Marie Pieron, votre projet AutiSenCité vient d’être financé par l’ANR (agence nationale de recherche), sur quoi porte-t-il ?
En tant qu’élue à la ville d’Ivry, j’ai échangé avec des représentant·es des collectivités territoriales sur les questions d’inclusion des personnes autistes dans notre ville. À la suite de ça, avec le Club Vision et Autisme, nous avons organisé plusieurs événements et ateliers rassemblant jusqu’à 180 personnes, dans le but de mieux comprendre l’impact des particularités visuelles des personnes autistes sur leur expérience urbaine. Ces rencontres m’ont permis d’échanger avec divers professionnels, tels que des chercheurs en neuroscience, des cliniciens, des élus de différentes villes françaises, ainsi que des représentants de l’Université de Dublin et une géographe de Sorbonne Université, Florence Huguenin Richard qui a d’ailleurs rejoint le projet. J’ai aussi eu l’occasion d’échanger avec des personnes autistes et des parents qui m’ont fait part d’une préoccupation majeure : les difficultés majeures auxquelles sont confrontées les personnes autistes lors de leurs déplacements à pied en ville : trop d’informations en même temps, un niveau de stimulation auditif et visuel intense, des lieux insécures (accès facile à la rue) . Il est crucial de recueillir ces témoignages et de collaborer avec les personnes autistes, les proches, les associations et les professionnels pour garantir la qualité de vie et l’autonomie des personnes autistes dans notre environnement urbain. Cet engagement participatif nous a permis de rédiger un livret regroupant les recherches et les témoignages sur l’expérience de la ville du point de vue des personnes autistes en espérant que les collectivités s’en emparent pour les projets d’aménagement urbain. Aujourd’hui, nous souhaitons aller plus loin avec ce projet de recherche participative, AutiSenCité.
Quels sont les objectifs d’AutiSenCité?
Nous avons deux objectifs principaux : d’une part, favoriser l’autonomie et améliorer la qualité de vie des personnes autistes dans la ville, et d’autre part, comprendre et atténuer les difficultés rencontrées lors de leurs déplacements urbains. Les témoignages recueillis sont souvent saisissant, certains allant jusqu’à qualifier ces déplacements de véritables épreuves, voire de torture. Cette réalité nous pousse à prendre conscience de l’ampleur des difficultés rencontrées. Même ceux qui parviennent à surmonter ces obstacles témoignent des efforts considérables que cela leur demande. Lors de mes propres déplacements en ville avec eux, j’ai pu constater à quel point cela représentait un véritable défi, se traduisant souvent par l’apparition de stéréotypies et une fatigue intense à la fin du trajet. Il est donc crucial de comprendre le véritable coût, parfois invisible, de ces déplacements en ville, même pour ceux qui parviennent à les accomplir.
Comment allez-vous procéder ?
Notre étude se divise en deux parties distinctes.
Tout d’abord, nous travaillons à la construction d’une méthodologie d’évaluation sensorielle de la ville en collaboration avec des personnes autistes, des proches et des professionnels. Cette approche participative garantit que chaque terme utilisé dans nos échelles d’évaluation sensorielle reflète la réalité vécue par les personnes autistes. Des pictogrammes seront aussi associés à ces termes pour recueillir la parole la plus large possible au sein du spectre. Une fois cette méthodologie établie, nous recueillerons les retours des personnes autistes sur des aspects spécifiques de leur expérience urbaine : quels sont les aménagements qui sont bien ressentis, et ceux qui posent problème ?
Lorsque nous aurons terminé cette tâche, nous proposerons de réaliser des marches sensorielles dans des villes partenaires ou dans des universités (atypie-Friendly fait partie du consortium), où nous accompagnerons des personnes autistes sur des trajets familiers au cours desquels ils seront filmés, à bonne distance. Nous analyserons leurs réactions aux stimuli sensoriels (klaxons, sirènes, enseignes lumineuses, motos qui pétaradent, etc.), recueillerons des données sur l’environnement (mesure sonore à l’aide de l’application de science participative NoiseCapture) et leur demanderons de compléter les échelles d’évaluation. Ces observations nous permettront de dégager un indice d’évaluation sensorielle de l’environnement, alliant résultats scientifiques et sociétaux.
Quels sont les résultats attendus ?
La recherche participative offre l’avantage de diffuser rapidement les résultats à la société. Sur le plan sociétal, cela se traduit par la création d’un kit d’évaluation sensorielle de l’environnement, ainsi qu’une grille d’évaluation accessible aux non-scientifiques. Ces outils seront notamment utiles pour les structures comme les IME ou les SESSAD, qui accompagnent des groupes de jeunes et peuvent ainsi identifier les problèmes sensoriels sur les trajets quotidiens.
Nous prévoyons de collaborer avec cinq villes pour aller plus loin dans notre démarche dont la métropole de Lyon. Sur leur territoire, des parcours spécifiques seront effectués, et une urbaniste travaillera avec elles pour envisager des améliorations concrètes en termes de micro-aménagement. Notre approche repose sur une science frugale, visant à maximiser les résultats avec un investissement minimal. Nous espérons que ces recherches seront intégrées dans les documents d’urbanisme des villes, par exemple, dans le cadre de grands projets de renouvellement urbain ou par la commission intercommunale d’accessibilité. L’objectif est d’incorporer la prise en compte de la sensorialité dans les cahiers des charges ou les plans climat-air-énergie, car actuellement, il n’existe ni norme ni standard concernant l’accessibilité de la ville aux personnes autistes.
Ce projet est un projet de recherche participative, pouvez-vous nous dire comment cela se manifeste ?
La gouvernance de notre projet implique diverses parties prenantes, notamment des personnes autistes, des associations, des collectivités territoriales, des chercheurs et des cliniciens. Cette gouvernance joue un rôle crucial dans la prise de décision concernant toutes nos actions.
Par exemple, l’une de nos premières discussions a porté sur les termes à utiliser pour désigner les personnes autistes. Nous avons débattu des différentes terminologies, de leurs implications, et nous avons conclu que l’utilisation du terme « personnes autistes » était préférable, et nous avons banni tout vocabulaire médical. Cette décision, prise au sein de la gouvernance, souligne l’importance de reconnaître le rôle et l’expertise des personnes autistes dans tout le processus. Nous avons également travaillé sur notre mode de communication interne. Cela demande du temps, de la diplomatie et du compromis.
Ces discussions mettent en lumière les défis de la recherche participative et la manière dont elle est perçue au sein de la communauté scientifique. Comment faire pour que la communauté scientifique comprenne qu’on utilise en recherche participative des critères scientifiques identiques à ceux des autres types de recherche en termes de rigueur, etc. ?
Les personnes concernées, qui ont rejoint le projet progressivement, ont chacune leur vécu. Cependant, passer de l’individuel au collectif reste un défi. Cela dit, on mesure déjà l’impact significatif des contributions des personnes autistes sur notre protocole de recherche.
En définitive, leur participation enrichissante met en évidence l’importance de leur inclusion dans la gouvernance des projets de recherche participative. Sans eux, nous aurions probablement omis des aspects cruciaux, notamment en ce qui concerne la perception visuelle. Cela souligne l’importance capitale de leur implication dans ces processus.
Pour en savoir plus :

1er congrès sur la Pair-Aidance Familiale Professionnelle
Présentation
Rejoignez-nous le 3 juin 2024 pour le 1er congrès sur la Pair-Aidance Familiale Professionnelle, co-porté par le Réseau Génopsy et iMIND!
Lors de cette journée, vous aurez l’opportunité d’explorer divers aspects de ce métier, notamment son intégration dans les équipes de soins, son rôle dans l’accompagnement des familles sur le long terme, et son impact dans l’animation de groupes de psychoéducation.
Des présentations, des témoignages et des échanges viendront enrichir la compréhension de la pair-aidance familiale professionnelle, mettant en lumière son potentiel pour améliorer le bien-être des aidants familiaux et des personnes en situation de vulnérabilité.
Programme

Replay

04/10/21, par Jennifer Beneyton
Nouvelle publication iMIND dans Molecular Psychiatry
Présentation
L’amélioration de la qualité de vie des personnes avec des troubles du neurodéveloppement reste au coeur des préoccupations de l’hôpital du Vinatier, de l’Institut des Sciences Cognitives Marc Jeannerod et du Centre d’Excellence iMIND. Pour ce faire, il est urgent d’améliorer la démarche diagnostique, le repérage précoce et la compréhension des mécanismes biologiques impliqués. Une équipe de chercheurs·es Vinatier/iMIND, sous l’impulsion de la Professeure Caroline Demily, explore une piste prometteuse dans ce domaine en se concentrant sur les interactions entre le corps et le cerveau. En effet, la recherche sur les troubles du neurodéveloppement dont l’autisme se concentre largement sur le cerveau. Or, comme le cerveau interagit de façon continue avec le reste du corps, l’étude des interactions entre le cerveau et d’autres organes, comme les intestins et la peau, semble particulièrement intéressante. Cette hypothèse de recherche, acceptée dans la revue universitaire internationale Molecular Psychiatry appartenant au prestigieux groupe d’édition Nature Publishing, examine le potentiel de l’imagerie cellulaire en 3D par microscopie à feuilles de lumière pour étudier la biologie du développement et la connectivité le cerveau et d’autres organes périphériques, offrant ainsi de nouvelles perspectives pour une prise en charge davantage personnalisée.
Publication
Soumier A, Lio G, Demily C (2024) Current and future applications of light-sheet imaging for identifying molecular and developmental processes in autism spectrum disorders, Molecular Psychiatry.
Lien vers l’article : https://www.nature.com/articles/s41380-024-02487-8
Newsletter

04/10/21, par Jennifer Beneyton
Série vidéo : déconstruisons les idées reçues sur l'autisme
Newsletter

Les comportements défis : entre compétences professionnelles et familiales
Présentation
Ce webinaire vous propose de discuter de stratégies pratiques permettant aux familles d’être pleinement impliquées dans la prévention et la gestion des comportements défis de leur proche, mais aussi des moyens de favoriser une approche intégrée et collaborative, où les professionnels de l’accompagnement au quotidien et en santé soutiennent de manière constructive les compétences des familles, mais aussi leurs désarrois et interrogations, afin de co-porter les processus décisionnels et les interventions.
Nous explorerons comment cette mutualisation des compétences peut enrichir les expertises professionnelles et familiales pour améliorer la qualité de vie des personnes concernées, et de leur entourage familial et professionnel.
Rejoignez-nous pour ce webinaire qui promet d’être passionnant afin de construire des réponses plus participatives et efficaces pour soutenir les personnes concernées.
Intervenantes
- Sophie Biette, parent, administratrice Unapei et présidente de l’Adapei Loire-Atlantique
- Caroline Demily, psychiatre, cheffe du pôle HU-ADIS de l’hôpital du Vinatier et coordinatrice du Centre d’Excellence autisme et TND iMIND

Explorer les liens entre TDAH et sport de haut niveau

Nouveau projet de recherche participative iMIND
Le centre d’excellence autisme et troubles du neurodéveloppement (TND), vise à offrir un soutien aux personnes concernées, en mettant l’accent sur la compréhension des besoins spécifiques de chaque individu. Il initie des stratégies de recherches participatives pour mieux dépister et accompagner les TND.
Dans ce cadre, plusieurs institutions se réunissent pour réaliser une recherche scientifique concernant le Trouble du Déficit de l’Attention avec ou sans Hyperactivité (TDAH) chez les sportifs de haut niveau.
En effet, les sportifs de haut niveau présentent une particularité dans leur engagement psychologique et physiologique. Parmi eux, un certain nombre éprouve des difficultés significatives dans leur reconversion professionnelle en fin de carrière. Régulièrement, des sportifs reconnus défraient la chronique autour des addictions multiples, de difficultés sociales et d’insertion.
Un certain nombre de publications scientifiques identifient une forte prévalence du TDAH en population sportive de haut niveau. Cette association pourrait être une clé de compréhension de leur décrochage post-carrière. Le TDAH est présent chez 3 à 5% de la population, avec des difficultés de concentration, une impulsivité, de l’hyperactivité et de la dysrégulation émotionnelle.
Nous souhaitons donc pour la première fois en France, repérer le TDAH dans une population de sportifs de haut niveau. Dans un second temps, nous identifierons des anciens sportifs de haut niveau, pour rechercher ce diagnostic, mais aussi pour évaluer leur trajectoire post-carrière sportive.
Critères d’inclusion
Nous recherchons 150 participants·es pour cette étude :
- Âgés de 12 à 35 ans
- Reconnus comme sportif·ve de haut niveau par le ministère des sports, tout sport confondu
Les participants·es à l’étude peuvent présenter ou non un handicap physique et/ou psychique, sans distinction.Tous les individus, qu’ils aient ou non un handicap, sont admissibles à participer à cette recherche.
Objectifs
- Dépistage du TDAH chez les personnes pratiquant un sport à haut niveau, reconnues par le ministère des sports.
- Caractérisation de l’état de santé physique et psychique, de sportifs·ves repérés·ées comme étant porteurs·euses d’un TDAH.
Hypothèse
Nous pensons que la prévalence du TDAH pourrait être supérieure dans la population des sportifs·ves de haut niveau au regard de la population générale. En France, ce trouble pourrait en partie expliquer la recherche d’une pratique intensive, ainsi que les difficultés des personnes concernées à se reconvertir après l’arrêt de leur pratique et là où le sport de haut niveau apportait un cadre de vie et un exutoire. Il est aussi possible que le TDAH soit responsable de plus de blessures pendant la pratique sportive intensive et augmenterait donc l’arrêt brutal de carrières débutantes. Documenter cela au plan scientifique et médical inciterait les pouvoir publics à mettre en place un plan de prévention et de reconversion précis pour les jeunes et pourrait les aider au plan médical si besoin.
Méthodes d’évaluation
Questionnaires:
- Dépistage du TDAH : ASRS, WURS 25
- Dépistage des consommations de substances ou addiction comportementales
- Dépistage des blessures
Entretien développemental :
- Recueil des troubles physiques et psychiques : anamnèse
Bibliographie
- Association entre consommation d’alcool, violence et sportifs de haut niveau (Sønderlund A.L et al, 2014 ; Smith A.C.et al, 2010 ; John W. Dougherty, III et al, 2022)
- Association entre sport de haut niveau, risque de blessures et TDAH (Reid Davis et al, 2024)
- Association entre profil cognitif évocateur d’un TDAH et sportifs de haut niveau (Elizabeth Ekman et al., 2021)
- Association entre addictions et TDAH (Faraone et al., 2021)
- Association entre recherche de sensations et TDAH (Moggi F et al, 2020)
Partenaires
- Pre Caroline DEMILY, cheffe de service du Pôle HU-ADIS et du centre d’excellence iMIND au Vinatier
- Pr Benjamin ROLLAND, chef du Service Universitaire d’Addictologie de Lyon (SUAL) au Vinatier
- Dre Amélie SOUMIER, chercheuse en neurosciences au Vinatier
- Dr Hugo PRUNIER, psychiatre responsable de l’Équipe de Coordination des troubles de l’Attention et de l’Hyperactivité (ECLAH) au Vinatier
- Dr Sébastien LE GARREC, chef du pôle médical, Direction de la Politique Sportive, INSEP
- M. Arnaud LESTANG, conseiller information, communication, sport, culture
- Mme Elodie Couderc, conseillère technique fédérale autisme et activités motrices de la Fédération Française du Sport
- Mme Christine GETIN, présidente de l’association TDAH France HyperSupers
- Mme Jennifer BENEYTON, cheffe de projet du centre d’excellence iMIND au Vinatier
- Mme Lucile HERTZOG, cheffe de projet TDAH du centre d’excellence iMIND au Vinatier
Contact

SenseToKnow: vers un dépistage de l'autisme précoce et automatisé?

Une étude récente publiée dans Nature Medicine relate les résultats remarquables d’une nouvelle application, nommée SenseToKnow (S2K), dans le dépistage précoce de l’autisme. Cette application a été créée par des chercheurs·es de l’université Duke en partenariat avec le Centre Borelli à Paris. Sam Perochon, l’un des principaux auteurs de l’étude, a accepté de répondre à nos questions.
Pouvez-vous nous expliquer la genèse du projet ?
Cette application est le fruit d’une collaboration de longue date entre Geraldine Dawson, directrice de recherche en psychologie du développement, spécialisée dans l’autisme à Duke University, et Guillermo Sapiro, directeur de recherche en mathématiques appliquées au sein de l’université de Duke, avec qui j’ai fait un stage de 10 mois pendant mon cursus à l’ENS Paris-Saclay. C’est passionné par le sujet que j’en ai fait mon sujet de thèse, que j’effectue aujourd’hui à cheval entre le Centre Borelli et Duke. La Dre Geraldine Dawson et son équipe ont apportés toute l’expertise clinique, travaillant en étroite collaboration avec des personnes concernées et des psychiatres, tandis que le Dr Sapiro, son équipe et moi-même avons développé des algorithmes pour analyser les données récoltées. Cet article est un aboutissement dans le sens où il compile tous les marqueurs comportementaux mis en évidence ces dix dernières années et sur lesquels sont basés les différents modules constitutifs de l’appli. L’intérêt de cette étude et de cette application, réside dans le fait qu’elles couvrent un large spectre de marqueurs comportementaux reliés à l’autisme, permettant ainsi de couvrir une grande partie de la complexité des manifestations individuelles de l’autisme chez les individus concernés.
Comment fonctionne l’application ?
L’application se compose de 10 vidéos très courtes, d’une durée de 30 à 45 secondes chacune, et d’un petit jeu appelant les enfants à interagir avec l’écran. Chaque composante a été pensée autour d’une hypothèse de recherche basée sur l’état de la littérature concernant les manifestations comportementales précoces de l’autisme. Cela permet de mettre en évidence chez les utilisateurs·rices de l’application, des marqueurs comportementaux de l’autisme que nous avons validé années après années, en lien avec le regard, les micro-expressions faciales, les clignements d’yeux, les mouvements de la tête, le contrôle moteur et l’intégration visuelle d’information, la réponse à l’appel du prénom, etc… Par exemple, certains marqueurs se basent sur l’extraction de 49 points d’intérêt sur le visage, et s’intéressent à la complexité des micro-expressions associées aux mouvements de la bouche et des sourcils, en particulier pendant les vidéos à caractère social ou non-social.

Nos recherches ont permis de montrer qu’il était possible de reproduire ou d’adapter des tests connus de la littérature, pour diagnostiquer l’autisme, mais aussi de révéler de nouveaux marqueurs grâce à des avancées technologiques permettant des mesures beaucoup plus fines et précises. C’est le cas de la mesure du temps de réponse à l’appel du prénom, ou de la mesure de la synchronisation entre le regard de l’enfant et la personne qui parle dans les vidéos. Chez les individus neurotypiques par exemple, on observe une anticipation du regard plus prononcée vers la personne qui s ‘apprête à parler, une caractéristique moins marquée chez les personnes autistes.
Quelles sont les conditions d’administration de l’appli ?
L’ensemble des données de notre étude, comprenant 475 sujets, a été collecté dans 4 centres de recherche en Caroline du Nord. Les familles participent volontairement à l’étude lors d’une visite médicale de routine non obligatoire pour les enfants âgés de 18 à 24 mois (appelée well-child visit aux Etats-Unis). La prévalence du TSA dans cette étude, dépassant les 10% par rapport aux 2% observés dans la population générale, indique que les familles se présentant dans ces centres se questionnent sur une éventuelle atypicité développementale de leur enfant. Le test dure une douzaine de minutes. L’enfant est assis sur les genoux de son parent. En début de session, une vidéo sert au calibrage automatique du regard, affinant l’estimation des coordonnées X (axe horizontal) et Y (axe vertical) du regard de l’enfant sur l’écran. À la fin de l’administration de l’appli, un petit jeu ludique est présenté à l’enfant pour évaluer sa motricité fine. Les conditions d’administration visent à favoriser un environnement non contraignant où l’enfant n’est en aucun cas forcé de regarder la vidéo. Notre intention est de permettre l’expression libre des saillances comportementales liées aux traits autistiques.

D’un point de vue technique, comment enregistrez-vous le regard ?
L’enregistrement s’effectue via la caméra frontale de l’iPad qui sert également de support de l’application. Dans une première phase, le développement d’algorithmes était nécessaire pour identifier la personne d’intérêt dans les enregistrements, notamment lorsque plusieurs personnes apparaissent à l’écran, comme le parent accompagnant ou d’autres frères et sœurs. Ensuite, nous avons utilisé des algorithmes pour estimer avec précision le regard simplement à partir des enregistrements. Nous sommes aussi très vigilants avec la qualité des vidéos pour être sûr qu’elles soient bien conformes à notre protocole. Nous avons donc établi un indicateur de qualité des conditions d’administration, qui comprend des paramètres tels que la proportion du visage de l’enfant dans la vidéo qui doit être suffisamment grande ou une luminosité suffisante. Il est à noter que les performances de l’estimation sont généralement meilleures pour les coordonnées X que pour les coordonnées Y. Cela dit, tous les marqueurs ne sont pas exclusivement liés au regard. C’est aussi ce qui fait la force de cette application. Les marqueurs comportementaux, basés sur le regard, représentent seulement l’une des composantes de cette application.
À votre avis, est-ce que cette application serait en mesure de mieux dépister l’autisme que les professionnels ?
Je trouve que l’idée d’explorer des moyens standardisés que permettent l’utilisation d’algorithmes ou la technologie en général, pour réduire les biais de subjectivité dans les dépistages actuels est vraiment intéressante. Cela apporterait une certaine objectivité aux processus de détection. Cependant, dire que cela pourrait remplacer à terme le travail des professionnels·les me semble très peu probable. L’objectif de ces travaux est plutôt d’automatiser certaines tâches réalisées dans le cadre du dépistage de l’autisme. Des comparaisons de performances entre les tests de dépistage existants et l’application doivent guider cette réponse. Je pense avant tout que cette approche offre l’avantage de rendre le dépistage beaucoup plus accessible et rapide, ce qui constitue un progrès significatif.
Avez-vous eu des faux positifs ?
Les performances sont remarquables : l’appli a réussi à reconnaître 87,8 % des enfants autistes et 80,8 % des enfants non autistes, et 40,6 % des enfants identifiés par l’appli comme présentant des traits autistiques ont par la suite fait l’objet d’un diagnostic clinique d’autisme. Il subsiste donc toujours des cas de faux positifs, qui s’expliquent notamment par l’hétérogénéité des phénotypes comportementaux liés à l’autisme. Certains enfants présentent des comportements qui sont à la fois très neurotypiques sur certaines caractéristiques et très autistiques sur d’autres.
Enfin, l’une des exigences du projet est de pouvoir donner une explication sur la prédiction faite par l’appli. Cette explication prend la forme d’un phénotype comportemental associé à la détection, qui indique parmi les variables de l’appli celles qui ont été importantes pour établir la prédiction. Il est important de souligner que les tests ne sont en aucun cas parfaits, et nous ne disposons d’aucun marqueur véritablement prédictif. L’application vise à saisir des saillances comportementales diverses en lien avec l’autisme. Une perspective envisageable pourrait être de poursuivre le développement de marqueurs comportementaux associés à cette application, relatifs aux vocalisations de l’enfant, au degré d’attention jointe avec le parent, ou aux évènements de pointage souvent observés. Cependant, il convient de reconnaître les limitations importantes de cette approche. Étant donné l’hétérogénéité des manifestations symptomatiques de l’autisme, certaines facettes sont difficiles à imaginer capturer avec une application de ce type, comme celles liées à l’acquisition du langage ou aux comportement répétitifs.

Quelle est la prochaine étape pour cette appli ?
Avec le COVID, nous avons développé un protocole permettant aux familles d’administrer l’application à leur enfant au sein de leur foyer. Les premiers résultats semblent indiquer que la fiabilité de l’application reste constante malgré les différences structurelles observées. On constate, par exemple, une grande diversité des appareils utilisés (téléphone, tablette, ordinateur, etc.). Nous essayons donc de voir si la taille de l’écran exerce une influence sur la qualité de la calibration du regard et donc des résultats. Il est aussi important de noter que, contrairement à notre installation habituelle avec une tablette sur un trépied, les familles placent souvent leurs téléphones sur une table, ce qui peut réduire la détection des oscillations dynamiques du dispositif qui sont utiles pour capturer la force avec laquelle les enfants tapent sur l’écran quand il est posé. Cela peut donc altérer la fiabilité des marqueurs liés au contrôle moteur.
En outre, actuellement, les familles ne sont pas totalement autonomes dans l’utilisation de l’application. À chaque session, un assistant de recherche se connecte via Zoom pour superviser le déroulement de l’expérience et recueillir des informations précieuses sur la manière dont s’est passée l’administration de l’application.
Pour faciliter la mise en place pour les familles, nous avons créé une chaîne YT qui héberge des vidéos simples et claires, en anglais et en espagnol, permettant d’expliquer aux parents et aux enfants le fonctionnement de l’application et son objectif. Nous avons également défini des critères pour évaluer la qualité de l’administration et déterminer si une réadministration est nécessaire.
Une fois que les performances de l’appli à domicile auront été validées dans le cadre d’une étude clinique sur une large cohorte, alors, nous envisagerons de passer à l’étape de diffusion massive de l’application.
Pour aller plus loin
- Chaîne Youtube SenseToKnow
- Publication dans Nature Medecine
- Validation de la mesure du regard
- Validation de l’analyse des micro-expressions faciales
- Validation de l’analyse des mouvements de la tête
- Validation du test de l’appel du prénom
- Validation de l’analyse de l’orientation de la tête et des clignements
- Validation des variables de motricité et d’intégration visuelle
- Relation entre les variables de l’appli et le profil clinique des enfants

Inclusion dans l’enseignement supérieur pour les personnes avec TND : constat et perspectives
Présentation
L’inclusion dans l’enseignement supérieur constitue un principe essentiel visant à assurer un accès équitable à l’éducation pour tous, quelles que soient leurs différences et leurs besoins spécifiques. C’est non seulement une question de justice sociale, mais aussi un impératif pour valoriser pleinement les talents et les contributions de chacun au sein de la société.
Parmi les groupes nécessitant une attention particulière figurent les personnes présentant des troubles du neurodéveloppement tels que les troubles du spectre autistique (TSA), le trouble du déficit de l’attention avec hyperactivité (TDAH), les troubles dyslexiques (DYS), et d’autres encore. Leur nombre croissant dans l’enseignement supérieur souligne l’importance de répondre adéquatement à leurs besoins.
Cependant, malgré les efforts déployés, il est évident que l’enseignement supérieur peine encore à fournir les ajustements et le soutien nécessaires à ces personnes. Ces aménagements sont pourtant cruciaux pour leur réussite académique et à plus long terme leur estime de soi.
Face à ce constat, il est important de se demander pourquoi cette situation persiste. Quels sont les défis rencontrés par les personnes atteintes de troubles du neurodéveloppement lorsqu’elles évoluent dans l’enseignement supérieur ? Comment pouvons-nous faire évoluer les pratiques et les perceptions pour favoriser une véritable inclusion ?
Dans le cadre de ce webinaire, nous aurons l’opportunité d’entendre différentes perspectives grâce à nos deux intervenants: Alexandre Arbey, maître de conférences et lui-même concerné par les TSA, partagera son point de vue en tant qu’enseignant-chercheur, tandis que Michel Allouche, responsable du SESSAD les Passementiers, nourrira notre réflexion en partant du point de vue des étudiants qu’il accompagne dans leur parcours scolaire.
Intervenants
- Alexandre Arbey, enseignant-chercheur à l’Institut de Physique des deux Infinis de Lyon (IP2I)
- Michel Allouche, responsable du SESSAD les Passementiers de l’hôpital du Vinatier et responsable partenariat du Centre d’Excellence iMIND

Lorem ipsum dolor sit
Lorem ipsum dolor
Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo.

Nullam donec at cursus fusce
Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo.
Viverra lectus cursus massa et ut
Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo.
Nullam donec at cursus fusce
Morbi vitae, dictum at condimentum eu habitasse eget massa. Elementum sed rutrum purus metus pulvinar augue. Sagittis, eu est viverra tellus placerat cursus dolor purus et. Accumsan sed congue blandit neque magna. Dui aliquet morbi vestibulum, suspendisse gravida eget massa in. Quis amet accumsan morbi nisl. In luctus nulla sed eget arcu. Urna aenean bibendum sit sagittis et etiam amet feugiat. Sed bibendum eget amet, nulla a, elementum risus. Sed habitant pharetra et ligula ante sit euismod elit. Ut justo dolor et, nunc, nunc diam. Aliquam venenatis facilisis cursus sit venenatis. Placerat at sit congue justo potenti bibendum hendrerit. Scelerisque neque eu eget enim eget. Nulla turpis cras ipsum posuere sed nisl, diam tellus. Turpis eget vitae ac cras pretium molestie. Eget dignissim nunc nunc, pulvinar viverra arcu leo.

Explorer les diversités :
à l'intersection des identités trans et de l'autisme

Présentation
Le Centre iMIND vous propose une journée scientifique, gratuite et ouverte à tous·tes le 1er février 2024 pour faire parler la science et les recommandations internationales concernant l’intersection des Transidentités et de l’Autisme.
En effet, devant la fréquence des situations rencontrées dans leur pratique clinique, Elodie Peyroux, neuropsychologue, et Guilhem Bonazzi, Psychiatre du Pôle HU-ADIS, ont entamé un travail de recherche sur cette thématique. La revue systématique de littérature et la méta-analyse qu’ils ont réalisées confirment leurs impressions cliniques en retrouvant une prévalence accrue des situations de variance de genre chez les personnes présentant un diagnostic de trouble du spectre de l’autisme. Cette journée sera donc l’occasion de présenter ces résultats mais également d’autres données issues de travaux de recherche et de vécus expérientiels sur les thématiques croisées de l’autisme et du genre.
Programme
9h00 – Accueil café
9h15 – Introduction par la Professeure Caroline Demily, cheffe du pôle HU-ADIS (CH le Vinatier) et coordinatrice du Centre d’Excellence iMIND
9h30-10h15 – Transitudes: plongée introductive au coeur des terminologies et des enjeux d’oppression – Adèle Zufferey (psychologue psychothérapeute FSP et sexologue ASPSC)
10h15 – 11h00 – Gender on the spectrum: prévalence de la variance de genre dans la population avec TSA – Elodie Peyroux (neuropsychologue PhD, pôle HU-ADIS, CH Le Vinatier) et Guilhem Bonazzi (psychiatre, pôle HU-ADIS, CH Le Vinatier)
11h-11h15 – Pause café
11h15 – 12h00 – Témoignage – Ethan Bernier (Ingénieur Business Analyst spécialisé en Digital et Data chez JEMS)
12h00-13h30 – Buffet déjeunatoire
13h30-14h15 – Accompagnement des jeunes en questionnement de genre: données actuelles et spécificités de l’autisme – Lucie Jurek (Psychiatre de l’enfant et de l’adolescent, responsable de l’unité VAGUE, SUNRISE – CH Le Vinatier)
14h15-15h00 – Perpective associative – Lee Ferrero et Chiara Benzerrouk (association Transat)
15h00-15h15 – Pause café
15h15-16h00 – Vers un système de santé inclusif pour les minorités de genre – Anna Baleige (médecin, psychiatre, sexologue, doctorante en santé publique) et Clément Moreau (psychologue clinicien intervenant pour l’association Espace Santé Trans, membre du Réseau de Santé Trans et de la plateforme Trajectoire Jeunes Trans)
Replay des conférences
Retrouvez l’intégralité des conférences sur cette playlist YouTube.
Quelles frontières entre illettrisme et dyslexie?
Présentation
L’illettrisme désigne la situation d’une personne qui a appris à lire et à écrire, mais en a complétement perdu la pratique. Cette condition demeure un défi persistant pour notre société puisque cela concerne 7% de la population adulte qui a été scolarisée en France (soit environ 2,5 millions de personnes).
La dyslexie, quant à elle désigne un trouble du neurodéveloppement qui concerne environ 7% de la population française. Les individus présentant une dyslexie, qu’elle soit diagnostiquée dès leur plus jeune âge ou à l’âge adulte, peuvent être confrontés à des défis majeurs lorsqu’il s’agit de développer et maitriser des compétences en lecture et en écriture.
Bien qu’il soit possible d’identifier des points communs entre ces deux conditions, une réflexion autour des causes et de leurs manifestations respectives demeure essentielle pour l’identification des facteurs de risques et d’association.
Comment différencier illettrisme et dyslexie ? Le fonctionnement du cerveau des adultes illettrés et des adultes dyslexiques présentent-ils des similarités lorsqu’ils sont en train de lire et d’écrire ? Dans quelle mesure les difficultés de lecture que l’on présente enfants peuvent-elles conduire à l’illettrisme à l’âge adulte ? Comment les adultes illettrés et les adultes dyslexiques parviennent à s’adapter à leurs difficultés et ainsi améliorer leur niveau de lecture ? Enfin, existe-t-il des différences dans la réponse aux interventions entre ces deux conditions ?
Les intervenants
- Nicole Philibert, présidente de l’association AtoutDys
- Eddy Cavalli, enseignant-chercheur et responsable de l’équipe Cognition des Apprentissages et du Langage (CAL) du laboratoire EMC de l’Université Lyon 2. Les recherches d’Eddy Cavalli sont soutenues par l’Agence Nationale de la Recherche par le financement ANR-18-CE28-006 DYSucces.
Sensibilisation à la prise en charge des comportements défis dans les maladies rares
Centre Hospitalier Le Vinatier - Bron

Avec pour intervenants : C.Aubry / M-N.Babinet / C.Demily / G.Bonazzi /M.Dautrey / E.Peyroux / G. Fremont / P. Boiroux / M.Lallement / L.Trinckquel
Objectif recherchés
Lors de ces journées, les participants seront sensibilisés :
- Aux problématiques spécifiques du diagnostic des maladies rares à expression psychiatrique
- A la démarche d’analyse fonctionnelle des comportements défis dans le but de mettre en place des outils d’accompagnement adaptés
- Aux éventuelles répercussions institutionnelles et familiales en lien avec ce type de diagnostic
- Aux dispositifs ressources disponibles sur le territoire
et à la façon de les solliciter
Public cible
Professionnels de première et seconde ligne accompagnant des personnes (enfant ou adulte) présentant une maladie rare avec comportements défis
Tarif
-
100 € par participant
Inscription
Adresse : CH le Vinatier – Pôle HU ADIS, 95 Bd Pinel – BP 30039 – 69678 BRON cedex
Mail : yamina.lagha@ch-le-vinatier.fr
Tél : 04.37.91.53.77
Vous pouvez voir le contenu détaillé de la formation dans les documents suivants :

Identité trans et TSA : démêler le vrai du faux
Présentation
La transidentité et les Troubles du Spectre de l’Autisme (TSA) représentent deux aspects importants de la diversité humaine, chacun apportant sa propre complexité et sa richesse à l’identité des individus.
En France, il existe des idées reçues qui entourent ces deux réalités, mais aussi des zones d’intersection où se posent des questions cruciales. Les personnes trans, qui ressentent un décalage entre leur identité de genre et leur sexe enregistré à la naissance, peuvent également être autistes, et cela soulève des défis particuliers en matière de compréhension, de soutien et d’inclusion.
Dans le climat actuel, il nous semble essentiel de démystifier certaines idées reçues en s’appuyant sur les données actuelles de la science et les recommandations internationales, d’encourager la sensibilisation et de promouvoir le respect des droits et de la dignité de toutes et tous.
Les intervenants
- Guilhem Bonazzi, psychiatre au pôle HU-ADIS, responsable de la consultation diagnostique TSA et Variance de genre.
- Ethan Bernier, Ingénieur Business Analyst spécialisé en Data pour les secteurs de la Santé et de la Défense, détecté TSA, HPI et TDAH, marié et parent de 2 jumeaux de 22 ans.

Nous avons besoin de vous pour une étude sur la prise en charge en remédiation cognitive !
Contexte
Les adultes avec une déficience intellectuelle ont des difficultés pour s’adapter aux situations sociales, ce qui peut générer des troubles du comportement. Les troubles cognitifs sont un des facteurs permettant de comprendre ces difficultés. Dans le domaine de la reconnaissance des émotions faciales, les capacités attentionnelles et visuo-spatiales sont fortement impliquées.
Objectifs
Montrer l’efficacité du programme de remédiation cognitive « REHABILITUS » chez des adultes de 18 à 45 ans présentant une déficience intellectuelle légère à modérée et des troubles du comportement associés
Profils
Eloïse MASOERO, neuropsychologue, souhaite recruter des adultes de 18 à 45 ans présentant une déficience intellectuelle légère à modérée et des troubles du comportement associés.
Déroulement
1 – Première évaluation afin de connaitre les points forts et les faiblesses.
2 – 1 séance de psychoéducation + 16 semaines de prise en charge (1 séance /semaine)
Les participants seront placés dans un groupe « REHABILITUS » ou dans un groupe « Contrôle ». La répartition sera faite par un tirage au sort aléatoire.
3 – Deuxième évaluation afin d’observer les améliorations.
4 – Pause de 6 mois
5 – Troisième et dernière évaluation afin vérifier le maintien des progrès.
Une fois l’étude terminée, les sujets du groupe contrôle pourront bénéficier du programme « REHABILITUS ».
Contact
- Pour participer ou poser vos questions, contactez Eloïse MASOERO
- Lieu de l’étude : CH le Vinatier, Unité GénoPsy (bâtiment 505), 95 Bd Pinel, 69500 BRON
- Télécharger le flyer de l’étude
Newsletter

Identité trans et TSA : démêler le vrai du faux

Présentation
La transidentité et les Troubles du Spectre de l’Autisme (TSA) représentent deux aspects importants de la diversité humaine, chacun apportant sa propre complexité et sa richesse à l’identité des individus.
En France, il existe des idées reçues qui entourent ces deux réalités, mais aussi des zones d’intersection où se posent des questions cruciales. Les personnes trans, qui ressentent un décalage entre leur identité de genre et leur sexe enregistré à la naissance, peuvent également être autistes, et cela soulève des défis particuliers en matière de compréhension, de soutien et d’inclusion.
Dans le climat actuel, il nous semble essentiel de démystifier certaines idées reçues en s’appuyant sur les données actuelles de la science et les recommandations internationales, d’encourager la sensibilisation et de promouvoir le respect des droits et de la dignité de toutes et tous.
Les intervenants
- Guilhem Bonazzi, psychiatre au pôle HU-ADIS, responsable de la consultation diagnostique TSA et Variance de genre.
- Ethan Bernier, Ingénieur Business Analyst spécialisé en Data pour les secteurs de la Santé et de la Défense, détecté TSA, HPI et TDAH, marié et parent de 2 jumeaux de 22 ans.
Replay disponible :

iMIND recrute!
Profil recherché
Si vous êtes polyvalent.e, autonome, créatif.ve, curieux.se, rigoureux.se, doté.e de capacités communicationnelles orale et écrite, avec une appétence particulière pour la conduite de projet et les réseaux sociaux, nous serions ravis de vous rencontrer!
Fiche de poste

Télécharger la fiche
Pour télécharger la fiche de poste en pdf : Fiche de Poste Chargé de com

L'autisme : une perception singulière de la ville
Créé en 2020 le Club Autisme, troubles du neurodéveloppement et Vision (CAV) est constitué de chercheurs.euses, de cliniciens.ennes et d’étudiant.es travaillant sur la perception visuelle depuis l’échelle moléculaire jusqu’au comportement.
À la suite d’ateliers organisés avec des personnes concernées par un trouble du spectre autistique, un livret à destination des maires et autres décideurs a vu le jour afin de proposer des solutions permettant de repenser l’espace public, afin qu’il soit le plus adapté pour tous.


L'oeuvre « Soi-même » décroche la seconde place du prix Helioscope-GMF
Co-construite par des jeunes du SESSAD Les Passementiers du Centre Hospitalier Le Vinatier et avec des artistes de l’association AADN, l’œuvre Soi-même créée pour la Fête des Lumières 2022 de Lyon, a récemment gagné le deuxième prix du prix Hélioscope – GMF visant à récompenser les initiatives du personnel soignant en France.
Origine du prix et création
Le Prix Hélioscope-GMF est un concours prestigieux qui récompense l’excellence et l’innovation dans le domaine des sciences et des technologies. Organisé en partenariat entre la Fondation Hélioscope et le Groupe GMF, ce prix vise à encourager la recherche et le développement de projets novateurs qui contribuent au progrès scientifique et technologique. Ouvert à toutes les disciplines, le concours offre une plateforme unique aux chercheurs, scientifiques et inventeurs pour présenter leurs réalisations et compétences originales. Le Prix Hélioscope-GMF représente ainsi une occasion inestimable de mettre en avant les avancées majeures et de célébrer les esprits brillants qui façonnent notre avenir.
Un grand bravo aux jeunes et professionnels qui se sont investis sur ce projet.

La dépression chez les personnes autistes : comment la prévenir et accompagner ?

Présentation
La prévalence de la dépression est beaucoup plus importante chez les personnes avec un TSA que dans la population générale. Cela s’explique souvent par la difficulté à en reconnaitre les premiers signes et à demander de l’aide. Le traitement est plus long chez les personnes autistes et les conséquences sur la vie sociale, familiale et professionnelle sont souvent désastreuses, d’où l’importance de faire de la prévention auprès de ce public spécifique.
Comment reconnaître les premiers signes de la dépression et que faire pour qu’elle ne s’installe pas ? Nos deux expertes du jour, Véronique Barathon et Sandrine Sonié, s’attèleront à nous éclairer sur la question.
Les intervenants
- Sandrine Sonié, psychiatre et coordinatrice du Centre de Ressources Autisme Rhône-Alpes, grâce à sa pratique quotidienne auprès de patients, nous expliquera ce qu’est la dépression, comment la prévenir et que mettre en place au quotidien.
- Véronique Barathon, pair-aidante au TS2A, nous parlera de ses épisodes dépressifs, comment elle les a surmontés et les garde-fous qu’elle a mis en place dans son quotidien.
Replay disponible :

Que sait-on des origines génétiques du TDAH ?

Présentation
Le 12 juin prochain aura lieu la troisième édition de la Journée nationale du TDAH à l’initiative de deux associations : TDAH-Pour une égalité des chances et TypiK’AtypiK. C’est avec plaisir que nous vous proposons, à cette occasion, un webinaire consacré aux questions du diagnostic génétique dans le TDAH.
Le TDAH est un trouble du neuro-développement multifactoriel, impliquant une interaction complexe entre des facteurs génétiques et environnementaux. Comprendre les bases génétiques de ce trouble est essentiel pour améliorer la précision du diagnostic et développer des approches de traitement plus ciblées. Or, il s’avère que très peu de familles ont accès au diagnostic génétique. Comment l’expliquer ?
Pendant ce webinaire, nous explorerons les dernières avancées de la recherche en génétique du TDAH. Nous évoquerons l’intérêt d’entreprendre ces investigations mais aussi les freins et inquiétudes rencontrées par les personnes concernées.
Les intervenants
- Pr Laurence Faivre, Professeur Universitaire Praticien Hospitalier au CHU de Dijon, responsable du centre génétique des maladies rares et coordinatrice de la filière AnDDI-Rares reviendra sur les connaissances actuelles des origines génétiques du TDAH et expliquera quand et comment accéder à un diagnostic génétique.
- Stéphane Chetreff, formateur proposant des accompagnements sur les TND aux personne concernée et aussi aidant, nous fera part des éventuels freins rencontrés dans l’accès au diagnostic génétique du TDAH, au travers de son expérience et de l’expérience des familles qu’il accompagne.
Replay disponible :

On a besoin de vous pour une étude sur le jugement moral!
Contexte
Le jugement moral permet de caractériser, du point de vue d’un individu, ce qui est bien ou mal. A l’heure actuelle, il est admis que, relativement aux personnes neurotypiques, les personnes avec un Trouble du Spectre de l’Autisme (TSA) présentent des schémas de jugements moraux marqués par une minimisation de l’intentionnalité et une forte condamnation des agents responsables d’accidents.
Objectifs
Etudier la manière dont les personnes avec TSA assignent des émotions à différentes formes d’offense morale et examiner si leurs performances contrastent avec celles des neurotypiques.
Profils
Elodie Peyroux neuropsychologue du pôle HU-ADIS et Romane Chazelle, souhaitent recruter des adultes porteurs d’un TSA sans trouble du développement intellectuel et des adultes neurotypiques âgés de 18 à 40 ans. Les participants recevront un forfait transport à hauteur de 30€.
Déroulement
L’étude se déroule en 2 rdv d’1h30 et propose :
- La passation de tests neuropsychologiques
- Un protocole expérimental constitué de vignettes présentant des transgressions morales
Contact
- Pour participer ou poser vos questions, contactez Romane CHAZELLE: romane[dot]chazelle[at]ch-le-vinatier[dot]fr
- Lieu de l’étude : Pôle Hospitalo-Universitaire ADIS, CH Le Vinatier, 95 bd Pinel BP 30039 69678 BRON Cedex
- Télécharger le Flyer CoMorA de l’étude

Lancement de la Cohorte MARIANNE
Le projet de cohorte MARIANNE a été lancé officiellement le mercredi 29 mars à l’occasion d’une inauguration par Mme Geneviève DARRIEUSSECQ, Ministre déléguée aux personnes handicapées.
Un programme de recherche national intitulé MARIANNE va suivre 1 700 familles pour étudier les effets conjugués des facteurs génétiques et environnementaux dans l’apparition de l’autisme et autres difficultés de développement chez l’enfant (langage, motricité, attention, par exemple).
Deux membres d’iMIND y participent: Sandrine Sonié (CRA) et Julien Dubreucq (CHU Saint-Etienne).
Qui peut participer ?
Les femmes enceintes, majeures, déjà maman, dans l’une des situations suivantes :
- Elles (ou le futur papa) ont un enfant autiste
- Elles (ou le futur papa) ont des enfants dont aucun n’a de trouble du développement
- Elles résident dans les départements suivants :
Eure, Gard, Haute-Garonne, Hérault, Nord, Loire, Tarn, Tarn et Garonne, Rhône, Seine-Maritime.
Comment se déroule l’étude ?
Un suivi est proposé à partir du deuxième trimestre de grossesse et jusqu’aux 6 ans de l’enfant. Il comporte des rendez-vous réguliers des familles avec des professionnels comme des sages-femmes et des psychologues dans des centres participants proches de chez elles. Le suivi comportera également des questionnaires, et si les familles l’acceptent, des prélèvements biologiques, mèches de cheveux et urines par exemple. Le suivi lié à l’étude est entièrement pris en charge.
Pourquoi participer ?
Les familles bénéficieront de l’écoute attentive et de conseils personnalisés de professionnels tout au long du suivi. Par leur participation, elles aideront à mieux comprendre les déterminants des troubles du neuro-développement et comment améliorer la santé des enfants.
Qui conduit l’étude ?
L’étude MARIANNE est menée en collaboration entre plusieurs hôpitaux universitaires (Montpellier, Toulouse, Saint-Etienne, Lille, Lyon et Rouen), des maternités et l’INSERM (Institut national de la santé et de la recherche médicale). MARIANNE est soutenue par les Caisses d’Assurance Maladie, les Caisses de Mutualité Sociale Agricole et les Caisses d’Allocations familiales.
Contact
Les familles qui souhaitent participer ou avoir des informations peuvent :
- téléphoner au 04 67 33 85 39
- écrire à contact-marianne@chu-montpellier.fr

Le pari de la recherche participative : créer un dialogue équitable entre personnes autistes et chercheur.es

Présentation
À l’heure où les financements se font plus rares, il devient primordial que les organismes de recherche inscrivent leurs projets dans des problématiques portées par la société civile et en particulier par les associations de patients dont les attentes sont fortes. Cette nouvelle méthodologie nécessite de lever certains freins, de part et d’autre, pour permettre un dialogue fructueux. Nos deux intervenants partageront leurs points de vue et leurs expériences sur la question.
Les intervenants
- Josef Schovanec, philosophe, écrivain et personne concernée par un trouble du spectre de l’autisme nous livrera son savoir expérientiel dans la recherche participative.
- Stanislas Lyonnet, professeur de Génétique à la Faculté de médecine Paris Descartes et généticien de l’hôpital universitaire Necker-Enfants Malades à Paris, présentera la façon dont il a impulsé une dynamique de recherche participative au sein de l’institut Imagine qu’il dirige.
Cet évènement était organisé dans le cadre du colloque Neurofrance avec le soutien de la Ville de Lyon et animé par Caroline Demily, chef du pôle HU-ADIS du Centre Hospitalier Le Vinatier et coordinatrice du centre d’excellence iMIND.
Replay

Journée mondiale de sensibilisation à l'autisme
À l’occasion de la journée mondiale de sensibilisation à l’autisme, nous avons participé à différents évènements :

Séance ciné-relax au cinéma les Alizés de Bron (1er avril à 14h30)
Au cinéma Les Alizés de Bron, en collaboration avec L’ADAPEI et le pôle HU-ADIS du Centre Hospitalier Le Vinatier, nous avons participé à une séance Ciné Relax avec la projection du film d’animation récompensé « Interdit aux chiens et aux italiens ».
Qu’est-ce que Ciné Relax ?
C’est un dispositif permettant de profiter d’une séance de cinéma ordinaire rendue accessible aux personnes dont le handicap peut entraîner des comportements atypiques. Ces aménagements permettent un accès pour tous : public informé, son moins fort, pas de publicité, des bénévoles formés, etc. Un goûter était proposé à toutes les personnes qui ont suivi la séance.
Grâce à cette belle initiative, des résidents de la MAS Beaujard et de L’UN-ADOS du Pôle HU-ADIS du Centre Hospitalier Le Vinatier ont pu profiter d’une séance de cinéma.
Une visite inclusive au musée de l’Illusion (1er et 2 avril)
Cette année encore, nous avons renouvelé notre partenariat avec le musée de l’Illusion de Lyon situé dans l’enceinte de l’Hôtel Dieu, à proximité de la place Bellecour.
Les illusions d’optique opèrent très bien pour les personnes ayant un fonctionnement cognitif neurotypique, mais ce n’est pas forcément le cas chez les personnes autistes qui ont un fonctionnement cognitif et une sensorialité différente. En effet, certaines études scientifiques indiquent qu’elles peuvent être moins facilement trompées.
Les commentaires de personnes autistes ont été affichés sur certaines illusions (indiquées par un cœur bleu) accompagnées d’explications scientifiques.
Ensemble par l’Art et la Culture avec Sésame Autisme (1er et 2 avril)
Sésame Autisme a réitéré son action des années précédentes avec un programme sur deux jours en organisant son évènement à l’Hôtel de Région Auvergne Rhône-Alpes le 1er Avril..
Nous avons participé à deux mini-conférences sur le sujet de l’art en lien avec l’autisme :
- Le Pôle HU-ADIS du Centre hospitalier le Vinatier a présenté son projet artistique et inclusif le Sens de l’ar(t)bre
- Le SESSAD Les Passementiers (pôle HU-ADIS du CV le Vinatier) et l’association AADN ont présenté « Soi-même », un projet réalisé en collaboration entre des jeunes personnes autistes et des artistes. Cette œuvre exposée à la Fête des Lumières 2022 à la Fondation Bullukian avait reçu un excellent accueil du public.


Le pari de la recherche participative : instaurer un dialogue avec les personnes concernées

Présentation
Que chacun.e puisse accéder à une bonne compréhension de la science en général et de la recherche fondamentale en particulier est essentiel pour la société comme pour les citoyens. Aujourd’hui, un changement de paradigme pousse les chercheur.es à ouvrir leurs laboratoires au grand public et à montrer ce qu’ils étudient, pourquoi le faire, comment ils s’y prennent… Intégrer le plus possible les personnes concernées dans toutes les phases du processus est aussi l’un des nouveaux objectifs. Cette collaboration, du fait de sa nouveauté, nécessite des explications et des ajustements, et donc une construction commune.
Dans ce webinaire, nous avons invité Amélie Soumier, chercheure en neurosciences et Danièle Langloys, présidente d’association, pour les entendre sur leurs attentes respectives, leurs points de vue et sur des pistes qu’elles ont identifiées pour permettre un dialogue fructueux.
Les intervenants
- Amélie Soumier, chercheure en neurobiologie cellulaire et moléculaire, s’intéresse aux réseaux de l’ocytocine fortement suspectés comme étant impliqués dans l’apparition des troubles du spectre autistique grâce à une approche innovante d’imagerie cellulaire qui permet de cartographier le développement cérébral.
- Danièle Langloys est la présidente de l’association Autisme France.
Replay disponible :

De la recherche fondamentale au patient, il n’y a parfois qu’un pas.
Thomas Boulin, chercheur au CNRS et directeur de l’équipe « Neurobiologie moléculaire et cellulaire de C. elegans » du laboratoire MeLiS, a réalisé une partie des tests de validation diagnostique qui a permis à un organisme américain, l’UDN, d’identifier l’origine génétique des troubles du neuro-développement (TND) d’une jeune patiente, le syndrome NEDEGE qui résulte d’une mutation du gène NBEA. Lui qui d’habitude se passionne pour des questions de recherche fondamentale, a éprouvé un regain d’enthousiasme à pouvoir appliquer sa recherche pour confirmer le diagnostic d’une jeune patiente américaine.

« La recherche, ce n’est pas un chercheur qui se lève le matin en décidant d’étudier une pathologie pour savoir comment elle fonctionne. Ça ne se passe pas comme ça, sinon, on n’aurait plus de cancer ».
C’est avec ces mots que Thomas Boulin a commencé son récit. En effet, la recherche scientifique reste un mystère pour beaucoup. On distingue la recherche fondamentale, qui vise à comprendre les phénomènes biologiques et dont le but est le progrès de la connaissance, à laquelle on oppose souvent, de façon erronée, la recherche appliquée dont le but est de répondre à une question précise, par exemple clinique. Alors que le financement de la recherche se fait aujourd’hui essentiellement par appels d’offres ciblés, la recherche fondamentale est davantage critiquée sur son utilité, en comparaison à la recherche appliquée, plus concrète à première vue. Or, sans recherche fondamentale, pas de recherche appliquée car celle-ci s’appuie sur le socle de connaissance issu de la recherche fondamentale. L’équipe de Thomas Boulin du laboratoire MeLiS étudie le fonctionnement des canaux potassiques qui régulent l’activité électriques des neurones. En d’autres termes, il cherche à comprendre les conditions nécessaires, au niveau moléculaire, pour que l’information circule correctement dans nos réseaux neuronaux. Ses travaux se situent donc dans le champ de la recherche fondamentale. C’est pourtant grâce à ces travaux qu’il a pu développer un nouvel outil diagnostic pour le syndrome NEDEGE.
Le parcours diagnostic dans les maladies rares
Beaucoup de maladies rares ont une origine génétique. Le parcours patient classique consiste à faire des examens génétiques pour identifier des gènes-candidats, c’est-à-dire des gènes comportant une mutation qui pourrait être à l’origine de la maladie rare. En plus du génome du patient, on séquence donc le génome des parents car ces mutations apparaissent fréquemment après la fertilisation de l’ovocyte par un accident génétique lors de la reproduction de l’ADN. On dit qu’il s’agit de « mutations de novo ». Aucun des deux parents n’ayant la mutation, la comparaison du génome des parents et de l’enfant permet d’identifier cette liste de gènes-candidats. Souvent, le parcours médical s’arrête là car les médecins n’ont pas forcément les savoirs, ni les outils technologiques pour aller plus loin. C’est là qu’entre en scène Hugo Bellen, un généticien de la mouche Drosophile et son réseau américain, UDN, Undiagnosed Diseases Network, dont l’originalité est de mettre des plateformes technologiques de pointe au service du diagnostic génétique et de démontrer qu’une mutation est bien à l’origine de la maladie du patient.
Qu’est-ce que l’UDN?
 L’UDN, pour Undiagnosed Diseases Network, est un réseau américain de quatorze sites universitaires et hospitaliers les plus prestigieux du pays, financé par le NIH. Un patient, ou sa famille, en errance diagnostique peut déposer auprès de cet organisme un dossier composé de tous ses antécédents et tests médicaux. Pour les patients pris en charge, l’UDN étudie tous les éléments du dossier et va actualiser certains tests ou faire des tests complémentaires, à la lumière des avancées technologiques et scientifiques les plus récentes. C’est entièrement pris en charge par le réseau, ce qui n’est pas négligeable lorsqu’on connaît le coût des frais médicaux aux États-Unis.
L’UDN, pour Undiagnosed Diseases Network, est un réseau américain de quatorze sites universitaires et hospitaliers les plus prestigieux du pays, financé par le NIH. Un patient, ou sa famille, en errance diagnostique peut déposer auprès de cet organisme un dossier composé de tous ses antécédents et tests médicaux. Pour les patients pris en charge, l’UDN étudie tous les éléments du dossier et va actualiser certains tests ou faire des tests complémentaires, à la lumière des avancées technologiques et scientifiques les plus récentes. C’est entièrement pris en charge par le réseau, ce qui n’est pas négligeable lorsqu’on connaît le coût des frais médicaux aux États-Unis.
Dossier UDN N°068
Bien que doté de moyens très importants, ce réseau s’appuie aussi sur l’expertise de collaborateurs internationaux et lance régulièrement des appels à la communauté scientifique. C’est ainsi qu’un jour apparaît sur ce portail le cas d’une jeune fille américaine porteuse d’un trouble du neuro-développement sévère avec un trouble du développement intellectuel et des crises d’épilepsie fréquentes pour laquelle l’UDN a identifié le gène Neurobeachin (NBEA) comme gène-candidat principal. En effet, une étude de 2019 très récente avait montré un lien entre les troubles du neuro-développement, l’épilepsie et ce gène. Quand Thomas voit cet appel, ça fait tilt !
Il se trouve que Sonia El Mouridi, doctorante dans l’équipe, avait découvert un rôle nouveau de la Neurobeachin dans les processus biologiques qui intéressent l’équipe. N’étant pas le cœur de son projet de doctorat, cette observation était simplement présentée dans une annexe de sa thèse sans avoir été formellement publiée. Qui aurait pu prédire que, quelques années plus tard, forte de ces résultats et de son expertise sur le ver C. elegans, l’équipe de Thomas allait pouvoir réaliser pour l’UDN une partie des tests de validation fonctionnelle démontrant que cette mutation inconnue jusque-là était bien à l’origine des troubles de la patiente et aider ainsi à confirmer le diagnostic génétique de la maladie rare de cette jeune fille.
Comment l’équipe s’y est-elle prise ?
Un modèle animal sur mesure
Pour démontrer l’effet délétère d’une mutation identifiée chez un patient, il est très souvent nécessaire de passer par des modèles animaux. La souris serait tout à fait pertinente mais cela reste extrêmement cher et long et surtout, impossible à réaliser à grande échelle. L’approche préconisée par l’UDN et Thomas Boulin s’oriente donc vers des modèles animaux plus simples, moins coûteux et où le temps de génération est plus rapide. Ainsi la drosophile, le poisson zèbre, mais aussi le ver C. elegans sont des modèles de choix. On est en droit de se demander en quoi la drosophile ou le ver C. elegans sont des modèles pertinents pour étudier l’humain étant donné que nous n’avons pas grand-chose en commun à première vue. Il s’avère en réalité, que notre patrimoine génétique n’est pas si différent. Les gènes affectés dans les maladies rares sont souvent des gènes très importants, maintenus au cours de l’évolution, et que l’on retrouve chez l’humain, mais aussi chez la drosophile ou le ver C. elegans. C’est ce qu’on appelle la conservation évolutive.
Qu’est-ce que C. elegans ?
Le nématode C. elegans est un ver d’un millimètre de long, à peine visible à l’œil nu. Il est l’un des modèles animaux utilisés en biologie depuis 50 ans pour disséquer les processus biologiques fondamentaux, comme par exemple la mort cellulaire programmée qui est impliquée dans le cancer. Cet « organisme modèle pionnier » est très prisé pour les études génétiques du fait de sa robustesse, de son temps de génération extrêmement rapide (3 jours), des nombreux outils génétiques disponibles et de son coût très limité.
La révolution CRISPR-Cas9
Récapitulons : nous avons une patiente, un gène candidat, NBEA, et un modèle animal, le ver C. elegans, spécialité de l’équipe de Thomas. La première étape a donc consisté à reproduire la mutation identifiée chez la patiente dans le génome de C. elegans afin de créer un « modèle sur mesure ». Grâce à la technologie des « ciseaux moléculaires » CRISPR-Cas9, on peut aujourd’hui d’introduire une cassure dans un gène cible afin de forcer la cellule à la réparer avec une séquence génétique artificielle, contenant la mutation. Avant de mettre au point cette technologie, on avait tendance à surexprimer les protéines mutées, ce qui a souvent des effets délétères et peut entraîner des artefacts. L’approche CRISPR-Cas9 permet maintenant de faire des modifications génétiques de façon très fine, sans modifier ce qu’il y a autour. On peut ainsi étudier l’impact d’une mutation dans un modèle animal de la façon la plus fidèle possible.
La validation de mutation
La Neurobeachin est une protéine immense composée de 2500 lettres, ou acides aminés. Or, la mutation de la patiente n’affecte qu’un seul de ces acides aminés, et ce, en opérant un simple remplacement par un autre acide aminé. Or les dysfonctionnements produits par ce type de substitutions sont presque impossibles à prédire théoriquement. Grâce aux animaux génétiquement modifiés, Thomas et son équipe ont donc procédé à différents tests fonctionnels pour vérifier l’impact de la mutation sur le fonctionnement de la Neurobeachin. Grâce à ces tests, l’UDN a été en mesure de conclure avec certitude que cette mutation sur le gène NBEA de la patiente était bien à l’origine de sa maladie rare.
De l’importance d’identifier ces syndromes
Valider l’impact d’une mutation et mettre un nom sur un syndrome permet d’apporter la certitude au patient, à ses proches et à l’équipe médicale que la pathologie est bien liée à la mutation d’un gène. L’errance diagnostique prend fin, ce qui représente souvent un grand soulagement psychologique pour la famille. Une fois que le diagnostic a été posé, les personnes concernées par ce syndrome peuvent se rencontrer : d’une part pour échanger sur leur quotidien, se conseiller, s’épauler et d’autre part pour avoir une idée de l’évolution de la maladie. Ils peuvent aussi se regrouper en associations dans le but de communiquer et de lever des fonds pour encourager les travaux de recherche dans ce domaine. Il y a sans doute d’autres patients dans le monde avec une mutation de la Neurobeachin, dont on pense simplement qu’ils sont épileptiques ou qu’ils ont un trouble du neuro-développement. Le véritable enjeu aujourd’hui est d’associer les deux, troubles du neuro-développement et Neurobeachin, pour que les généticiens testent aussi ce nouveau gène si les symptômes sont concordants.
Que sait-on sur la Neurobeachin (NBEA)?
Il existe encore peu d’informations sur cette protéine. Elle est essentiellement exprimée dans le cerveau et joue vraisemblablement un rôle très important dans les systèmes de contrôle de l’activité cérébrale. NBEA a été identifié comme gène candidat pour des maladies avec TND en 2003. Une simple mutation de ce gène peut entraîner des conséquences très sévères du point de vue neuro-développemental. Certains gènes supportent facilement des mutations dans leur séquence. D’ailleurs, si l’on compare le génome de deux personnes lambda, on va s’apercevoir qu’il y a beaucoup de différences entre elles, ce qui est tout à fait normal. Mais certains de nos gènes supportent moins bien les mutations. NBEA est un exemple de ces gènes extrêmement contraints qui ne tolèrent presque aucune mutation.
Depuis, l’équipe de Thomas a décroché un financement sur 4 ans de l’Agence Nationale de Recherche pour mieux comprendre les bases moléculaires et cellulaires du fonctionnement de la NBEA. Il collabore aussi avec Tristan Sands de l’Université de Columbia sur la validation diagnostique chez de nouveaux patients.
« Le travail de Sonia n’avait pas du tout pour finalité de résoudre l'errance diagnostique de cette petite fille. Or c’est ce qui s’est passé, l’histoire est belle et donne du sens à notre recherche. Et cela montre à quel point la recherche fondamentale est nécessaire et importante, et qu’il ne faut pas être trop contraint dans nos idées. », souligne Thomas.
En résumé
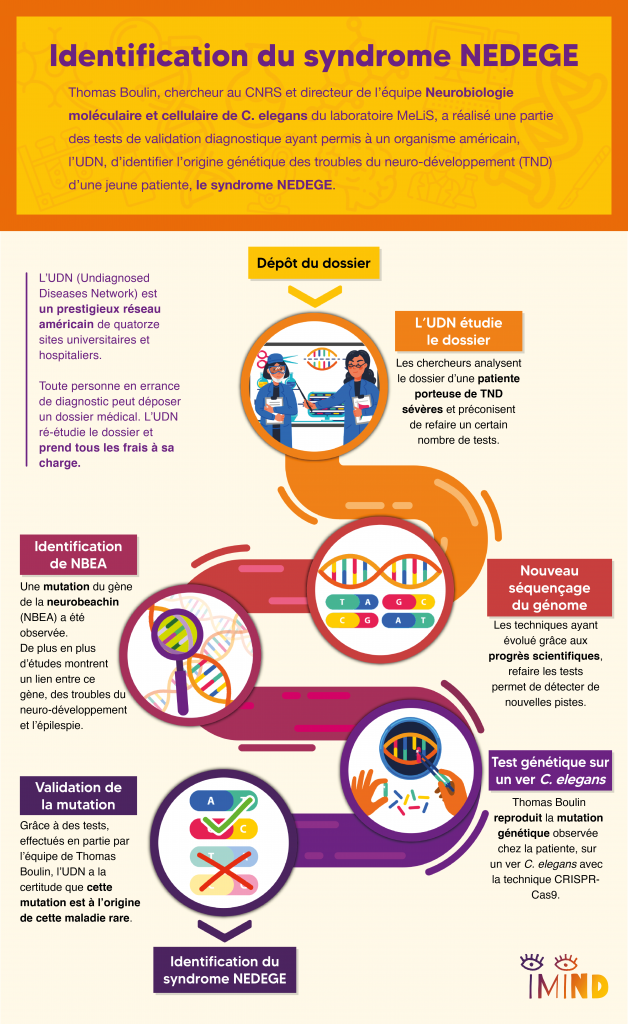

Un diagnostic de TSA à partir d’une mèche de cheveux de nourrisson? Notre experte reste prudente...
Vous n’avez sans doute pas pu passer à côté. Une équipe américaine, en collaboration avec des équipes japonaises et suédoises a récemment publié un article qui a fait grand bruit dans la communauté scientifique. En effet, ils affirment avoir mis au point un outil d’aide au diagnostic précoce de l’autisme à partir de l’analyse d’une mèche de cheveux de nourrisson. Notre experte Heba Elseedy nous explique tout ça.

L’enjeu d’un diagnostic précoce
Actuellement, environ 2% des enfants qui naissent dans le monde sont porteurs de troubles du spectre de l’autisme (TSA). Il s’agit de troubles du neuro-développement apparaissant lors du développement cérébral de l’embryon. Ils ne sont souvent détectés que des années plus tard, notamment lors de l’apparition du langage et de comportements spécifiques. Pouvoir poser un diagnostic dans les premiers mois de vie, voire premières années, est un véritable enjeu car cela permet de mettre en place dès le début, une prise en charge personnalisée de l’enfant qui l’aidera à se développer dans les meilleures conditions possibles. À ce jour, le diagnostic de TSA est basé sur une étude clinique, c’est-à-dire sur l’observation du comportement du patient depuis sa petite enfance. Il ne repose donc pas sur une analyse génétique ou sur des examens biologiques. L’un des objectifs premiers de la recherche dans l’autisme est d’identifier ces marqueurs biologiques précoces qui permettraient d’orienter vers un diagnostic plus rapide.
L’origine encore floue des troubles du spectre de l’autisme
On ne connait pas exactement l’origine précise des troubles du spectre de l’autisme. Ils résultent d’une composante génétique : certains gènes ou plutôt groupes de gènes sont identifiés comme étant potentiellement associés aux TSA. Ainsi, la prévalence de personnes TSA est plus importante dans les familles où il y a déjà des personnes TSA, mais c’est loin d’être systématique. Un individu peut présenter une ou des mutations sur ces dits gènes et ne pas être porteur de troubles du spectre de l’autisme. D’autres facteurs non génétiques peuvent favoriser l’apparition de TSA comme la prématurité, l’exposition prénatale à certaines maladies ou certaines molécules toxiques…
L’étude publiée dans Journal of Clinical Medecine
Partant de ce constat, cet article propose de réaliser une analyse des composés chimiques, toxiques ou non, présents dans les cheveux ou poils de nourrissons issus de 3 cohortes de différents pays et continents : les États-Unis, le Japon et la Suède. Cette étude a mis en évidence que 81% des nourrissons présentant des taux de métaux lourds (cf image ci-dessous) dans leurs cheveux étaient finalement diagnostiqués avec un TSA à l’âge de 4 ans.
L’avis de notre post-doc Heba Elseedy
Heba fait tout d’abord remarquer que contrairement aux gros titres générés dans la presse, l’étude de la présence de substances chimiques dans les cheveux des nourrissons ne donnent aucune information directe sur le développement cérébral. Elle pourrait être une indication qu’il y a un problème et peut effectivement contribuer au faisceau d’éléments aidant au diagnostic mais ne peut pas permettre de poser un diagnostic précoce fiable avant l’âge de 4 ans.
Cette étude vient finalement confirmer l’impact de l’environnement et notamment l’exposition prénatale à des substances toxiques sur le développement de troubles du spectre de l’autisme. Ceci dit, cela n’explique qu’une partie des cas d’autisme. Nous avons vu plus haut que les TSA avaient aussi une composante génétique et que des troubles du spectre de l’autisme sont diagnostiqués chez des enfants qui n’avaient pas été exposés à ce type d’environnement nocif.
D’autre part, il n’est jamais précisé dans l’article quels éléments chimiques précis ont servis de marqueurs dans cette étude et comment ils arrivent à leurs conclusions. En effet, dans la figure ci-dessus, il est fait mention de dosage d’une quinzaine d’éléments comme le zinc, le cuivre, le soufre, le plomb, le cuivre, l’aluminium etc… Mais on ne sait pas comment ils ont analysé ces dosages : est-ce la présence de l’intégralité de ces marqueurs ou seulement une combinaison – et si oui, laquelle – qui permet de conclure que ces enfants ont été exposés à un environnement toxique ? Quid des éléments chimiques non toxiques présent dans l’analyse, quelle est la finalité de les présenter dans l’étude ? S’agit-il de montrer que la dérégulation de ceux-ci favorise un développement cérébral neurotypique ? Ces informations ne sont pas précisées.
Heba nous explique aussi que le fait de faire cette étude sur des populations de différents continents est très intéressante d’un point de vue scientifique. En revanche, les caractéristiques des cheveux utilisés sont différentes d’un pays à l’autre et l’étude n’indique pas si le protocole d’ablation et d’analyse a été adapté en fonction. En effet, un laser a été utilisé pour recueillir les cheveux. Est-ce que les paramètres du laser ont été modulés en fonction des caractéristiques du cheveu ou est-ce que ce procédé a été exécuté de façon standard sur tous les échantillons ? Cela n’est pas précisé.
Enfin, et c’est d’ailleurs mentionné en fin d’article, il faudrait refaire l’étude en répétant ces prélèvements à plusieurs reprises (au moins une fois par an) pour observer la durée de la présence (on parle de stabilité dans l’article) de ces éléments chimiques dans les cheveux sur le long terme ce qui confirmera l’impact de ces produits chimiques dans les TSA (biomarqueurs).
Heba conclut en soulignant que l’étude comporte quelques failles mais elle est néanmoins intéressante, en particulier grâce à cette technique d’analyse sur les cheveux ou poils de nourrissons. Cela permet d’acquérir certaines données précieuses, dès le plus jeune âge, de manière non invasive et parfaitement indolore pour les nourrissons. En outre, elle préconise d’effectuer une recherche sur les gènes qui codent pour la plasticité neuronale et la neurotransmission qui sont souvent liées aux troubles du neuro-développement. Cela permettrait de faire le lien entre les éléments chimiques mentionnés et le développement cérébral et de traiter les enfants à un âge précoce, lorsque la neurogenèse est encore présente.

Affiche sur le trouble de l'attention avec ou sans hyperactivité (TDAH)
Qu’est ce que le trouble de l’attention avec ou sans hyperactivité (TDAH) ? Voici une affiche rassemblant les informations-clés sur ce trouble.
Télécharger l’affiche en pdf : Trouble de l’attention avec ou sans hyperactivité

Guide
A lire également
InDYSpensable – “Recruter et travailler autrement »
Le projet innovant « InDYSpensable » vise à montrer aux employeurs qu’embaucher des personnes avec des troubles DYS peut être avantageux et révéler des talents souvent exclus du marché du travail.
En savoir plus
Comment accueillir un.e collègue avec un trouble du spectre de l'autisme en entreprise ?
La prise de poste dans une nouvelle entreprise peut-être compliqué pour une personne porteuse de trouble du spectre de l’autisme, mais aussi pour ses futurs collaborateurs. Cette infographie vous propose différents conseils et clés pour faciliter ce moment.
Télécharger l’affiche en pdf : Accueillir un.e collègue avec un trouble du spectre de l’autisme
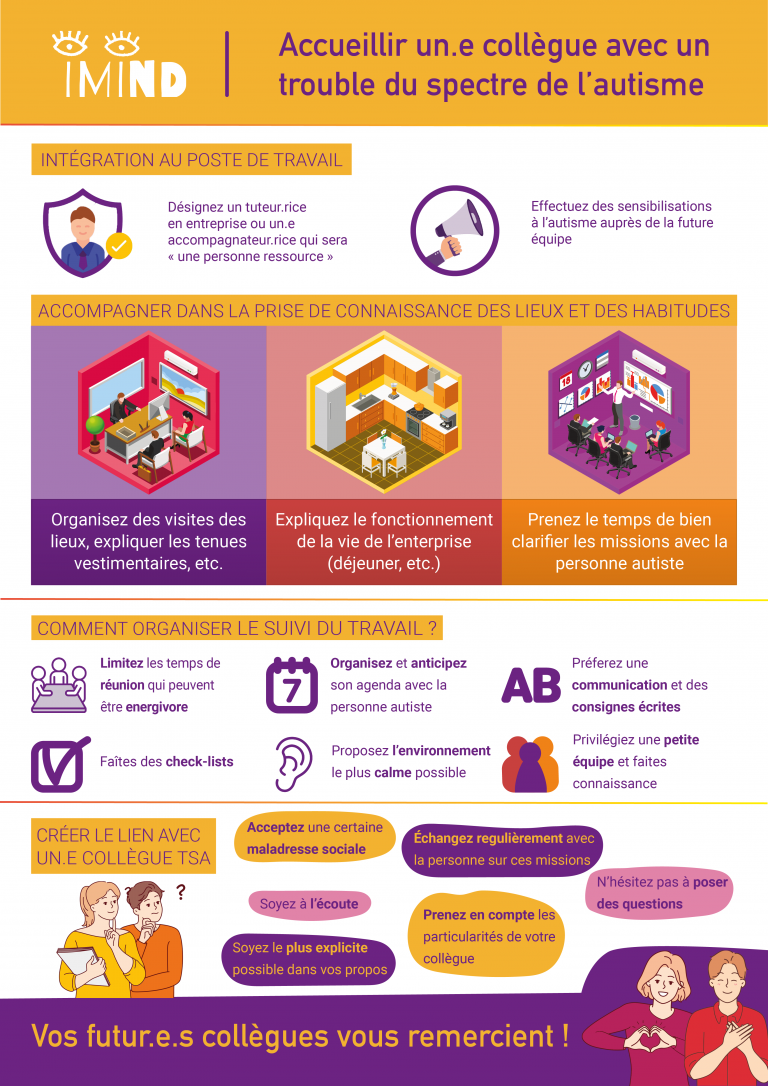
Guide
A lire également
InDYSpensable – “Recruter et travailler autrement »
Le projet innovant « InDYSpensable » vise à montrer aux employeurs qu’embaucher des personnes avec des troubles DYS peut être avantageux et révéler des talents souvent exclus du marché du travail.
En savoir plusFormation de sensibilisation aux maladies rares
Evolu'Psy, Génopsy

Sous la responsabilité de Marin Herreman, Clémentine Aubry, Caroline Demily, Catherine Mouillac-Vuillet, marie-Noëlle Babinet
Professionnel de proximité, il vous arrive d’accompagner au quotidien une ou des personnes (enfant et/ou adulte) qui présentent une maladie rare entrainant des troubles du neurodéveloppement (exemple : syndrome de Smith-Magenis, Prader-Willi, délétion22q11, Williams-Beuren, X-Fragile, Angelman, autres …). Face à ces diagnostics et à leurs manifestations psychiatriques complexes qui peuvent légitimement interroger les pratiques professionnelles, l’équipe du Centre Maladies Rares GénoPsy propose un programme de sensibilisation et de formation aux problématiques comportementales de ces maladies rares.
Objectifs :
- Sensibilisation aux problématiques spécifiques du diagnostic des maladies rares à expression psychiatrique
- Sensibilisation à la démarche d’analyse fonctionnelle des comportements défis dans le but de mettre en place des outils d’accompagnement adaptés
- Aux éventuelles répercussions institutionnelles et familiales en lien avec ce type de diagnostic.
- Aux dispositifs ressources disponibles sur le territoire et à la façon de les solliciter
Programme
Jour 1 :
Définitions des maladies rares et enjeux éthiques du diagnostic étiologique
Comportements défis et troubles psychiatriques associés aux maladies rares
Jour 2 :
Enjeux familiaux et institutionnels en lien avec les maladies rares, quelques clés pour mieux appréhender les fonctions cognitives et le handicap cognitif, habiletés sociales & gestion des émotions
Jour 3 :
Autodétermination et médecine personnalisée, dossier MDPH / Protection des biens/ Citoyenneté / Vie affective et sexuelle / Parentalité et génétique
Modalités du contrôle des connaissances
Pré-requis : Aucun
Evaluation : Evaluation des connaissances pré- et post-formation – Retour d’expérience à 6 mois – Questionnaire de satisfaction à l’issue de la formation
Public
Professionnels de première et seconde ligne accompagnant des personnes (enfant ou adulte) présentant une maladie rare à expression psychiatrique
Durée
- 3 jours de 7h (9h-17h) présence obligatoire à tous les temps
- Prochaine session: 06, 07 et 08 février 2023
- Prévoir 1 journée de retour d’expérience à 6 mois en visioconférence
Inscription
Tarif
- 600€ par participant

L'attention, des concepts au vécu

Présentation
Notre société actuelle, du fait de son appétence pour le numérique, a placé notre attention au centre de toutes les convoitises. Mais qu’est-ce que l’attention ? Comment fonctionne-t-elle ? Quels processus se mettent en place ? Notre attention fluctue naturellement au fil de la journée et des évènements, mais à quel moment parler de trouble de l’attention ou de TDAH ? Que faire pour y remédier ? Quelles stratégies mettre en place ?
Les intervenants
- George Michael, professeur de neuropsychologie à l’Université Lyon 2 qui étudie les processus attentionnels normaux et pathologiques. Il nous présentera l’attention et son fonctionnement ainsi que les troubles qui lui sont associés.
- Anne Royneau, pair-aidante de l’association Espairs depuis 2020, passionnée depuis toujours par les mécanismes d’interactions sociales, concernée à titre personnel par les TSA et le TDAH, qui partagera ses difficultés attentionnelles et les stratégies qu’elle a mis en place au fil des années pour les surmonter et même s’en détacher.
Le replay
Formation de sensibilisation aux maladies rares
Evolu'Psy, Génopsy

Sous la responsabilité de Marin Herreman, Clémentine Aubry, Caroline Demily, Catherine Mouillac-Vuillet, marie-Noëlle Babinet
Professionnel de proximité, il vous arrive d’accompagner au quotidien une ou des personnes (enfant et/ou adulte) qui présentent une maladie rare entrainant des troubles du neurodéveloppement (exemple : syndrome de Smith-Magenis, Prader-Willi, délétion22q11, Williams-Beuren, X-Fragile, Angelman, autres …). Face à ces diagnostics et à leurs manifestations psychiatriques complexes qui peuvent légitimement interroger les pratiques professionnelles, l’équipe du Centre Maladies Rares GénoPsy propose un programme de sensibilisation et de formation aux problématiques comportementales de ces maladies rares.
Objectifs :
- Sensibilisation aux problématiques spécifiques du diagnostic des maladies rares à expression psychiatrique
- Sensibilisation à la démarche d’analyse fonctionnelle des comportements défis dans le but de mettre en place des outils d’accompagnement adaptés
- Aux éventuelles répercussions institutionnelles et familiales en lien avec ce type de diagnostic.
- Aux dispositifs ressources disponibles sur le territoire et à la façon de les solliciter
Programme
Jour 1 :
Définitions des maladies rares et enjeux éthiques du diagnostic étiologique
Comportements défis et troubles psychiatriques associés aux maladies rares
Jour 2 :
Enjeux familiaux et institutionnels en lien avec les maladies rares, quelques clés pour mieux appréhender les fonctions cognitives et le handicap cognitif, habiletés sociales & gestion des émotions
Jour 3 :
Autodétermination et médecine personnalisée, dossier MDPH / Protection des biens/ Citoyenneté / Vie affective et sexuelle / Parentalité et génétique
Modalités du contrôle des connaissances
Pré-requis : Aucun
Evaluation : Evaluation des connaissances pré- et post-formation – Retour d’expérience à 6 mois – Questionnaire de satisfaction à l’issue de la formation
Public
Professionnels de première et seconde ligne accompagnant des personnes (enfant ou adulte) présentant une maladie rare à expression psychiatrique
Durée
- 3 jours de 7h (9h-17h) présence obligatoire à tous les temps
- Prochaine session: 06, 07 et 08 février 2023
- Prévoir 1 journée de retour d’expérience à 6 mois en visioconférence
Inscription
Tarif
- 600€ par participant

Soi-même
Le SESSAD Les passementiers du pôle HU-ADIS du Centre Hospitalier le Vinatier a co-créé avec l’équipe artistique d’AADN une installation audiovisuelle cinétique et participative, inspirée de l’autisme. Retour sur ce formidable projet!

Les origines du projet
C’est autour d’un café à une terrasse rue de l’Arbre sec en mars 2022 que sont jetées les premières bases du projet Soi-même. Romain Tamayo de la Ville de Lyon, Pierre Amoudruz d’AADN, Michel Allouche et Guilhem Bonazzi du SESSAD les Passementiers et l’équipe d’iMIND coordonnée par la Pre Caroline Demily se séparent sur une note d’excitation, mais aussi d’incertitude devant la montagne à gravir.
Le SESSAD les Passementiers a déjà participé à la Fête des Lumières en 2012 mais cette année, c’est différent. Les jeunes seront les véritables co-créateurs de l’œuvre. Quelle meilleure vitrine que la Fête des Lumières pour mettre en avant l’inclusion, cette valeur commune au SESSAD du pôle HU-ADIS du CH le Vinatier et à iMIND, le Centre d’Excellence autisme et TND.
L’enjeu était important, les questionnements multiples, mais tout ce beau monde s’est laissé embarquer dans cette magnifique aventure au long cours. L’animation dure moins de dix minutes, mais derrière, ce sont des semaines de travail intense, pour les jeunes, les encadrants et les artistes.
L’oeuvre Soi-même
Soi-même est une invitation à se glisser dans une bulle sensible, à l’intérieur des jardins de la Fondation Bullukian pour explorer un autre soi-même. Là, dans l’écrin de verdure transformé en écran visuel, le public est invité à plonger au-dedans d’un espace intime où s’entremêlent plusieurs identités reliées par l’autisme. La création invite à s’immerger dans leurs imaginaires, à ressentir les perceptions, les stimulations sensorielles ou émotionnelles qu’iels peuvent éprouver, et explorer avec elles et eux de nouvelles interactions sociales. Soi-même est créée avec des jeunes autistes, une dizaine de personnes au démarrage de leur vie d’adultes. Avec la complicité d’une musicienne, un vidéaste, une scénographe et une chorégraphe, une dizaine de jeunes du SESSAD Les Passementiers prennent part au processus de création de l’œuvre durant tout l’automne 2022. Atelier d’écriture,de chorégraphie, de création sonore, de dessin ou encore de mixage vidéo, les participants ébauchent des contenus qui leur ressemblent : des portraits poétiques tressés de leurs jeux de corps, de leurs collections d’images pixellisées ou savamment griffonnées, de leurs écritures et propositions musicales.
Les participants
- Pierre Amoudruz – Directeur artistique et créateur vidéo
- Emilie Harache – Chorégraphe pour la création vidéo
- Odalie – Compositrice et musicienne
- Nicolas Guichard – Concepteur électronique et motorisation
- Laurène Picard : scénographe
- Jeunes du SESSAD les passementiers (Gabriel, Kylian, Kilian, Florian, Trystan, Mardoché, Naëd, Naël, Amina, Mathis, Elvin, Romain)
- Encadrants (Maxime, Elodie, Coline, Nathalie, Gaëlle, Anne, Michel, Guilhem, Philippe, Marie Alexandra, Ghislaine)
- Laurène Picard : Régie Générale et construction
- Jonathan Moncada – conseil technique
- Frédérick Borrotzu – Direction Technique
- Baptiste Martin : régie
- Pierre Braquet : Stagiaire Régie Vidéo
- Malacou Lefebvre / studio Malak : constructeur
- Youssef ZAHER : constructeur
Nos soutiens
Les vidéos retraçant le projet
iMIND a suivi l’équipe du projet dès septembre, tout au long des ateliers, jusqu’aux captations la première semaine de novembre afin de documenter et de garder une trace de ce que les jeunes ont pu accomplir. En résultent, 4 capsules vidéos et une vidéo finale.
La capsule atelier vidéo
La capsule atelier danse
La capsule atelier son
La capsule atelier totem
Vidéo finale

Adeline Lacroix, lauréate du Prix Jeunes Talents de l'Oréal-UNESCO 2022
Adeline Lacroix, doctorante en neurosciences au LPNC à Grenoble s’est vu remettre un Prix Jeunes Talents par l’Oréal le 12 octobre dernier. Découvrez son parcours et ses recherches!

Pouvez-vous vous présenter ?
Je suis Adeline Lacroix. J’ai 39 ans. Je suis doctorante au Laboratoire de Psychologie et NeuroCognition (LPNC) à Grenoble. J’ai commencé ma carrière professionnelle en étant professeure des écoles, puis j’ai été enseignante spécialisée en SEGPA. Je m’occupais d’élèves avec des problématiques d’apprentissage. Malgré mon intérêt pour ce travail, j’avais de plus en plus de difficultés dans mon quotidien professionnel : le bruit, la gestion de la classe, le fait de devoir faire plusieurs choses en même temps, etc… Ces difficultés ne se voyaient pas forcément de manière flagrante dans mon travail mais généraient un épuisement intense et m’ont conduit à des problèmes de santé. J’ai donc essayé de comprendre d’où cela pouvait venir. J’ai d’abord consulté une psychologue, puis je me suis rendue dans un CRA et j’ai été diagnostiquée avec un TSA. Suite à cela, je me suis beaucoup documentée sur la question, j’étais aussi très intéressée par la recherche. Ma reconversion professionnelle étant une nécessité, c’est donc tout naturellement que j’ai décidé de reprendre mes études en 2014 et je suis actuellement en fin de thèse de neurosciences.
Sur quoi porte vos recherches ?
Je travaille sur la perception visuelle des visages chez les adultes autistes. Je m’appuie sur un modèle suggérant que le traitement visuel des sujets typiques se baserait d’abord sur des caractéristiques globales, grossières des stimuli (visages ou autre). Ces informations grossières seraient envoyées dans les aires frontales pour réaliser des prédictions qui seraient réinjectées ensuite dans les aires de la reconnaissance visuelle pour favoriser une reconnaissance rapide. Or, les personnes autistes ont un traitement visuel de l’information qui est davantage axé sur les caractéristiques locales, les détails. On sait que le traitement des visages peut être particulier chez les personnes autistes. Les personnes autistes ne vont pas explorer visuellement les mêmes aires ou n’auront pas le même temps de fixation sur les différentes aires du visage que des personnes non autistes. Bien souvent, il y a des difficultés de reconnaissance des émotions, mais on ne sait pas si c’est lié à des particularités perceptives, à des difficultés de compréhension sociales plus générales ou encore à une difficulté à reconnaitre ses propres émotions. Ces trois explications peuvent d’ailleurs co-exister. De mon côté, j’étudie si les difficultés qu’ont les personnes autistes dans le traitement visuel des visages pourraient être en partie liées à des particularités perceptives en lien avec des processus prédictifs atypiques.
Vous vous êtes aussi intéressée à la question du TSA au féminin.
Effectivement, je me suis intéressée particulièrement aux femmes autistes, parce que je me suis aperçue que peu de recherches portaient sur elles, les rendant moins visibles que les hommes. Je m’intéresse aussi aux différences liées au sexe et au genre, puisque c’est un sujet qui me tient à coeur et qu’il est vraiment important d’étudier si on veut rattraper le retard diagnostique dont sont sujettes les femmes. Heureusement, beaucoup de recherches sur ce sujet se sont développées ces dernières années.
Vous êtes à l’Université de Melbourne, en Australie, pour quelques mois, dans quel but ?
J’utilise plusieurs méthodes dans mes recherches. J’étudie la réponse comportementale des personnes autistes en enregistrant leurs réponses et leur temps de réactions lors d’expériences. J’étudie également l’activité électrique de leur cerveau avec l’électroencéphalographie (EEG) ce qui me permet de mesurer l’amplitude et la latence de leur réponse cérébrale lors du traitement des visages. L’EEG est très précis d’un point de vue temporel mais moins d’un point de vue spatial. Pour connaitre les aires impliquées dans la réponse observée, nous avons des techniques pour reconstituer les sources. Au degré encore supérieur, il existe une technique, la DCM (Dynamic Causal Modeling), qui permet d’étudier la connectivité effective entre les aires. Cela permet de comprendre l’influence d’une aire sur une autre lors d’un traitement. Je suis venue à Melbourne pour apprendre cette technique au sein de l’équipe de Marta Garrido, qui a fait sa thèse et qui collabore avec Karl Friston, à l’origine du DCM (Dynamic Causal Modeling).
Qu’avez-vous prévu pour la suite ?
Dans un premier temps, je vais finir ma mobilité à Melbourne puis rentrer en France pour soutenir ma thèse. Ensuite, je vais rejoindre l’équipe iMIND pour quelques mois pour avancer sur le projet autisme et parentalité. Puis, je vais retourner au LPNC pour faire un post-doc. Dans un futur plus ou moins proche, j’aimerais avoir un poste dans la recherche. Mais je sais que c’est difficile. Donc on verra…

Webinaire #6: Enfants prématurés, quand parler de TND ?
 La prématurité est un facteur favorisant les troubles du neuro-développement. Un tiers environ des enfants nés prématurés sont concernés. Ils sont censés bénéficier d’un suivi médical particulier jusqu’à leur septième année, or ce n’est pas toujours le cas. Plus ces troubles sont pris en charge tôt, plus l’impact sur la vie de l’enfant s’en trouve réduit. Mais comment savoir si son enfant est sur une trajectoire de développement typique ou atypique ? À quel moment consulter ? Une fois les difficultés identifiées, que peut-on faire en tant que parents ou proches ?
La prématurité est un facteur favorisant les troubles du neuro-développement. Un tiers environ des enfants nés prématurés sont concernés. Ils sont censés bénéficier d’un suivi médical particulier jusqu’à leur septième année, or ce n’est pas toujours le cas. Plus ces troubles sont pris en charge tôt, plus l’impact sur la vie de l’enfant s’en trouve réduit. Mais comment savoir si son enfant est sur une trajectoire de développement typique ou atypique ? À quel moment consulter ? Une fois les difficultés identifiées, que peut-on faire en tant que parents ou proches ?
Les intervenants
Pour ce sixième webinaire, voici nos deux intervenants:
- Pr. Edouard Gentaz est professeur de psychologie du développement à l’Université de Genève et directeur de recherches au CNRS (LPNC-Grenoble). Il dirige, à la faculté de psychologie et des sciences de l’éducation (FPSE), le laboratoire du développement sensori-moteur, affectif et social de la naissance à l’adolescence. Il décrira les caractéristiques d’un développement typique et abordera le concept de « bornes développementales ».
- Pr. Pierre Fourneret est pédopsychiatre, PU-PH, chef du service Psychopathologie du développement de l’hôpital Femme-Mère-Enfants de Lyon et spécialiste des troubles DYS. Il donnera la marche à suivre pour permettre une prise en charge rapide et efficace de l’enfant concerné. Il présentera aussi le panorama des structures à la disposition des parents concernés (le rôle des PCO 0-6 ans, 7-12 ans, comment y accéder, les réseaux régionaux de périnatalité…).
Replay
Webinaire iMIND

A lire également
Webinaire #3: TCA vs TSA, vers une vision intégrative
Le service de nutrition du CHU de Rouen a développé une expertise en détection de troubles du spectre de l’autisme (TSA) sur les dernières années car cette patientèle est très représentée
En savoir plus
L'hormone GnRH améliore-t-elle les fonctions cognitives des personnes porteuses de trisomie 21 ?
La récente publication de travaux dans la revue Science le 2 Septembre 2022 portant sur l’utilisation d’hormones GnRH pour améliorer les fonctions cognitives des personnes porteuses de trisomie 21, a suscité de nombreuses réactions au sein de la communauté scientifique. Nous sommes allés à la rencontre du Professeur Damien Sanlaville, chef du Service de Génétique aux Hospices Civils de Lyon, afin qu’il nous livre plus de précisions sur ces résultats.

Une étude internationale
L’équipe du Centre Hospitalier Universitaire Vaudois (CHUV, Lausanne), Lausanne, Suisse ont collaboré avec une équipe de l’INSERM au sein du laboratoire Lille neuroscience & cognition afin de tester l’efficacité d’une thérapie fondée sur l’injection de l’hormone GnRH, pour améliorer les fonctions cognitives d’un petit groupe de patients porteurs de trisomie 21. Ils ont publié leurs résultats dans la prestigieuse revue scientifique Science le 2 septembre 2022.
Premières observations
Les scientifiques ont d’abord mis en évidence un dysfonctionnement des neurones récepteurs à la GnRH dans un modèle animal de trisomie 21 et étudié ses conséquences sur l’altération des fonctions cognitives. Ils ont pu montrer que cinq brins de micro-ARN régulant la production de cette hormone et présents sur le chromosome 21 étaient dérégulés. Ensuite, ils sont parvenus à démontrer sur un modèle de souris que les déficiences cognitives et olfactives étaient étroitement liées à une sécrétion dysfonctionnelle de GnRH. Ils ont également pu démontrer que la remise en fonction d’un système GnRH physiologique permettait de restaurer en partie, au bout de 15 jours, les fonctions cognitives et olfactives chez la souris trisomique.
Des résultats prometteurs…
Suite à ces résultats très encourageants, une étude pilote a été menée chez sept hommes, adultes, âgés de 20 à 50 ans, porteurs de trisomie 21 pour tester une thérapie basée sur l’injection pulsatile de GnRH avec pour objectif une amélioration des fonctions cognitives et de la connectivité cérébrale. Ils ont reçu une dose de GnRH toutes les deux heures en sous-cutané pendant 6 mois, à l’aide d’une pompe placée sur le bras. Des tests de la cognition et de l’odorat ainsi que des examens IRM ont été réalisés avant et après le traitement.
D’un point de vue clinique, les performances cognitives ont augmenté chez 6 des 7 patients, chez qui on observe une meilleure représentation tridimensionnelle, une meilleure compréhension des consignes, une amélioration du raisonnement, de l’attention et de la mémoire épisodique. En revanche, le traitement n’a pas eu d’impact sur l’olfaction. Aucun effet indésirable notable n’a été rapporté.
… qui restent à confirmer
La communauté scientifique et médicale se réjouit de tels résultats, mais nous devons rappeler que de nombreux médicaments se sont révélés prometteurs chez les souris trisomiques, mais, à ce jour, aucun n’a fonctionné de façon probante lors des essais sur l’Homme. De plus l’effet placebo est important, en particulier chez les patients avec trouble du développement intellectuel. Ainsi, il est nécessaire de faire une étude clinique plus importante en double aveugle, permettant de mieux mesurer l’effet réel de ce traitement. Il faudra également être attentif aux échelles d’évaluation qui seront utilisées.
Par ce court article, nous soulignons cette avancée, mais nous ne souhaitons pas donner de faux espoir aux personnes porteuses de trisomie 21 et de leurs familles. Attendons donc les résultats de l’étude clinique qui, nous l’espérons, sera rapidement réalisée.
Article rédigé par le Pr Damien Sanlaville.
Ressources:
- GnRH replacement rescues cognition in Down syndrome : Pour consulter l’article en question sur Science
- Trisomie 21 France – Pour plus d’informations sur la trisomie 21
- Communiqué de presse INSERM
- Journée mondiale de la Trisomie 21 avec Damien Sanlaville et Michel Till
Clinique
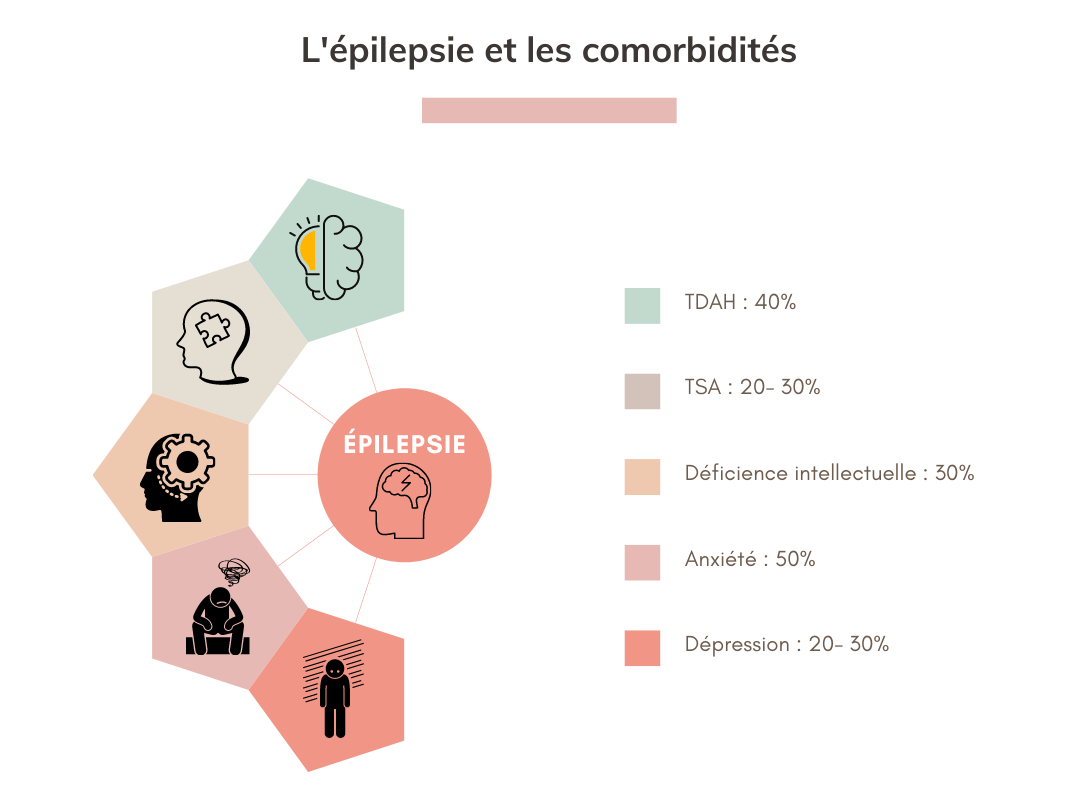
A lire également
L’épilepsie et les troubles du neurodéveloppement : quel est le lien ?
Françoise THOMAS-VIALETTES, vice-présidente EPI et expert EFAPPE, explique pourquoi il est important de comprendre les liens entre l’épilepsie et les TND.
En savoir plus
Webinaire #5: Autisme et libre arbitre
Nos deux invités
 Gaston Seigneurie est un militant associatif depuis 12 ans. Aujourd’hui il travaille avec une association de personnes autistes au travers d’accompagnements à l’organisation d’événements, à la tenue de discussions et conférences ainsi qu’au travers de la tenue d’ateliers de médiation. L’objectif de cette association, le Café Autistes Adultes Lyon (CAAL), est à la fois de faciliter la sociabilité entre personnes autistes adultes et de construire l’autonomie. Les ateliers de médiation sont un des supports de la construction de cette autonomie, à la fois sur les comportements et besoins spécifiques au travail et dans les relations sociales ordinaires. Formé en psychologie et sociologie au niveau licence, Gaston Seigneurie base ses pratiques sur 4 ans d’expérience dans l’animation de méthodes participatives de l’éducation populaire. Il participe aussi à un podcast : https://www.secondsouffle.me/page/podcast/
Gaston Seigneurie est un militant associatif depuis 12 ans. Aujourd’hui il travaille avec une association de personnes autistes au travers d’accompagnements à l’organisation d’événements, à la tenue de discussions et conférences ainsi qu’au travers de la tenue d’ateliers de médiation. L’objectif de cette association, le Café Autistes Adultes Lyon (CAAL), est à la fois de faciliter la sociabilité entre personnes autistes adultes et de construire l’autonomie. Les ateliers de médiation sont un des supports de la construction de cette autonomie, à la fois sur les comportements et besoins spécifiques au travail et dans les relations sociales ordinaires. Formé en psychologie et sociologie au niveau licence, Gaston Seigneurie base ses pratiques sur 4 ans d’expérience dans l’animation de méthodes participatives de l’éducation populaire. Il participe aussi à un podcast : https://www.secondsouffle.me/page/podcast/
 Pr Nicolas Franck est professeur des universités – praticien hospitalier au CHU de Lyon depuis 2005. Au centre hospitalier Le Vinatier, il est responsable du centre ressource de réhabilitation psychosociale et de remédiation cognitive (CRR) et du pôle Centre rive gauche (exerçant une mission de secteur sur les 3e, 6e et 8e arrondissements de Lyon et une mission de structuration régionale de la réhabilitation psychosociale avec le SUR-CL3R). À l’université Claude Bernard Lyon 1, il est coordinateur du DES de psychiatrie de Lyon ; il a été responsable de l’enseignement des sciences humaines en première et en troisième année de médecine et responsable de l’enseignement de la psychiatrie à la faculté Charles Mérieux Lyon Sud. Il a créé plusieurs diplômes d’université. Il est également directeur scientifique de l’EMC-Psychiatrie (Elsevier) depuis 2013. Il a écrit de nombreux articles scientifiques et chapitres d’ouvrage. Il a par ailleurs écrit ou coordonné plusieurs livres destinés aux professionnels ou au grand public.
Pr Nicolas Franck est professeur des universités – praticien hospitalier au CHU de Lyon depuis 2005. Au centre hospitalier Le Vinatier, il est responsable du centre ressource de réhabilitation psychosociale et de remédiation cognitive (CRR) et du pôle Centre rive gauche (exerçant une mission de secteur sur les 3e, 6e et 8e arrondissements de Lyon et une mission de structuration régionale de la réhabilitation psychosociale avec le SUR-CL3R). À l’université Claude Bernard Lyon 1, il est coordinateur du DES de psychiatrie de Lyon ; il a été responsable de l’enseignement des sciences humaines en première et en troisième année de médecine et responsable de l’enseignement de la psychiatrie à la faculté Charles Mérieux Lyon Sud. Il a créé plusieurs diplômes d’université. Il est également directeur scientifique de l’EMC-Psychiatrie (Elsevier) depuis 2013. Il a écrit de nombreux articles scientifiques et chapitres d’ouvrage. Il a par ailleurs écrit ou coordonné plusieurs livres destinés aux professionnels ou au grand public.
Informations utiles
Date/ horaire : Vendredi 7 octobre de 12h30 à 13h30
Replay disponible !
Webinaire iMIND

A lire également
Webinaire #3: TCA vs TSA, vers une vision intégrative
Le service de nutrition du CHU de Rouen a développé une expertise en détection de troubles du spectre de l’autisme (TSA) sur les dernières années car cette patientèle est très représentée
En savoir plus
Qu'est-ce que la neurodiversité ?
La neurodiversité est un concept qui reconnaît que nous avons tous des forces et des faiblesses, et que cette diversité d’être est normale et très bénéfique pour la société. Il existe un spectre très large de caractéristiques, de compétences et de préférences : ce sont ces differences qui nous rendent intéressants et uniques.
Télécharger l’affiche en pdf: ‘Qu’est-ce que la neurodiversité ‘

Newsletter
Guide
A lire également
InDYSpensable – “Recruter et travailler autrement »
Le projet innovant « InDYSpensable » vise à montrer aux employeurs qu’embaucher des personnes avec des troubles DYS peut être avantageux et révéler des talents souvent exclus du marché du travail.
En savoir plus
Les neurotransmetteurs : notions de base
Que sont les neurotransmetteurs ?
Les neurotransmetteurs sont les messagers chimiques de votre corps. Ils transmettent des messages d’une cellule nerveuse à une autre cellule cible, qui peut être une cellule nerveuse, musculaire ou glandulaire. Actuellement les scientifiques connaissent l’existence d’au moins 100 neurotransmetteurs et soupçonnent qu’il en existe beaucoup plus.
Le corps possède un vaste réseau de nerfs (le système nerveux) qui envoie et reçoit des signaux électriques entre les cellules nerveuses et leurs cellules cibles dans tout le corps.
Le système nerveux contrôle tout, de votre esprit à vos muscles, ainsi que les fonctions de vos organes. En d’autres termes, les nerfs sont impliqués dans tout ce que vous faites, pensez et ressentez. Les cellules nerveuses envoient et reçoivent des informations de toutes les parties du corps. Cette ‘feedback’ constante est essentielle au fonctionnement optimal de votre corps.
Quelles fonctions corporelles les nerfs et les neurotransmetteurs aident-ils à contrôler ?
Votre système nerveux contrôle des fonctions telles que :
- Le rythme cardiaque et la pression sanguine.
- La respiration.
- Les mouvements musculaires.
- Pensées, mémoire, apprentissage et sentiments.
- Le sommeil, la guérison et le vieillissement.
- La réponse au stress.
- La régulation hormonale.
- La digestion, la sensation de faim et de soif.
- Les sens (réponse à ce que l’on voit, entend, sent, touche et goûte).
Où se trouvent les neurotransmetteurs ?
Nous avons des milliards de cellules nerveuses dans notre corps. Les cellules nerveuses sont généralement constituées de trois parties :
Vésicules synaptiques sont de petits compartiments des terminaux présynaptiques des neurones, stockant des neurotransmetteurs qui sont susceptibles d’être libérés dans l’espace intersynaptique.
Un axone. L’axone transporte les signaux électriques le long de la cellule nerveuse jusqu’au terminal de l’axone.
Un terminal de l’axone. C’est là que le message électrique est transformé en signal chimique à l’aide de neurotransmetteurs pour communiquer avec le groupe suivant de cellules nerveuses, de cellules musculaires ou d’organes. Les neurotransmetteurs sont situés dans cette partie.
Les actions des neurotransmetteurs
Les neurotransmetteurs transmettent une des trois actions possibles dans leurs ‘messages’, selon le neurotransmetteur spécifique.
Excitateur : Les neurotransmetteurs excitateurs « excitent » le neurone et lui font « envoyer le message », c’est-à-dire que le message continue à être transmis à la cellule suivante. Le glutamate, l’épinéphrine et la norépinéphrine sont des exemples de neurotransmetteurs excitateurs.
Inhibiteurs : Les neurotransmetteurs inhibiteurs bloquent ou empêchent le message chimique d’être transmis plus loin. L’acide gamma-aminobutyrique (GABA), la glycine et la sérotonine sont des exemples de neurotransmetteurs inhibiteurs.
Modulateurs : Les neurotransmetteurs modulateurs influencent les effets des autres messagers chimiques. Ils « tordent » ou ajustent la façon dont les cellules communiquent au niveau de la synapse. Ils affectent également un plus grand nombre de neurones en même temps.
Une fois que les neurotransmetteurs ont transmis leur message, soit ils se dissipent, soit ils sont réabsorbés et réutilisés par la cellule qui les a émis, soit ils sont décomposés par des enzymes dans la synapse.

La stratégie nationale autisme et troubles du neuro-développement en facile à lire et à comprendre (FALC)
Qu’est-ce que le FALC ?
Le FALC est une méthode de présenter des informations écrites de façon plus claire et simple, pour les rendre plus faciles à comprendre pour les personnes qui ont des difficultés à lire, notamment des personnes en situation de handicap, dyslexiques, âgées ou encore maîtrisant mal la langue française… Mais ce style d’écriture peut être utile à tout le monde !
Certains des principes fondamentaux du FALC comprennent :
- Des phrases de 10 à 15 mots maximum
- Une idée et un verbe par phrase
- Les mots ou idées complexes sont expliqués dans une phrase séparée.
- Des images sont utilisées pour faciliter la compréhension
- Les informations doivent être bien espacées
- Les documents FALC doivent être lus et compris par une personne qui aurait des difficultés à comprendre des textes non-FALC
- Il est conseillé d’utiliser un texte de taille 14, dans une police sans sérif, et les documents doivent être limités à 24 pages de contenu.
La stratégie nationale en FALC
Nous avons résumé les principaux objectifs de la stratégie nationale autisme et troubles du neuro-développement, ainsi que ce qu’est un trouble du neuro-développement.
Télécharger la Stratégie Nationale Autisme et Troubles du Neuro-Développement FALC
Plus de ressources en FALC
- La version complète en FALC de la Stratégie Nationale pour l’Autisme au sein des troubles du neuro-développement mise en œuvre dans les territoires (153 pages)
- La stratégie nationale autisme et troubles du neuro-développement (Gouv.fr)
Guide

A lire également
À la découverte des cinq centres d’excellence autisme et troubles du neurodéveloppement!
Découvrez les cinq centres d’excellence du 04 au 08 avril au travers de vidéos illustrant des projets ambitieux et impactants au bénéfice des personnes concernées.
En savoir plus
Affiche sur les troubles cognitifs spécifiques (Dys)
Nous avons créé une affiche téléchargeable qui donne un aperçu des troubles Dys.
Les troubles Dys couvrent un large éventail de fonctions exécutives allant de la cognition à la motricité. Les personnes concernées rencontrent des difficultés dans des domaines spécifiques, comme la lecture ou l’écriture, mais peuvent développer d’excellentes compétences dans d’autres disciplines.
Télécharger l’affiche : Affiche DYS_iMIND 2024

Guide
A lire également
InDYSpensable – “Recruter et travailler autrement »
Le projet innovant « InDYSpensable » vise à montrer aux employeurs qu’embaucher des personnes avec des troubles DYS peut être avantageux et révéler des talents souvent exclus du marché du travail.
En savoir plus
Affiche sur l'autisme
Nous avons créé un poster téléchargeable qui décrit les principaux aspects de ce que cela signifie d’être autiste. L’expérience autistique est extrêmement variée, car il s’agit d’un spectre très large où chaque personne présente différents traits autistiques à des degrés divers.
Cette ressource a été co-créée avec des personnes autistes.
Télécharger l’affiche au format PDF


Guide sur le langage inclusif pour parler des troubles du neuro-développement
Le langage est important. Notre choix de mots compte. La façon dont on parle des troubles du neuro-développement peut être valorisante mais aussi stigmatisante si on utilise des termes négatifs et déficitaires. Il est donc important de réfléchir à l’impact de nos paroles sur l’estime de soi et sur la façon dont ils façonnent les attitudes sociétales.
Il est primordial de garder à l’esprit que le langage évolue constamment et que la règle la plus importante est de respecter les souhaits de la personne concernée quant aux termes qu’elle utilise pour s’identifier ou pour parler de son trouble.
Voici notre court guide des termes à utiliser ou à éviter lorsqu’on parle de troubles du neuro-développement et de personnes concernées.
TÉLÉCHARGER LE GUIDE EN PDF : Langage inclusif_iMIND 2022


Quel est votre parcours et comment êtes-vous arrivée à Lyon ?
J’ai fait mes études en Egypte, à la faculté de sciences de l’université d’Alexandrie. J’ai toujours été très intéressée par l’embryologie, mais je crois qu’en France, on appelle cela le développement cortical, c’est-à-dire la façon dont le cerveau se développe à travers les âges. Cependant, il n’existe pas de spécialité en Neurosciences à l’Université d’Alexandrie. J’ai donc fait un Master en anatomie comparative et en embryologie. Au cours de mon cursus, nous avions six mois de stage à faire. Je suis donc partie à Stockholm pendant six mois au Karolinska Institute. C’est là que je me suis formée aux techniques de biologie moléculaire (PCR, Western Plot etc…) tout d’abord pour mieux comprendre les mécanismes à l’œuvre dans le cancer du foie.
Après mon master, j’ai voulu faire un doctorat en neurosciences et c’est ainsi que je suis venue en France, à Marseille. J’ai fait ma thèse sous la direction de Dr Monique Esclapez de l’Institut de Neurosciences des systèmes qui est une spécialiste de la neuroanatomie. J’ai fait beaucoup de manipulations de traçage dans le cerveau pour étudier les connexions corticales. J’ai travaillé sur des modèles animaux (souris) sains et aussi sur des modèles épileptiques. J’ai validé mon doctorat en co-tutelle: spécialité neurosciences à l’Université d’Aix-Marseille et Anatomie comparative et embryologie à l’Université d’Alexandrie.
Au fil de mes expériences, j’ai acquis beaucoup de connaissances et d’expertise en neuroanatomie, en techniques de traçage, en développement moléculaire et cellulaire dans le cerveau. Cependant, j’avais envie de parfaire mes connaissances en descendant encore d’un niveau et de me lancer dans des études génétiques. Cela a donc orienté la recherche de mon premier post-doc. J’ai finalement trouvé un poste à Strasbourg auprès du Dr Ipek Yalcin à l’Institut des neurosciences cellulaires et intégratives. J’ai travaillé sur les douleurs chroniques et la dépression. La dépression et les troubles de l’humeur en général, résultent toujours d’un problème entre les neurones gabaergiques et glutamatergiques. Mon travaille a consisté à étudier les mécanismes moléculaires des neurones gabaergiques qui sont impliqués dans la dépression.
Vous venez de recevoir une bourse post-doctorale de la part du Centre Hospitalier le Vinatier (montant ?). Pouvez-vous nous expliquer de quoi il s’agit ?
Suite à mon premier post-doc à Strasbourg, je vais faire un second post-doc auprès du Pr Caroline Demily et du Dr Angela Sirigu à l’Institut des Sciences Cognitives Marc Jeannerod à Lyon au cours duquel je vais étudier le système ocytocinergique et son implication potentielle dans les comportements sociaux notamment dans les troubles du spectre de l’autisme (TSA) et le syndrome de Williams. Je compte réaliser des analyses transcriptomiques, c’est-à-dire un mapping de tous les gènes. On pense en effet que les gènes impliqués dans le système ocytocinergique sont, soit surexprimés (dans le syndrome de Williams, ce qui correspond à leur « hypersociabilité »), soit sous-exprimés (dans les troubles du spectre de l’autisme).
Le financement qui m’est généreusement attribué par le Vinatier a pour but de soutenir cette recherche.
Combien de sujets seront inclus dans l’étude ?
Nous en avons dix pour l’instant, mais on aimerait en avoir une trentaine et une parité entre hommes et femmes car historiquement, les protocoles scientifiques ont toujours pris des modèles humains masculins comme référence et comme les femmes n’ont pas du tout les mêmes caractéristiques biologiques, il est grand temps d’intégrer cette dimension à nos protocoles scientifiques, ce qui ne manquera pas, nous l’espérons, d’augmenter les connaissances sur l’autisme au féminin.

Penser ensemble l’inclusion dans la ville
Présentation
Le GIS autisme et troubles du neuro-développement et le Centre d’excellence iMIND vous proposent une journée de réflexion sur la thématique novatrice de l’inclusion dans la ville, animée par Agnès Jolivet Chauveau, co-fondatrice de la Formidable Armada.
De la neuroarchitecture à l’insertion professionnelle, en passant par le sport inclusif, nous explorerons de nombreuses façons de rendre notre société plus accueillante pour les personnes ayant des troubles du neuro-développement.
Programme
8h45 – 9h15 : Accueil café
9h15 – 9h20 : Mot de bienvenue de Caroline Demily et Angela Sirigu
9h20 – 9h30 : Intervention de Catherine Barthélémy, Directrice du groupement d’intérêt scientifique (GIS) Autisme et troubles du neuro-développement (TND)
9h30 – 9h40 : Intervention de Claire Compagnon, Déleguée Interministerielle Autisme et troubles du neuro développement
9h40 – 9h50 : Intervention de Pascal Mariotti, Directeur du Centre Hospitalier Le Vinatier
9h50 – 10h10 : Intervention de Jean Mathy (Noetic Bees) – Le projet Ligne bleue: une expérimentation pour améliorer notre expérience des transports en commun avec le concours de personnes autistes.
10h10 – 10h30 : Intervention de Chams-Ddine Belkhayat (Bleu network) – Handicap et Inclusion, faire un pas de côté pour se mettre sur le chemin
10h30 – 10h45 : Pause-café
10h45 – 11h05 : Intervention de Sylvia Wirth (Institut des Sciences Cognitives Marc Jeannerod) – Comment le cerveau construit l’espace ? Le nôtre et celui des autres.
11h05 – 11h25 : Intervention de Zelda Prost et du Dr Guilhem Bonazzi (Le Zibou Lab) – Le Zibou Lab : un lieu de travail et de rencontres au cœur de la ville
11h25 – 11h45 : Intervention de Vincent Williard, éducateur sportif APA (pôle HU-ADIS au Centre Hospitalier Le Vinatier) – L’activité physique adaptée au service de l’inclusion
11h45 – 12h05 : Intervention de Mélanie Dautrey (pôle HU-ADIS au Centre Hospitalier Le Vinatier) – Diplôme Universitaire de pair aidance familiale en santé mentale et neuro-développement : les familles comme partenaires de l’inclusion
12h05 – 13h30 : Pause déjeuner
13h30 – 13h50 : Intervention de Marie Pièron (UNiversité Paris Cité/Club autisme, troubles du neuro-développement et vision) – L’autisme: une perception singulière de la ville
13h50 – 14h10 : Intervention de Hajer Atti (Architecte et doctorante en neurosciences iMIND) – Le rôle de la Neuroarchitecture dans la rémittence des troubles neuro-développementaux, le cas de l’autisme
14h30 – 15h00 : Intervention de Mélie Michel (CH le Vinatier), Lionel Thabaret – Cent7 Architecture – agence d’architecte sélectionnée pour construire la nouvelle unité de neuro-développement sur le pôle HU-ADIS et Etienne Cassier – Atelier Espinosa – architecte d’intérieur – Le soin sera aussi architectural
15h00 – 15h15 : Pause café
15h15 – 15h45 : Intervention d’Isabella Pasqualini, architecte et neuroscientifique à l’université de Lucerne – Design within: perspectives towards inclusion
15h45 – 16h30 : Intervention de Magda Mostafa, professeure associée de l’Université américaine du Caire – Autism, Neurodiversity and the Built Environment: Addressing the Codification Gap | a Case for a Sensory Decolonisation
16h30 : Conclusion et remerciements
Replay

Le 19 juillet 2022 par Raphaele von Koettlitz
TSA et genre : pourquoi les femmes autistes sont-elles sous-diagnostiquées ?
Nous avons eu le plaisir de parler avec Muriel Salle et Magali Pignard de ce que cela signifie d’être une femme autiste et la façon dont la médecine s’est emparée de la question. Muriel est Maîtresse de conférences spécialiste de l’histoire des femmes, du genre, et de la médecine à l’Université Lyon 1 et Magali est cofondatrice de l’Association PAARI (Personnes Autistes pour une Autodétermination Responsable et Innovante) et du Tremplin Autisme Isère.
Nous avons retracé brièvement l’histoire de la médecine pour mieux comprendre le déficit de repérage de l’autisme chez les femmes, de l’accès au diagnostic jusqu’à l’accompagnement. Nous avons également discuté des constructions sociales et culturelles et du conditionnement autour du genre et de la façon dont cela joue sur le camouflage et la manifestation des caractéristiques autistiques qui ne correspondent pas forcément aux représentations stéréotypés.
Les taux de prévalence
 Commençons par les faits : les femmes autistes sont systématiquement sous-diagnostiquées par rapport aux hommes. Selon la CIM 10, le sex-ratio montre que 3 à 4 hommes sont diagnostiqués pour une femme, et selon le DSM 5 c’est 4 hommes pour une femme. Lorsque l’on creuse un peu, une méta-analyse menée par Loomes et al 2017 montre que ce chiffre se réduit en fait à 3 pour 1 lorsque l’on élargit le champ pour inclure les femmes qui n’ont pas reçu de diagnostic clinique, en raison d’un biais de genre inhérent. “Il est important de se rappeler que les taux de prévalence et de diagnostic sont deux choses différentes, de comprendre les conséquences de ce sous-diagnostic, qui invisibilise les gens, et de questionner quelles variables sont à l’œuvre”, dit Muriel.
Commençons par les faits : les femmes autistes sont systématiquement sous-diagnostiquées par rapport aux hommes. Selon la CIM 10, le sex-ratio montre que 3 à 4 hommes sont diagnostiqués pour une femme, et selon le DSM 5 c’est 4 hommes pour une femme. Lorsque l’on creuse un peu, une méta-analyse menée par Loomes et al 2017 montre que ce chiffre se réduit en fait à 3 pour 1 lorsque l’on élargit le champ pour inclure les femmes qui n’ont pas reçu de diagnostic clinique, en raison d’un biais de genre inhérent. “Il est important de se rappeler que les taux de prévalence et de diagnostic sont deux choses différentes, de comprendre les conséquences de ce sous-diagnostic, qui invisibilise les gens, et de questionner quelles variables sont à l’œuvre”, dit Muriel.
Il est important de préciser que sur le plan clinique, le diagnostic TSA repose sur une dyade autistique qui est présente chez les femmes et les hommes. “Il n’y a pas d’autisme au féminin ou au masculin ; on dit ça pour aller vite, mais le fonctionnement ou la symptomatologie de l’autisme est la même chez les femmes et les hommes. En revanche, cela peut se manifester différemment chez les femmes et les hommes notamment à cause du conditionnement social, de l’identité unique de chacun.e et du stade de vie.” dit Magali.
Pourquoi les filles/ femmes autistes passent “sous les radars” ?
“Pendant longtemps on n’a pas repéré de femmes autistes. Dans le champ de l’histoire de la médecine on peut confirmer que les troubles du spectre de l’autisme (TSA) ont été construits comme un trouble masculin”, dit Muriel. Les psychiatres Léo Kanner (en 1943) et Hans Asperger (en 1944) sont très connus pour leurs travaux sur l’autisme. Leurs premières études de cas portaient quasi exclusivement sur des garçons : 4 garçons pour Asperger, 8 garçons et 3 filles pour Kanner “Le prisme à travers lequel on comprend le trouble est donc bien biaisé”, explique Muriel. Et ce, malgré le fait qu’une première étude ait été réalisée en 1926 par Grounia Soukhareva, une médecin Russe (voir aussi S. Wolff et Les enfants autistes de Grunya Efimovna Sukhareva et Kevin Rebecchi), sur des garçons et des filles. Elle a publié la première description de l’autisme dans une revue scientifique, portant sur six garçons et 5 filles en tout, et elle a dressé un tableau masculin et un tableau féminin. Cependant, comme de nombreuses autres figures féminines de l’histoire, elle a été effacée de la narration.
Muriel continue : “Les travaux sur les femmes autistes sont plus récents, et datent principalement des années 2000 (voir A. Lacroix et F. Cazalis pour une discussion sur ce sujet). Il existe un biais de genre ancré dans l’histoire de la médecine, qui est à l’origine du développement d’outils de diagnostic adaptés à la population masculine. Le test ADOS, par exemple, fait ressortir davantage les traits et caractéristiques associés à des garçons, ce qui veut dire que les filles passent davantage sous le radar. On parle alors d’androcentrisme : il s’agit d’un biais théorique et idéologique qui consiste à adopter un point de vue masculin sur le monde, sa culture et son histoire, marginalisant ainsi culturellement les femmes.”
Comme démontré par une étude suédoise, des parents ont indiqué que les questions qui sont posées aux filles avec un TSA pendant les évaluations de diagnostic ne sont pas les bonnes, parce qu’elles ont en fait été élaborées pour repérer les garçons TSA.
Une courte histoire de la médecine genrée
C’est là qu’on rentre au cœur de l’expertise de Muriel, “Si l’on considère le domaine de la médecine au sens large, de nombreuses maladies ou conditions sont liées au genre. De manière générale, en médecine, on a construit le savoir à partir des corps des hommes. On pense aux femmes secondairement, comme les exceptions à la règle. Beaucoup de maladies sont construites selon ce modèle pour des raisons historiques. On travaille d’abord sur le corps masculin car il est coutume que l’homme “représente” l’espèce humaine. Le fait que les chercheurs aient longtemps été principalement des hommes jouent aussi”.

“Dans cette perspective, les femmes sont envisagées comme physiologiquement pathologiques, car une femme, de toute façon, ça dysfonctionne. Une femme qui va bien, va mal en réalité. Quand on regarde les discours médicaux sur la puberté, les règles, la grossesse, la ménopause etc., tous ces événements physiologiques féminins sont perçus comme des signes de dysfonctionnement. Et c’est lourd de conséquences. Prenons l’exemple de l’endométriose, elle a été décrite pour la première fois en 1860 et c’est loin d’être une maladie anecdotique en termes de prévalence dans la population française (on estime qu’une femme sur 10 est concernée). Pourtant, on devra attendre jusqu’à 2016 pour voir la mise en place du premier plan d’action de la Haute Autorité de Santé (HAS). Donc la question est, qu’est-ce qui s’est passé entre-temps ? Beaucoup de publications sont sorties mais c’était considéré comme un dysfonctionnement ‘acceptable’. Faire la différence entre des règles douloureuses et des douleurs d’endométriose, c’est difficile, surtout dans cette perspective masculine, quand on considère que, de toute façon, les femmes souffrent au moment de leurs règles. Donc il ne se passait pas grand-chose.”.
“Un autre exemple, les maladies cardio-vasculaires, qui sont réputées être des maladies masculines, pourtant on sait aujourd’hui que les femmes sont davantage touchées. C’est même la première cause de mortalité pour les femmes en France. Elles ont beaucoup plus de risque de mourir d’un infarctus ou d’un AVC que d’un cancer de sein, mais on en parle peu. Mais l’inverse existe aussi : l’ostéoporose est une condition considérée comme ‘féminine’, ce qui fait que les hommes sont largement sous-diagnostiqués avec des conséquences similaires ».
“Il faut se rappeler qu’un savoir, même un savoir scientifique, est construit dans le cadre d’une société. Ce n’est pas parce que le savant a mis une blouse blanche, qu’il s’est débarrassé de toutes ses représentations et ses stéréotypes.” Elle ajoute, “Il faut donc toujours s’interroger : comment les savoirs sont-ils fabriqués ? Qui pose les questions ? Comment sont pensées ces questions ? ”.
Éveil féministe dans la médecine
 La publication du livre, ou plutôt d’un manuel féministe (écrit par et pour les femmes), ‘Notre Corps nous même’publié en 1973 (aux États-Unis) et en 1977 en France (La traduction précise serait ‘Nos corps nous même’ de l’anglais) a marqué un tournant dans le discours porté sur les femmes et leur corps. Cet ouvrage soulignait l’importance de la création de connaissances et d’approches centrées sur les perspectives et les besoins des femmes : l’importance de se réapproprier son corps. Cela a déclenché un mouvement féministe aux États Unis pendant les années 70, qui a diminué un peu pendant les années 80 et est reparti de plus belle dans les années 2000.
La publication du livre, ou plutôt d’un manuel féministe (écrit par et pour les femmes), ‘Notre Corps nous même’publié en 1973 (aux États-Unis) et en 1977 en France (La traduction précise serait ‘Nos corps nous même’ de l’anglais) a marqué un tournant dans le discours porté sur les femmes et leur corps. Cet ouvrage soulignait l’importance de la création de connaissances et d’approches centrées sur les perspectives et les besoins des femmes : l’importance de se réapproprier son corps. Cela a déclenché un mouvement féministe aux États Unis pendant les années 70, qui a diminué un peu pendant les années 80 et est reparti de plus belle dans les années 2000.
Jusqu’alors, les femmes et leurs points de vue étaient généralement mis de côté dans le champ de la médecine.
“Aujourd’hui, il y a plus de savoirs dit ‘féminins’ non seulement parce qu’il y a plus de femmes impliquées dans la production des savoirs médicaux, mais aussi grâce aux femmes (et hommes) féministes. Cette évolution n’est pas due simplement au fait qu’il y a plus de femmes qui participent à l’élaboration des savoir, mais aussi à l’élaboration de savoirs critiques, principalement par les femmes, mais pas que.” dit Muriel.
Les signes d’autisme ‘féminins’ moins reconnaissables ?
Magali nous parle de son parcours de diagnostic tardif, “lors de mon évaluation diagnostique, quand la psychologue interrogeait ma mère avec des questions ciblées sur les manifestations de l’autisme durant l’enfance, elle reconnaissait des signes de l’autisme chez mon frère, mais pas chez moi (ou beaucoup moins). Ni moi ni mon frère avons eu un diagnostic tôt car à l’époque il n’y avait même pas de centre de diagnostics. Mon frère a été étiqueté schizophrène (à raison), et les médecins sont passés à côté de l’autisme. C’est seulement quand j’ai pris conscience de mon autisme, quand j’en ai parlé à ma mère, qu’elle a compris que c’était le cas pour mon frère aussi (en plus de la schizophrénie) ”.

Elle poursuit, « L’intérêt spécifique de mon frère était de mémoriser les plaques d’immatriculation. Ses troubles étaient plus extériorisés et plus reconnaissables. Par exemple, il a jeté sa guitare par la fenêtre. Et moi, je me scarifiais, ce qui est évidemment beaucoup plus discret. J’ai joué avec mes poupées, mais sans imagination. Je regardais les autres enfants pour comprendre comment jouer avec et je reproduisais exactement la même chose. Bien sûr il n’est pas aisé de savoir ‘quelle est la façon adaptée de jouer avec une poupée’, c’est peut-être une autre question, mais quand même c’est un comportement, malgré sa subtilité, à interroger ! Les personnes autistes imitent beaucoup pour suivre les codes sociaux et s’intégrer. Nos symptômes sont donc influencés par notre conditionnement sociétal”.
“Il faut se rappeler aussi qu’un enfant autiste, avant d’être autiste est un enfant” ajoute Muriel. “La sociologie de l’éducation a largement démontré la puissance de la socialisation différenciée. C’est-à-dire que les petites filles sont socialisées comme des petites filles et les petits garçons comme des garçons. Ou, pour le dire autrement, on ne naît ni fille ni garçon, mais on le devient en apprenant, notamment, les comportements appropriés. ”
Avant d’être diagnostiquée autiste à l’âge de 38 ans, Magali a été diagnostiquée dépressive. Son médecin n’a pas creusé plus profondément et a donc raté les raisons sous-jacentes qui expliquaient ses difficultés. Cette errance diagnostique est fréquente, beaucoup de femmes sont diagnostiquées plus tardivement dans leur vie. Cela peut être attribué à divers facteurs comme le fait que d’autres troubles prennent le pas sur leur autisme si c’est plus prononcé et plus reconnaissable. Une personne autiste a environ 3 – 5 troubles associés en général, et le taux d’anxiété, la dépression et les troubles de comportements alimentaires sont particulièrement courants chez les femmes.
Dans le cas de Magali, et comme pour la grande majorité de personnes, l’âge joue aussi sur l’apparence et l’expression des signes autistiques. Elle disait que, par exemple “Quand je suis devenue parente, mon autisme a évolué avec la maternité. J’ai un peu oublié mes difficultés et je me suis concentrée sur mon fils. Je ne me comportais pas de la même manière”.
La mauvaise reconnaissance des traits autistiques chez les femmes peut aussi être attribuée en partie au camouflage, ce qui est le fait de masquer les caractéristiques de l’autisme perçues comme moins socialement acceptable selon les normes neurotypiques. Il est généralement admis que les femmes sont plus capables de s’adapter socialement que les hommes (voir Tony Attwood 2007), et que les femmes autistes arrivent plus que les hommes à imiter les personnes non-autistes en situation sociale. Muriel est convaincue que c’est culturel : “On apprend beaucoup plus aux filles à s’adapter, plus qu’aux garçons. De toute façon, dès lors qu’on vit dans un monde qui est pensé par et pour les hommes, être une femme c’est forcément devoir s’adapter. Par exemple, les petites filles lisent des histoires dont le héros est un garçon, et elles s’y identifient sans souci. Dans le sens inverse, les garçons qui lisent des histoires impliquant des héroïnes ont beaucoup de difficulté à s’identifier. De même, si on entend quelqu’un dire “Bonjour à tous” on se sent concerné même si on est une femme, mais les hommes en revanche ne le sont pas si on dit “bonjour à toutes”.
Pourquoi le sous-diagnostic des femmes autistes est-il un vrai enjeu féministe ?
“C’est simple. Pas de diagnostic, pas de soins.” dit Muriel. “Les gens qui souffrent ont besoin d’être soignés pour avoir une bonne qualité de vie”. Ceci est évidemment étroitement lié à l’égalité. Si les femmes ont moins accès aux soins, elles ont moins accès à une vie pleine et épanouie et à tout ce qui l’accompagne. Le repérage, le diagnostic et les soins qui suivent sont donc primordiaux.
Le taux élevé de violences sexuelles subies par les femmes autistes représente un autre enjeu féministe important. “Les femmes ont plus tendance à se replier sur elles-mêmes et à se faire du mal. Des études montrent que le comportement des femmes autistes, perçu comme passif, débouche sur des violences sexuelles dans un nombre de cas significatif” Magali nous explique. “Si une femme ne sait pas qu’elle est autiste, elle ne connait pas forcément bien son fonctionnement, elle pense qu’elle est comme tout le monde, et ça joue sur la compréhension des limites de ce qui acceptable ou non. Quand j’étais jeune je faisais tout ce qu’on me demandait de faire et je me trouvais souvent dans des situations délicates où j’avais mal compris l’implicite. C’était souvent dégradant pour moi. Si j’avais eu conscience de mon autisme, et qu’on m’avait expliqué plus clairement comment maintenir les limites acceptables, avec une éducation sur le consentement par exemple, ça aurait été différent. Ainsi, on tomberait moins facilement dans un cercle vicieux de vulnérabilité où l’on a davantage de risques de se faire abuser. Malheureusement, beaucoup d’entre nous se sentent seules, avec une faible estime de soi à cause de ces dangers.”.
Muriel a complété : “Oui, beaucoup de choses s’apprennent. Si le diagnostic est posé, la personne peut accéder aux soins, par exemple bénéficier des séances de psychoéducation. Apprendre à dire non, ça ne doit pas forcément être réservé aux jeunes filles autistes, mais c’est une chose avec laquelle toutes les filles ont généralement plus de mal que les garçons. Mais le fait d’être une femme autiste peut amplifier cette difficulté. Si on enseignait le consentement à toutes les filles, ça aiderait tout le monde et encore plus les femmes autistes – une telle initiative serait utile et inclusive pour tout le monde, autiste ou non”.
Féminisme intersectionnel et médecine
Il est important de considérer une femme dans sa globalité : elle peut être victime de sexisme, mais nous devons être conscients qu’il s’agit d’une des nombreuses discriminations auxquelles elle peut être confrontée en fonction de son identité au sens large (par exemple, son âge, son origine ethnique, sa classe sociale, ses croyances religieuses, etc.). Par exemple, une femme maghrébine ou noire, ne va pas forcément avoir la même expérience dans sa prise en charge médicale qu’une femme blanche. L’existence du syndrome méditerranéen en est la preuve. C’est pour cette raison qu’une approche intersectionnelle est essentielle pour garantir que le repérage de troubles du neuro-développement et les soins par la suite sont bien adaptés aux besoins de chaque individu.
Que veut dire « une approche intersectionnelle » ? L’intersectionnalité est une notion qui a été forgée par la juriste américaine Kimberlé Crenshaw à la fin des années 1980 dans la foulée du Black feminism. C’est l’idée qu’une personne peut subir différentes formes de discrimination (ou bénéficier de privilèges) en fonction de différentes composantes de son identité. Il peut s’agir de l’âge, du sexe, d’un handicap, de l’origine ethnique, etc.
 “On en revient à la question : qui fabrique les savoirs ? La médecine occidentale est une médecine blanche. Il ne faut pas oublier de questionner les codes culturels incorporés dans ces savoirs” dit Muriel.
“On en revient à la question : qui fabrique les savoirs ? La médecine occidentale est une médecine blanche. Il ne faut pas oublier de questionner les codes culturels incorporés dans ces savoirs” dit Muriel.
“Cela joue forcément sur nos représentations des troubles. Dans notre imaginaire collectif la représentation standard d’une personne autiste est un garçon blanc et celle-ci est tellement ancrée. Les filles noires autistes rentrent moins facilement dans notre compréhension de ce trouble, néanmoins elles existent !” dit Magali.
L’étiquette d’autisme au féminin est-elle pertinente ?
Muriel nous dit “qu’il serait problématique de poser l’étiquette d’autisme au féminin car ça renforce encore plus les stéréotypes. L’idéal serait de poser un diagnostic à un niveau individuel ; et de former autrement les professionnels de santé pour qu’ils entendent que le fait d’être un homme ou une femme c’est une particularité, parmi d’autres, et de faire la différence entre le sexe et le genre. Le sexe c’est la différence biologique. Le genre est en lien avec le social et la culture, donc beaucoup de variabilité selon l’âge, le milieu social, l’origine ethnique, culturelle, etc. C’est un peu contradictoire avec la façon dont on pratique la médecine : les diagnostics et les classifications ont tendance à lisser nos particularités”.
Magali poursuit en nous disant que “Les représentations des soignants concernant le genre peuvent être handicapantes et stigmatisantes, comme beaucoup de personnes autistes ne se considèrent pas en premier comme des hommes et des femmes, mais plutôt comme des êtres humains ou même des êtres vivants. Le distinction homme/ femme n’est pas si tranchée. Les limites entre transgenre et garçon manqué sont peu claires. C’est pour ces raisons que nous ne pouvons pas nous permettre d’introduire une étiquette telle que l’autisme au féminin.”
Comment faire avancer les droits des femmes autistes ?
 “Je dis souvent à mes étudiants “on répond seulement aux questions qu’on pose.” Constater une différence de prévalence, c’est factuel. Se pose la question “comment ça s’explique » ? Pour quelles raisons il y a une femme autiste pour 4/ 5 hommes autistes ? Aller chercher ailleurs que les faits biologiques, les taux de testostérone etc., aller chercher le côté genre pour mieux comprendre les enjeux. Croiser les regards de la médecine et des sciences sociales, comme ça nous aurons une vision plus globale.” prône Muriel.
“Je dis souvent à mes étudiants “on répond seulement aux questions qu’on pose.” Constater une différence de prévalence, c’est factuel. Se pose la question “comment ça s’explique » ? Pour quelles raisons il y a une femme autiste pour 4/ 5 hommes autistes ? Aller chercher ailleurs que les faits biologiques, les taux de testostérone etc., aller chercher le côté genre pour mieux comprendre les enjeux. Croiser les regards de la médecine et des sciences sociales, comme ça nous aurons une vision plus globale.” prône Muriel.
Magali conclut, “On est malade dans un contexte très multifactoriel. C’est l’environnement qui pose le cadre, qui peut être une ressource ou un handicap.”, c’est donc primordial de comprendre le contexte de chacune pour pouvoir bien répondre à ses besoins.
Ressources :
- VIDEO : Adeline Lacroix – Filles et femmes autistes, de l’ombre à la lumière
- VIDEO : Julie Dachez et les spécificités de l’autisme féminin
- VIDEO : Muriel Salle & Patricia Lemarchand – Femmes & santé, une histoire d’inégalités
- VIDEO : Replay du Webinaire « Autisme au féminin » – GNCRA
- ARTICLE : Comment caractériser les femmes autistes à l’âge adulte? par Adeline Lacroix & Fabienne Cazalis
- Association Francophone de Femmes Autistes
- Publications de Muriel Salle sur Academia & Cairn
Diagnostic

A lire également
Webinaire #1: Devenir parent quand on est autiste
À l’occasion de notre premier webinaire, Marine Dubreucq et Adeline Lacroix nous parle de parentalité quand on est une personne autiste.
En savoir plusDiplôme Universitaire de pair-aidance familiale en santé mentale et neuro-développement
Université Claude Bernard LYON 1

Sous la responsabilité de Pr Caroline Demily et Dr Mélanie DAUTREY
Ce diplôme universitaire est destiné à former des pairs-aidants familiaux qui favoriseront la compréhension, l’acceptation puis l’empowerment des familles d’usagers en santé mentale et troubles du neuro-développement. Leur vécu expérientiel permettra des actions de prévention, de psychoéducation et de soins à destination des familles. Ils contribueront aussi à la modernisation des pratiques.
Objectifs
- Informer et savoir orienter les familles d’usagers
- Soutenir et accompagner les familles dans leur parcours orienté rétablissement
- Accueillir et repérer les situations de crise familiale
- Impliquer les soignants pour améliorer l’accompagnement des familles
- Travailler en réseau partenarial avec un milieu associatif, institutionnel, médical et social
- Participer à la recherche et à la destigmatisation de la santé mentale et des troubles du neuro-développement
Programme
- Première session en présentiel – Lyon, Le Vinatier – 3, 4 et 5 novembre 2025
- Sessions en distanciel: 18 novembre, 2 décembre, 16 décembre, 6 janvier, 20 janvier, 3 février, 10 mars, 24 mars, 5 mai, 19 mai, 2 juin
- Dernière session en présentiel – Lyon, Le Vinatier – 15, 16 et 17 juin 2026
- Examen à Lyon – septembre 2026
- Télécharger le Programme DU pair-aidance familiale 2025-2026
Contrôle des connaissances
- Un mémoire portant sur une prise en charge (note sur 20)
- Un examen oral en septembre 2026 portant sur les fondamentaux du DU et le mémoire ainsi qu’un exercice de simulation relationnelle (note sur 20)
- Un stage de 5 jours (ou 35h)
- Validation avec assiduité à l’enseignement (présence obligatoire avec 4 demi-journées d’absence justifiées maximum) et une note supérieure ou égale à 10/20 pour la somme de l’examen oral et du mémoire
Public
- Famille d’usagers concernée par un trouble de santé mentale et/ou le handicap, ayant bénéficié de psychoéducation lors de leur parcours
- Le·la candidat·e devra être membre d’une association de famille d’usagers en santé mentale ou handicap intellectuel
- Niveau scolaire baccalauréat minimum requis
Tarif
- Formation continue avec prise en charge individuelle ou employeur : environ 1 300 euros
- Formation initiale : environ 1 100 euros
Pour le financement des formations, vous pouvez vous renseigner auprès de France Travail. Afin de faciliter les démarches de financement, nous avons créé une plaquette d’information à destination des organismes financeurs présentant l’intérêt et les modalités pratiques de la formation.
Inscription
Lettre de motivation et CV à adresser à Yamina Lagha à partir du 28 avril 2025, puis entretien (présentiel ou visio) avec un membre de l’équipe pédagogique.
Mail : yamina.lagha@ch-le-vinatier.fr
Tél : 04.37.91.53.77
Possibilité de passer le diplôme sur deux ans après accord du responsable pédagogique et avec paiement des frais de scolarité pour les deux années.

28/06/2022, par Jennifer Beneyton
"Un tiers de nos patients en addictologie présentent un TDA/H"
Le Dr Lucie Pennel travaille au sein d’un CSAPA, un Centre de Soins d’Accompagnement et de Prévention en Addictologie, qui est rattaché au Service Universitaire de Pharmaco-Addictologie du CHU Grenoble Alpes. Avec le Professeur Dematteis, chef de service, ils ont développé un service d’Addictologie qui ne compte aucun lit d’hospitalisation. C’est pourtant un centre de dernier recours où sont orientés les usagers et les patients en situation complexe. Au fil du temps, ils sont montés en expertise sur le diagnostic du TDAH afin de mieux prendre en charge leurs patients. En effet, environ un tiers présente soit un trouble déficitaire de l’attention avec ou sans hyperactivité (TDA/H), soit un Trouble du Spectre Autistique (TSA), voire les deux.
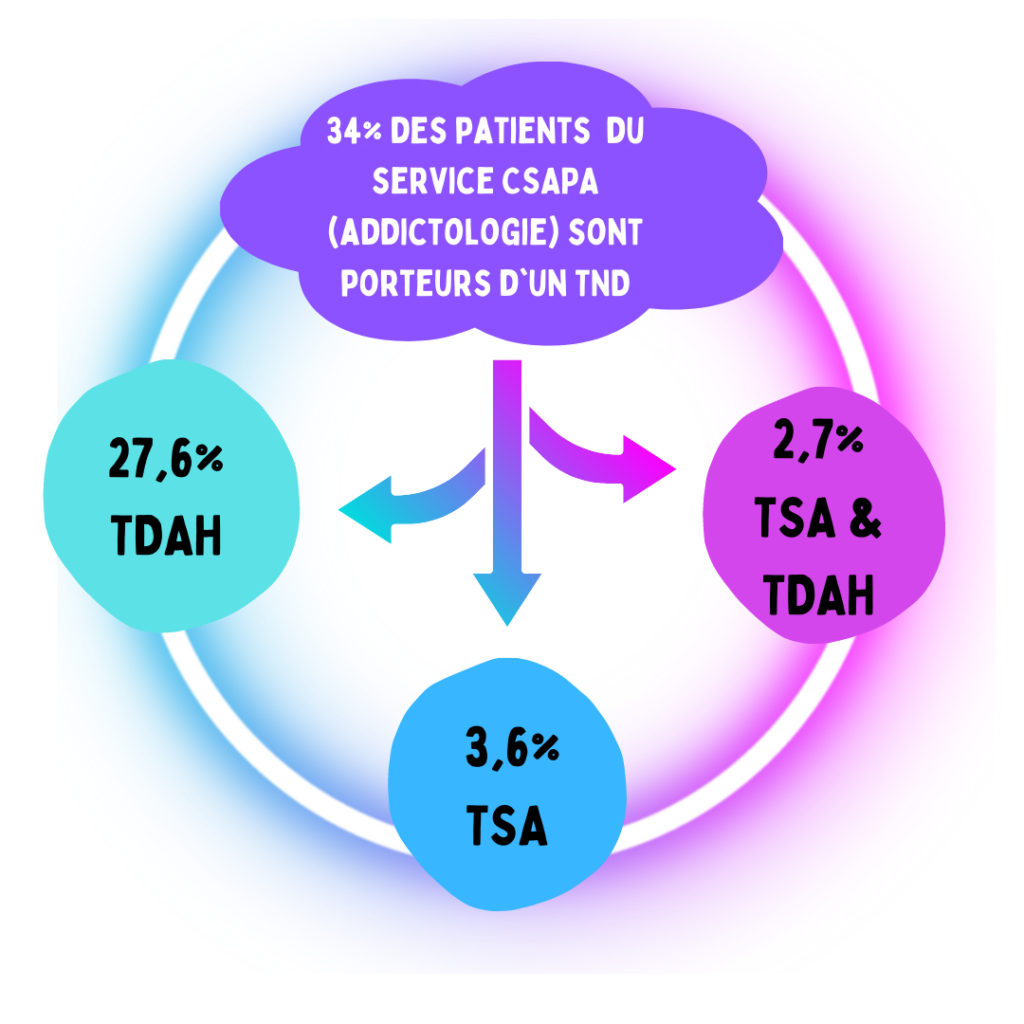
Quels types d’addiction traitez-vous dans votre CSAPA ?
Jusqu’à récemment, les structures se spécialisaient en fonction d’un produit ou d’un comportement. Ces dernières années, un véritable virage a été réalisé en addictologie. Les directives nationales ont soutenu le développement de CSAPA généralistes et les stratégies thérapeutiques ne sont plus uniquement déterminées par le type de produit consommé, mais par l’usage que les patients en font c’est à dire leur mode de fonctionnement avec le produit (comportement, émotions, relations…).
D’ailleurs en addictologie, la poly-addiction est aujourd’hui la règle : les patients consomment plusieurs produits ou pratiquent différents comportements addictifs de façon simultanée ou au fil du temps. Auparavant, lorsque les patients venaient pour un problème d’opiacés dans un centre spécialisé, le traitement était centré sur l’arrêt du produit et un traitement de substitution était initié. Si le patient transférait vers l’alcool ou d’autres produits et/ou comportements, il était orienté vers les spécialistes du domaine. Aujourd’hui, les stratégies thérapeutiques sont globales, intégratives et personnalisées. Les addictologues savent que les différentes conduites addictives sont l’expression d’une même pathologie. Ils ne visent pas seulement l’arrêt d’un produit ou d’un comportement, mais aident le patient à comprendre à quoi leur sert le produit, pour leur permettre de réapprendre à vivre sans, dans un objectif d’amélioration globale de leur qualité de vie.
D’autre part, on sait aujourd’hui qu’un patient ne se dirige jamais vers un produit ou un comportement par hasard et si on ne comprend pas comment il l’utilise, c’est-à-dire quelles sont ses motivations à consommer ou à pratiquer un comportement addictif, il est très difficile de l’aider. Tout le monde met en place des stratégies d’autorégulation avec certains produits d’appétence : on va manger du chocolat quand on est un peu fatigué ou car c’est notre petit plaisir ou notre pause dans la journée, on va faire un peu plus de sport parce que l’on se sent plus stressé, on va boire un verre de vin à la fin de la journée ou de la semaine pour se détendre et « souffler » etc… L’addiction commence par être une stratégie d’autorégulation en réponse à différentes contraintes, puis au fur et à mesure cette stratégie va s’automatiser et l’usager va en perdre progressivement le contrôle sous l’influence de différents facteurs (personnels, environnementaux, accessibilité des produits, …).
S’intéresser uniquement aux produits, et non à l’usager et à son mode de fonctionnement, ne permet pas de mettre en place une démarche thérapeutique efficace à long terme. Par exemple certains patients vont utiliser la cocaïne pour s’apaiser et d’autres pour se stimuler. Certains prennent de l’alcool pour se donner du courage le matin avant de partir au travail, d’autres en prendront le soir pour gérer les tensions ou conflits familiaux ou au contraire la solitude. Même si certains aspects sont communs, les stratégies thérapeutiques à proposer ne seront pas les mêmes. Il est primordial d’analyser de façon personnalisée la dynamique fonctionnelle du patient, en interaction avec son environnement. C’est la raison pour laquelle nous travaillons exclusivement en ambulatoire et nous considérons tous les types d’addiction avec et sans produit. Il est plus facile d’arrêter les produits lorsque l’on se retrouve dans un environnement protégé, sécurisé avec une équipe qui gère les symptômes de manque physique. Tous les patients qui ont réalisé plusieurs sevrages institutionnels vous diront que la difficulté n’est pas d’arrêter les produits, mais dès la sortie ou quelques semaines après, de ne pas les reprendre…
Les prises en charge en ambulatoire durent plus ou moins longtemps que des prises en charge en hospitalisation ?
La question est : veut-on traiter la dépendance ou l’addiction ? Lorsque l’on hospitalise un patient, on traite la dépendance physique au produit. C’est rapide et assez simple. Alors que traiter l’addiction, c’est-à-dire la dépendance psychique, c’est beaucoup plus compliqué et long. Les patients qui ressortent d’hospitalisation ne sont plus dépendants physiquement. Par contre, ils ne savent toujours pas fonctionner sans le produit ou le comportement. Si parallèlement à la baisse des produits ou comportements addictifs, on ne travaille pas une montée en compétence sur les stratégies d’adaptation qui permettent au patient de ne plus avoir recours au produit, le patient va revenir à ses stratégies initiales, celles qu’il a apprises souvent assez tôt et qui ont été ensuite répétées pendant un certain temps. L’addiction est un comportement appris sous l’influence de différents conditionnements, qui s’est ensuite totalement automatisé, et où un produit ou un comportement est utilisé pour s’adapter à des contraintes individuelles et/ou environnementales.
Cette démarche thérapeutique ambulatoire nous oblige à nous centrer sur les objectifs du patient. Le rendre acteur de son parcours thérapeutique est incontournable dans cette situation où il a perdu le contrôle. Même si notre formation professionnelle nous pousse à considérer que la meilleure solution serait de tout arrêter rapidement, pour des raisons parfois vitales, nous posons systématiquement la question au patient : quel serait pour vous un objectif acceptable et réalisable ? Pour vous donner une idée, nous avions une patiente qui prenait 120 comprimés de Xanax par jour. Elle disait être dans l’incapacité de diminuer ne serait-ce que d’un comprimé par jour sa consommation. Elle a donc choisi de baisser d’un demi comprimé, (de 120 à 119,5). Même si pour un professionnel, la quantité, et donc le risque, est quasiment le même, pour elle c’était déjà un grand pas. Cela lui a permis de commencer à participer activement à son rétablissement. Les diminutions se sont faites à son rythme et nous avons pu commencer à travailler progressivement avec elle les outils de régulation émotionnelle et relationnelle. Donc pour vous répondre, une prise en charge en ambulatoire est forcément plus longue parce qu’il faut du temps pour redévelopper les ressources qui permettent au patient de fonctionner sans qu’il ait besoin du produit.
Cela ne veut pas dire que nous n’avons pas recours à des hospitalisations. Certains patients ont besoin de bénéficier d’un temps d’hospitalisation, c’est un outil thérapeutique parmi d’autres qu’il faut pouvoir proposer. L’objectif n’est d’ailleurs pas forcément le sevrage, il est parfois nécessaire de pouvoir protéger un patient de lui-même ou des autres, ou d’aménager un temps de pause. Il est parfois aussi nécessaire de permettre au patient de se rendre compte que le problème ne sera pas réglé en supprimant le produit, mais bien en lui permettant d’apprendre à s’en passer et en l’aidant à se mobiliser différemment. Donc finalement, pour nous, toutes les stratégies thérapeutiques sont des expériences qui peuvent être utiles lorsqu’on les met à profit pour faire évoluer le patient.
Comment déterminer la limite entre l’usage non problématique d’une substance et le trouble de l’usage, c’est-à-dire l’addiction ?
Il y a effectivement un continuum entre l’usage non problématique et le trouble de l’usage. Nous avons tous des comportements et des produits d’appétence qui nous aident à fonctionner dans notre quotidien. Qu’est-ce qui peut nous faire basculer ? La pathologie addictive se met en place lorsque le produit est consommé dans un contexte où les contraintes environnementales et individuelles augmentent, et que les individus cherchent des stratégies d’adaptation pour supporter certaines situations. La conduite addictive va se répéter et devenir progressivement un automatisme dont l’usager va perdre le contrôle. Il va alors poursuivre ses consommations malgré les conséquences. La conduite addictive s’accompagne alors d’une altération de son fonctionnement global et entraîne une souffrance significative. Il n’y a pas d’addiction sans souffrance.
Sur le plan clinique, le DSM5 caractérise la pathologie addictive, c’est-à-dire le trouble de l’usage, selon 11 critères comportementaux : de 2 à 3, le trouble de l’usage est léger, de 4 à 5 il est modéré, à partir de 6, il est sévère.
Mais plus simplement, la pathologie addictive peut se résumer en 4 C :
- la perte de Contrôle,
- la consommation Compulsive (pour éviter un malaise, une tension émotionnelle)
- la poursuite malgré les Conséquences
- le Craving qui est le critère qui signe la problématique addictive, c’est « l’obsession psychique ». Penser à un produit ou un comportement de façon envahissante est d’ailleurs un facteur prédictif de rechute. Typiquement la pensée prédit le comportement c’est à dire le passage à l’acte.

Lorsqu’il existe un trouble de l’usage, cela signifie que le sujet a perdu le contrôle vis-à-vis de ses consommations, et qu’il continue malgré les conséquences. Au niveau neurobiologique, on sait qu’il y a une déconnexion entre les systèmes de régulation émotionnelle et le système préfrontal de contrôle, avec la mise en place de routines comportementales très fortes. Les patients sont en pilotage automatique. Ils ne savent plus pourquoi ils consomment, ils ne sont plus en mesure de percevoir leurs difficultés et sont souvent déconnectés de leurs émotions. C’est souvent dans cette situation que les patients sont capables de nous dire que tout va bien alors que qu’ils ont perdu leur travail, leur permis de conduire, leur famille, voire qu’ils vivent dans la rue, etc… Pourtant ils continuent à consommer car l’addiction est devenue une stratégie de survie, après avoir été une stratégie d’adaptation aux difficultés individuelles et/ou environnementales. Il s’installe alors un sentiment d’impuissance, de honte et de culpabilité chez les patients qui n’arrivent plus à sortir de leur fonctionnement addictif qui s’est totalement automatisé et sur lequel ils n’arrivent plus à agir. Les soignants doivent alors avoir une lecture particulière de la pathologie, et initier un travail de renforcement de la confiance et de l’estime de soi pour permettre aux patients de retrouver un certain pouvoir d’action sur leur comportement et leur fonctionnement. On parle beaucoup d’empowerment en réhabilitation psychosociale pour les pathologies psychiatriques. En addictologie, cette notion est centrale pour orienter le parcours de soins.
Mais bien en amont de cette perte de contrôle, la prévention est majeure car l’augmentation progressive des consommations est un facteur de risque de développement d’une addiction. La prévention passe d’abord par une meilleure connaissance des seuils à risque, afin que tous les usagers apprennent à se protéger vis-à-vis des conséquences et puissent s’autodéterminer, avant qu’il ne soit trop tard. Pour l’alcool qui est le 2ème produit le plus consommé en France quotidiennement, les seuils de consommation à risque sont bien connus : « Pas plus de 10 verres par semaine c’est à dire pas plus de deux verres par jour et pas tous les jours » est un des éléments de psychoéducation indispensable à transmettre aux usagers et à nos patients. Et savoir qu’au-delà, la courbe de risque médico-psycho-social est malheureusement exponentielle.
Quand avez-vous commencé à faire le lien entre addictologie et TDAH ?
Nous avons commencé à réaliser nos premiers diagnostics structurés il y a une dizaine d’années. Notre premier patient adulte avait un long passé d’hospitalisations en psychiatrie : à l’époque il avait été diagnostiqué comme ayant un trouble bipolaire « résistant ». A son arrivée dans notre service, nous avions été étonnés par son usage des produits et médicaments : il prenait la cocaïne pour s’apaiser le soir et la codéine pour se stimuler le matin. Finalement différents éléments nous ont amenés à réaliser un bilan plus spécifique : difficultés à tenir en place durant les entretiens, long passé de régulation émotionnel par le sport à haut niveau, forte impulsivité, nombreux accidents avec conséquences ostéoarticulaires, démarrage des prises de médicaments et produits illicites suite à un accident sportif dans sa jeunesse qui l’avait contraint à l’arrêt de son activité physique… Nous avions reçu sa famille à l’époque. C’est à cette occasion que sa femme a pu nous décrire des comportements assez typiques du fonctionnement hyperactif avec déficit de l’attention, mais considérés comme habituels car totalement intégrés à la vie quotidienne familiale : il ne mangeait jamais à table, se levait en permanence, il ne pouvait pas rester au téléphone plus de cinq minutes même avec sa femme, parlait fort, était dispersé, présentait un parcours professionnel très chaotique… Ce patient était considéré comme résistant aux thymorégulateurs et peu sensibles aux neuroleptiques sédatifs malgré des dosages assez élevés. Nous avons fait passer la DIVA qui est revenue extrêmement positive et nous avons débuté la Ritaline LP parallèlement à l’arrêt des thymorégulateurs et neuroleptiques sédatifs. La transformation a été spectaculaire.
Cette première expérience a ouvert la voie. Aujourd’hui, le dépistage est étendu aux patients dont l’hyperactivité n’est pas au premier plan, voire absente, mais dont le déficit attentionnel entraine des conséquences majeures sur le fonctionnement global. Récemment nous avons identifié des patients TDA/H qui se présentaient avec une hypersomnie étiquetée « idiopathique » par les spécialistes du sommeil, mais dont le fonctionnement durant les heures de veille était typique des patients ayant un déficit attentionnel, associé ou non à une hyperactivité. Certains de ces patients étaient insérés, avec un haut niveau d’étude, mais nous expliquaient revenir épuisés de leur journée et s’effondrer de sommeil en début de soirée. Les liens entre sommeil et TDA/H sont complexes, mais constants, et nécessitent une analyse dimensionnelle personnalisée et évolutive. Le sommeil comme les dimensions fondamentales de fonctionnement de nos patients sont d’ailleurs à analyser et stabiliser en priorité. Si les rythmes de vie ou certaines dimensions majeures comme l’anxiété, le sommeil ou les douleurs, ne sont pas stabilisés, le traitement par Ritaline ne permettra pas au patient de se rétablir. Notre expérience clinique nous a montré à quel point il est majeur de respecter un certain timing dans le parcours de soins des patients, au risque de conclure à l’inefficacité d’un traitement simplement parce qu’il est proposé à un moment inopportun.
Cette lecture dimensionnelle et surtout fonctionnelle en addictologie nous permet aujourd’hui de dépister et caractériser le TDA/H chez des patients qui arrivent dans le service pour des pathologies variées. Par exemple une patiente dont le diagnostic de fibromyalgie avait été posé à l’âge de 12 ans. Elle nous expliquait s’être contrainte dès son plus jeune âge à rester immobile par différentes stratégies notamment de contractions musculaires, pour ne pas éveiller le mécontentement et la colère de ses parents qui pouvaient être extrêmement maltraitants. Malheureusement sa symptomatologie hyperalgique a donné lieu à des prescriptions d’opioïdes vis-à-vis desquels elle a développé des conduites addictives, raison pour laquelle elle est arrivée dans notre service 15 ans après les premières prescriptions. Ce qui a attiré notre attention, c’est qu’elle a fait de brillantes études en nous expliquant ne jamais avoir pu ouvrir un livre, se décrivant comme « incapable » de lire une page et encore moins d’en retenir le contenu. Encore une fois, la DIVA est revenue extrêmement positive. Son parcours de soins pluridisciplinaires lui a ensuite permis de restaurer ses rythmes de vie, de se réinvestir dans des activités physiques, de travailler sur son passé psychotraumatique, et redévelopper sa confiance en elle ainsi que des stratégies d’affirmation de soi et de communication. Ce n’est qu’en dernier lieu que la Ritaline LP a été prescrite et lui a permis d’optimiser ses ressources et développer un projet professionnel qui lui tenait particulièrement à cœur, et tout cela sans douleurs.
Observez-vous d’autres troubles du neurodéveloppement parmi vos patients ?
Actuellement, nous avons identifié quasiment 30% de TDA/H dans notre file active. Et aujourd’hui, nous identifions de plus en plus de patients présentant des troubles du spectre autistique. C’est un diagnostic qui nécessite de l’expérience et nous souhaitons nous former pour pouvoir mieux comprendre le fonctionnement de ces patients, leurs difficultés et leurs besoins. Comme toujours, « on trouve ce que l’on cherche », et plus nous serons formés et plus nous pourrons les identifier et surtout les aider dans leur parcours de soins. Car les dimensions fonctionnelles à travailler peuvent être les mêmes entre deux patients, mais nécessiter des outils thérapeutiques différents : l’anxiété chez un patient « neurotypique » ne survient pas pour les mêmes raisons que pour un patient ayant un TDA/H, un TSA ou pour un patient à haut potentiel intellectuel. Et une stratégie thérapeutique n’est pertinente à long terme que lorsqu’elle est fonctionnelle. Sur ce point, nous nous sommes beaucoup inspirés des parcours thérapeutiques développés en réhabilitation psychosociale par le Dr Giraud Baro et le Dr Julien Dubreucq : le patient est le principal acteur de son parcours de soins, il oriente les objectifs thérapeutiques en fonction de ses besoins, nous guide vers les ressources sur lesquelles s’appuyer pour l’aider à évoluer et les dimensions fonctionnelles à travailler pour restaurer son autonomie et sa qualité de vie.
RESSOURCES:
- Service d’addictologie du CHU Grenoble
- Le prix Gallien décerné au CSAPA du CHU de Grenoble
- Présentation du Dr Kammerer sur les liens entre TDAH et parties addictives – Congrès ATHS 19 octobre 2017
- Article Le Monde 2022 – TDAH et addiction: jusqu’à un tiers des patients concernés.
- Vidéo sur TDAH et addiction du Dr Emmanuelle Peyret pour la chaîne YouTube Hyper Supers TDAH France
- Compte twitter du Professeur Benjamin Rolland, addictologue et spécialiste du TDAH

Sondage sur les préférences des personnes neuroatypiques concernant les espaces publics
Tout le monde devrait pouvoir profiter des espaces publics, mais ceux-ci ne sont pas toujours adaptés aux besoins des personnes neuroatypiques. Nous menons une étude préliminaire avec un groupe de travail du pôle HU-ADIS au Centre Hospitalier Le Vinatier et des personnes concernées, pour mieux comprendre les freins qui empêchent les individus de profiter pleinement des espaces publics.
Si vous êtes porteurs d’un TSA, TDAH, troubles DYS, … aidez-vous à améliorer votre accueil dans l’espace urbain !

Newsletter

Webinaire #4 : Le TDAH à travers les âges
Nous avons le plaisir d’accueillir Lucile Hertzog, diagnostiquée tardivement avec un TDAH (le Trouble Déficit de l’Attention avec ou sans Hyperactivité) et autrice du site TDAH âge adulte, et d’Elodie Zante, cheffe de clinique au CH Le Vinatier travaillant dans le champ des troubles du neuro-développement, pour un webinaire spécial marquant la journée nationale de sensibilisation au TDAH le 12 juin prochain.
Dans ce webinaire, elles discuteront de l’évolution du TDAH à différents stades de la vie et des implications que cela a sur l’identité d’une personne, le diagnostic et le suivi. Elles croiseront leurs perspectives en tant que personne concernée et professionnelle de santé pour partager leurs réflexions principalement sur les aspects suivants :
1. Les symptômes de la triade inattention, impulsivité et hyperactivité aux différents âges
2. Les facteurs environnementaux qui influencent le TDAH au cours de la vie
3. Les troubles associés et leurs influences sur le TDAH
Les intervenantes
- Lucile Hertzog, UX Designer, diagnostiquée TDAH à l’âge adulte, autrice du site TDAH âge adulte.
- Dr Elodie Zante, cheffe de clinique sur le pôle hospitalo-universitaire ADIS (Autisme et Déficiences IntellectuelleS) au Centre hospitalier Le Vinatier

Informations pratiques
- Date : Vendredi 10 juin de 12h30 à 13h30
- Inscriptions obligatoires sur Zoom : cliquez ici !
Replay disponible !
Newsletter

Quoi de neuf chez SIBIUS?
Créée à Lyon en 2019 à la suite d’un transfert de technologie d’une invention brevetée du CNRS opéré par PULSALYS, la startup SIBIUS développe une plate-forme basée sur l’intelligence artificielle destinée à améliorer la détection et le suivi des troubles cognitifs. Utilisant le support d’une simple tablette, la solution de SIBIUS mesure l’attention visuelle grâce à l’exploration tactile d’images.

Premiers résultats concluants pour Digitrack
En effet, grâce à un partenariat avec la métropole de Lyon via les PMI, 115 enfants en école maternelle, âgés de 3 et 4 en majorité, ont été testés de façon systématique et les résultats sont très concluants. Parmi eux, vingt-trois enfants présentaient un profil atypique. Dix d’entre eux étaient suivis pour des troubles déjà identifiés, marquant ainsi la robustesse du test DIGITRACK. Les treize autres enfants, sans symptôme particulier, présentaient des profils potentiellement à risque de trouble du spectre de l’autisme, trouble de l’attention, ou encore déficience intellectuelle. Grâce à cela, les médecins de la PMI ont pu communiquer avec les familles pour mettre en place un suivi adéquat. Il est aussi envisagé de développer une détection systématique à un autre moment charnière : l’entrée au CP. Une discussion avec le Ville de Lyon va s’ouvrir à ce sujet.
Dépister en priorité les enfants nés prématurés…
Grâce au soutien financier de la Région Auvergne Rhône-Alpes, SIBIUS a lancé une expérimentation auprès de plusieurs services de néonatalogie (Lyon, Saint-Etienne, Grenoble, Clermont-Ferrand) afin de tester systématiquement les enfants nés prématurément. Cette population est en effet 70% plus susceptible de développer des troubles du neurodéveloppement. Un dépistage précoce permet ainsi un suivi au plus près des besoins de chaque enfant. L’expérimentation devrait commencer dès la rentrée de septembre. Les enfants concernés ayant des consultations régulières jusqu’à l’âge de 7 ans, le dépistage DIGITRACK sera intégré au cours de ce suivi.
… et les personnes vieillissantes
La collecte de données a démarré auprès de cette population pour pouvoir détecter des troubles de type Alzheimer et démence au plus tôt. Ce travail en phase de R&D a un objectif ambitieux, mieux comprendre et modéliser l’évolution des fonctions cognitives à travers les âges, permettant ainsi d’élaborer des trajectoires cognitives et d’identifier les variables qui les influencent.
Commercialisation d’un premier produit d’ici la fin de l’année
Une levée de fonds est en cours dans l’objectif de commercialiser une solution digitale pour aider les médecins de ville à la détection précoce de troubles du neurodéveloppement auprès de leur jeune patientèle. Il devrait être disponible prochainement sur différents réseaux de distribution. Affaire à suivre…
Ressources:
- Communiqué de presse SIBIUS – 2 avril 2022
- Site internet SIBIUS
Newsletter

Matinée scientifique :
Technologies et apprentissage dans les troubles du neuro-développement
Nous avons le plaisir de vous inviter à notre prochain événement, une matinée d’échanges scientifiques autour du thème des technologies favorisant l’apprentissage des personnes avec troubles du neuro-développement.
Cette manifestation sera animé par Damien Sanlaville, Professeur des Universités, Praticien Hospitalier et Chef du Service de Génétique aux HCL – Hospices Civils de Lyon.
Programme
8h55 – 9h00 : Introduction par Damien Sanlaville
9h00 – 10h30 : Symposium David Cohen : « Mieux lire et écrire grâce aux nouvelles technologies dans les TND »
- Comment penser un robot assistant scolaire : David Cohen, Salvatore Anzalone
- MILA-Learn, un jeu sérieux pour la lecture : Charline Grossard, François Vonthron
- Dynamilis, une application pour l’analyse et l’apprentissage de l’écriture manuscrite : Thibault Asselborn
10h30 – 12h00 : Symposium Mohamed Chetouani et Charline Grossard : « Quelles caractéristiques des nouvelles technologies favorisent l’apprentissage des personnes avec TND »
- L’échelle DICTAS : Charline Grossard
- Emoface, jeu pour l’apprentissage socio-émotionnel: étude d’usage: Charline Grossard, Adela Barbulescu
- Utilisation d’un système tutoriel intelligent pour l’apprentissage des mathématiques : une étude pilote en classe Ulis-collège : Cécile Mazon
12h00 – 12h10 : Conclusion et remerciements par Angela Sirigu et Caroline Demily
Replay
Newsletter

Webinaire iMIND #3
Troubles du comportement alimentaire (TCA) et troubles du spectre de l’autisme (TSA): vers une vision intégrative ?

Au sein du CHU de Rouen et de l’hôpital Croix-Rouge de Bois-Guillaume, le service de nutrition a développé une expertise en détection de troubles du spectre de l’autisme (TSA) sur les dernières années car cette patientèle est très représentée : on parle d’une moyenne de 2 à 4 patients sur les 22 lits que compte le service, ce qui est largement plus important que les chiffres de prévalence connus actuellement dans la population générale.
Tout est parti du constat qu’une certaine proportion des patients pris en charge dans le service du Pr Déchelotte présentaient un profil de troubles du comportement alimentaire qui différait des schémas habituels. Les prises en charge proposées n’étaient donc pas pleinement satisfaisantes et impliquaient des hospitalisations répétées qui s’étalait dans le temps, atteignant parfois plusieurs années de suivi intermittent pas le service sans trouver de solution pérenne. Depuis que le service traite ces cas atypiques par le biais d’une approche adaptée aux personnes TSA, la prise en charge est plus rapide et efficace.
Les intervenants
Pour ce webinaire, nous aurons le plaisir de donner la parole à deux intervenants :
- Pr Pierre Déchelotte, chef du service de nutrition du CHU de Rouen et directeur du laboratoire Inserm 1073 « Nutrition, inflammation et dysfonctionnement de l’axe intestin-cerveau ». Il présentera un rapide état des lieux des troubles du comportement alimentaire ainsi que des hypothèses permettant d’expliquer les similitudes entre les TCA et les TSA.
- Dr Amandine Turcq, psychiatre et pédopsychiatre au sein de l’hôpital Croix-Rouge de Bois-Guillaume, spécialisée dans les troubles du comportement alimentaire (anorexie mentale, boulimie et obésité) de l’adolescent à l’âge adulte et formée au diagnostic ainsi qu’à la prise en charge de l’autisme sans déficience chez l’adolescent et l’adulte souffrant de troubles alimentaires. Elle présentera ses techniques de repérage et d’identification et quelques pistes d’actions.
Le replay
Webinaire iMIND

A lire également
Dénutrition : trouble du comportement alimentaire ou autisme ?
Au sein du CHU de Rouen, le service de nutrition a développé une expertise en détection de troubles du spectre de l’autisme…
En savoir plusNewsletter

Journée mondiale de sensibilisation à l'autisme
Le 2 avril est la journée mondiale de sensibilisation à l’autisme. C’est donc l’occasion d’en apprendre plus sur l’autisme, de partager la vision des personnes autistes pour essayer de changer le regard de la société et promouvoir la neurodiversité.

Ensemble par le sport
Au côté de Sésame Autisme et de toute une ribambelle de partenaires qui oeuvre à l’inclusion, nous vous attendons nombreux à l’Hôtel de Région et sur l’esplanade François Mitterand pour des activités variées. Au programme des animations musicales et sportives mais aussi des mini-conférences sur le thème de l’inclusion.
Vincent Williard, éducateur sportif sur le pôle HU-ADIS du Centre Hospitalier le Vinatier fera à cette occasion une mini-conférence pour parler de l’inclusion par le sport et de la façon dont il prend en charge les patients du pôle en les emmenant dans la cité pour pratiquer des sports tels que la piscine, la voile ou encore l’escalade et comment il les fait « travailler » tout en gardant la notion de plaisir en ligne de mire.
Intervention prévue à 16h à l’Hôtel de Région
La perception du monde qui nous entoure par le prisme de l’autisme
Cette année, nous inaugurons un nouveau partenariat avec le Musée de l’illusion qui s’est installé récemment à Lyon. Le fonctionnement cognitif neurotypique se prête aisément aux illusions d’optique. Qu’en est-il des personnes autistes? Répondent-elles de la même manière aux illusions? Certaines études semblent indiquer qu’elles se font moins « berner »… Vous pouvez aller vérifier par vos propres yeux dès vendredi 1er avril contempler les illusions et lire les ressentis de personnes autistes vis-à-vis de certaines d’entre elles (affiche avec un coeur bleu), tout cela agrémenté d’un éclairage neuroscientifique.
Exposition au Musée de l’illusion dès vendredi 1er avril, n’attendez pas, ça ne durera que quelques jours!
Newsletter
Le pôle HU-ADIS du Centre Hospitalier Le Vinatier recrute !
Recherche d’un médecin généraliste au pôle HU-ADIS
- Exercice varié et pluridisciplinaire dans le champ de l’autisme et des troubles du neuro-développement
- Formations possibles
- Interventions en équipes mobiles et en consultation
- Développement de l’éducation thérapeutique en santé
- Équipe très dynamique et pluridisciplinaire !
Le pôle HU-ADIS (Autisme et Déficiences IntellectuelleS) est le seul pôle Hospitalo-Universitaire en France dédié à la prise en charge des Troubles du neurodéveloppement chez l’adulte. Le pôle HU-ADIS s’engage dans la mise en œuvre de thérapies modernes, personnalisées et validées scientifiquement. Il propose un parcours de soins et un accompagnement qui s’inscrivent dans la perspective de permettre l’accomplissement du projet de vie des usagers.
Pour en savoir plus sur le pôle HU-ADIS vous pouvez consulter cette page, ou encore mieux, regardez cette vidéo ci-dessus !
candidater
Merci d’adresser votre CV et lettre de motivation à la Direction des Affaires Médicales : nicolas.wittmann@ch-le-vinatier.fr & coralie.perrot@ch-le-vinatier.fr et à Caroline Demily, Cheffe du Pôle (caroline.demily@ch-le-vinatier.fr).
Newsletter

À la découverte des cinq centres d'excellence
Venez découvrir les cinq centres d’excellence au travers de courtes vidéos présentant des projets impactants pour les personnes concernées!
Dans le cadre de la stratégie nationale 2018-2022, le Secrétariat d’état chargé des personnes handicapées lançait un appel à projets visant à identifier des centres permettant de créer un réseau de recherche d’excellence sur l’autisme et les troubles du neuro-développement.
Cet appel à projets a permis l’identification des centres d’excellence CeAND (Montpellier), Exac-T (Tours) et INOVAND (Paris) en 2019, suivis des pôles iMIND (Lyon) et STRAS&ND (Strasbourg) à l’issue d’une seconde phase de labellisation lancée en 2020.
La création de ces centres d’excellence répond à plusieurs objectifs : établir un continuum entre l’expertise diagnostique et thérapeutique, la recherche clinique et fondamentale ainsi que la formation universitaire.
Zoom sur des projets de recherche
Nous vous proposons de découvrir ces 5 centres d’excellence au cours de la semaine du 04 au 08 avril 2022. Chaque centre diffusera, au travers de vidéos, des projets de recherche translationnelle au bénéfice des personnes concernées.
Pour cela les centres d’excellence vous donnent RDV chaque jour à 12h00 sur leurs réseaux sociaux et sites internet afin de découvrir leurs travaux.
CeAND – Lundi 4/04
Le CeAND présente ENVIRODISORDERS, un projet multidisciplinaire proposant une approche à la fois clinique et expérimentale pour comprendre le rôle de la génétique et des contaminants environnementaux, tels que le glyphosate, dans le développement des Troubles du Spectre Autistique (TSA).
iMIND – Mardi 5/04
Un projet co-porté par le Centre hospitalier le Vinatier, l’institut Marc Jeannerod et le centre iMIND est en cours pour déterminer, selon des critères neuroscientifiques, les leviers de bien-être de personnes autistes dans des espaces architecturaux.
Stras&ND – Mercredi 6/04
InovAND – Jeudi 7/04
Exac.T – Vendredi 8/04
Le Centre d’Excellence sur l’Autisme et les Troubles du Neurodéveloppement Exac·t présente l’étude SEVIRE (Sensory Virtual Reality, CHRU de Tours), projet utilisant la réalité immersive pour entrainer les capacités de traitement multisensoriel d’enfants avec un Trouble du Spectre de l’Autisme.
Newsletter

09/03/22, par Jennifer Beneyton
Comment le Méthylphénidate a changé ma vie
Après des années d’errance à ne pas comprendre l’origine de ses nombreuses difficultés et une vie en pointillé, Lucile, accompagnée de son neurologue, met le doigt sur son trouble de déficit de l’attention (TDAH). S’en suit une révolution sans précédent grâce à la prise d’un traitement médicamenteux qui lui permet aujourd’hui d’apprécier sa vie à tous les niveaux.

Pouvez-vous nous parler de votre parcours ?
Lucile Hertzog: J’ai eu un parcours scolaire assez hétérogène avec des échecs, mais aussi de grandes réussites. De manière générale, quand il y a du sens et de la motivation, je peux déplacer des montagnes. Enfin, j’ai fini mes études par deux années de master en architecture de l’information pour me préparer à une carrière dans l’UX design. Mon entrée dans la vie active a été très compliquée. J’avais des problèmes d’intégration et beaucoup de mal à effectuer le travail demandé du fait de mon manque de motivation ce qui me plongeait dans des épisodes de dépression fréquents. Pour remédier à cela je suis allée consulter une psychologue. Elle m’a fait faire un bilan pré-diagnostic et m’a ensuite orientée vers le TS2A qui a confirmé le diagnostic de TSA en quelques mois.
Comme la question de l’insertion professionnelle était centrale pour moi, j’ai intégré des ateliers d’accompagnement professionnel qui m’ont aidé dans une certaine mesure, mais mon bilan neuropsychologique avait révélé un possible TDAH et j’ai souhaité explorer cette piste. C’est finalement ma rencontre avec un neurologue spécialisé dans le TDAH qui m’a réellement permis d’avancer. Le diagnostic TDAH a été posé rapidement.
Qu’est-ce que le diagnostic a changé dans votre vie ?
LH: Le diagnostic m’a permis d’avoir un traitement médicamenteux, ce qui fut une véritable révolution pour moi. Je peux travailler dans de bonnes conditions, on m’a confié d’autres missions qui nécessitent un effort cognitif dont je suis aujourd’hui capable. Je travaille le matin. Avant, je passais mes après-midis à dormir tellement j’étais vidée. Aujourd’hui, j’ai développé mon activité d’auto-entrepreneuse : je fais des sites internet dans le domaine de la santé et de la culture. Je peux désormais engager des projets, alors que pendant très longtemps, je restais prostrée, comme paralysée. Je suis les conversations beaucoup plus aisément, je n’ai plus de problème de mémoire immédiate, j’avais tendance à rentrer dans les murs et les portes et à faire tomber des objets, ce n’est plus du tout le cas ! Les relations sociales restent toujours un peu compliquées mais cela s’améliore. J’étais très envahie par les bruits, je ne sortais jamais sans mon casque anti-bruit, maintenant, c’est davantage un accessoire de confort que j’utilise de temps à autre. J’ai aussi réalisé que mes troubles de l’apprentissage étaient liés à mon TDAH, je pensais être dyscalculique mais mon traitement me permet de faire du calcul mental. Cela a dépassé mes attentes.
Est-ce contraignant de devoir prendre ce traitement ?
LH: Évidemment, ce n’est pas anodin de prendre un traitement tous les jours, mais ma vie est tellement plus épanouissante et agréable, pour moi comme pour mon entourage, que je ne le vis pas du tout comme une contrainte. Je prends mon traitement une fois le matin et puis je n’y pense plus. Je suis encore en phase d’apprivoisement de la gestion de cette molécule de Méthylphénidate. J’observe beaucoup de variations de ces effets en fonction de mon planning, je gère au jour le jour. Il faut être bien accompagné par son médecin. On commence par de petites doses et on voit ce qu’il se passe jusqu’à obtenir le grammage optimal. Il faut aussi respecter une certaine chronologie dans les traitements, par exemple, il est primordial de traiter les troubles anxieux et dépressifs avant d’introduire le Méthylphénidate sous peine d’accroître les autres troubles.
Même si ce traitement doit être proposé en première intention chez l’adulte, vous avez observé des résistances…
Oui, malheureusement, il subsiste encore une grande méconnaissance du TDAH chez l’adulte ce qui occasionne parfois des moments assez humiliants dans les pharmacies, notamment. « Vous êtes sûre que vous prenez ça ? Pourtant vous êtes adulte ! ». J’ai eu parfois à faire à des personnes qui me culpabilisaient, qui me questionnaient pendant de longues minutes, façon interrogatoire, qui mettaient un temps fou à me fournir mes médicaments, comme si je n’étais pas légitime, alors que je suis pourtant dans mon bon droit. Aujourd’hui, je ne fréquente que ma pharmacie qui me connaît bien et je n’ai plus aucun problème, mais je comprends que certaines personnes puissent être intimidées par tout ça. Face à ce manque de connaissance sur le TDAH adulte, j’ai eu envie d’organiser et de mettre à profit les connaissances que j’ai acquises tout au long de mon parcours et c’est ainsi que j’ai créé un site internet.
Votre site est d’ailleurs très informatif, clair et complet, bravo !
Il est en ligne depuis septembre 2021. J’ai beaucoup travaillé dessus pendant la crise du COVID car mon employeur m’avait mise en chômage partiel ce qui m’a laissé du temps. J’avais moi-même trouvé des bribes d’informations çà et là. Mon souhait était donc de rassembler les données, mais aussi de faire un effort de clarté pour que la lecture convienne aux personnes comme moi. Cela s’est révélé être un outil de psychoéducation très utile pour mon entourage et a servi de base aux discussions liées à mon TDAH, ce qui fait que ce n’est pas du tout un tabou dans ma famille, on en parle tout à fait librement. Il y a une partie informative et descriptive sur le TDAH, le traitement etc… mais j’ai aussi une rubrique actualité pour laquelle j’écris des articles de fond sur des sujets qui me tiennent à cœur comme par exemple récemment les personnes haut potentiel intellectuel (HPI) qui sont parfois assimilés à tort à certains troubles du neuro-développement (cf ressources). Chacun de mes articles est sourcé et relu par des professionnels du domaine.
Des projets à venir ?
J’espère continuer à alimenter ce site qui me tient à cœur. J’ai également plusieurs projets sur la thématique du TDAH, que je vous invite à découvrir prochainement sur mon site…
Quelques données récentes sur le diagnostic des adultes TDAH
Ressources :
- Site internet de Lucile Hertzog: vivre avec le TDAH à l’âge adulte
- Site de l’association Hyper Super TDAH France
- Vidéo sur le traitement médicamenteux sur la chaîne YouTube d’Hyper Super TDAH France
- Site internet de Julie Philippon, personne concernée: TDAH, les 20 signes qui ne trompent pas
- Repérer et accompagner le TDAH à l’âge adulte – Association Raptor Neuropsy
Newsletter

Laurie-Anne Sapey Triomphe récompensée pour ses travaux sur l'autisme
La Métropole de Lyon et la Ville de Lyon en partenariat avec l’Université de Lyon, ont décerné le Prix de la Jeune Recherche 2021. Trois chercheurs ont été récompensés dont Laurie-Anne Sapey Triomphe, ancienne doctorante du CRNL, qui travaille sur l’autisme.
Pouvez-vous vous présenter?
Je suis Laurie-Anne Sapey-Triomphe. Je suis actuellement chercheuse post-doctorante à KU Leuven en Belgique. J’ai commencé par étudier la biologie à l’ENS de Lyon où j’ai fait un master recherche et un master enseignement. J’ai ensuite continué avec un doctorat de neurosciences au CRNL sous la direction de Christina Schmitz et Jérémie Mattout. Mes travaux de thèse portaient sur la perception chez les adultes autistes. Puis, je suis partie en post-doc en Belgique au sein du laboratoire de Johan Wagemans qui a élaboré les théories sur lesquelles j’ai basé ma thèse : essayer de comprendre l’autisme par le prisme de la théorie du cerveau prédictif ou cerveau bayésien.
Vous avez reçu un prix de la Métropole de Lyon pour vos travaux sur l’autisme, pouvez-vous nous en dire plus ?
J’étudie la perception, surtout visuelle et tactile chez les adultes autistes. Selon la théorie du cerveau prédictif, pour nous aider à traiter la quantité de stimuli auxquels nous sommes confrontés chaque jour, notre cerveau se construit des représentations internes au fil du temps, qui l’aide à simplifier et à traiter les informations plus efficacement et rapidement. Les informations reçues par notre cerveau sont comparées à ces représentations ou a priori. Notre perception résulte donc du mélange entre l’information sensorielle réelle et nos a priori. Cette théorie s’est révélée particulièrement intéressante dans le cadre de l’autisme car elle permettait d’expliquer l’hétérogénéité des particularités autistiques. Au départ, on pensait que les personnes autistes ne pouvaient pas se construire d’a priori ce qui rendait leur environnement imprédictible et donc plus difficile à appréhender. En effet, pour évoluer dans un monde avec énormément d’information à traiter en même temps, il faut être capable de filtrer les informations non pertinentes, ce qui est très difficile si on n’a pas ces a priori pour nous aider. Les intérêts restreints et les comportements répétitifs étaient perçus comme un moyen de restaurer une certaine forme de prédictibilité.
Cette théorie a finalement dû être nuancée car certaines expériences relatées dans la littérature scientifique ont montré que les personnes autistes peuvent se former des a priori, mais qui sont parfois tellement précis qu’ils n’aideraient pas au processus de synthétisation de l’information. En effet, si on compare l’information nouvelle avec un a priori très précis, il risque d’y avoir peu de superposition et cela ne va pas aider à simplifier la compréhension.
Nous avons aussi pu observer des choses intéressantes sur la dynamique d’ajustement de ces a priori. Quand ces a priori sont construits dans un certain contexte, mais qu’au fur et à mesure, cette règle devient de moins en moins fiable, alors on va ajuster notre a priori pour être un peu plus flexible. Chez les personnes autistes, cette dynamique d’ajustement serait moins rapide. Si elles se sont construites un a priori très fort, alors ce serait plus difficile de le redéfinir ou de l’ajuster, ce qui expliquerait qu’elles ont plus de difficultés à tolérer les changements, les incertitudes.
Quels outils utilisez-vous pour mettre tout cela en évidence ?
On étudie les comportements de groupes de personnes autistes et de groupes de personnes qu’on appelle « contrôle ». Mais je suis aussi très intéressée de voir ce qui se passe au niveau cérébral et moléculaire pour avoir une sorte de continuum entre le comportement, le fonctionnement cérébral et les corrélats moléculaires.
On utilise par exemple la spectroscopie par résonnance magnétique pour mesurer la concentration de certains neurotransmetteurs. Nous avons donc mesuré les deux neurotransmetteurs principaux qui agissent dans le gyrus frontal inférieur droit qui est une région impliquée dans l’apprentissage des a priori. Il s’agit du glutamate, un neurotransmetteur excitateur qui facilite le passage de l’information, et du gaba, un neurotransmetteur inhibiteur qui, à l’inverse, réduit la quantité d’information transmise. On a observé que les ratios glutamate/gaba étaient corrélés à la capacité d’apprentissage des a priori, et que les personnes autistes avaient plus de glutamate dans cette région que les contrôles. Cela signifie qu’il y a plus d’information qui passe, mais potentiellement plus parasitée. Pour l’instant, cela reste juste des corrélations, mais ce sont des pistes pour essayer de mieux comprendre les bases moléculaires de l’autisme.
Vous êtes de retour à Lyon, des projets ?
Mon post-doc en Belgique se termine fin août, et j’ai quelques pistes auprès d’équipes lyonnaises pour la suite, mais nous sommes en attente de réponse des demandes de financement. L’année prochaine, je compte préparer les concours de chercheurs CNRS et Inserm et d’enseignant-chercheur. Mais d’ici là, j’ai quelques projets à finaliser à Leuven, notamment un projet pour comprendre comment faciliter l’apprentissage des enfants autistes. Nous sommes en train de tester dans quel contexte les jeunes enfants autistes vont plus facilement pouvoir se créer des a priori : serait-ce dans un environnement très variable avec tout l’éventail des possibles pour qu’ils se créent très tôt des a priori ou, au contraire, est-ce qu’il faut amener la variabilité petit à petit pour leur permettre d’ajuster à leur rythme… La question reste entière !
Newsletter

Webinaire iMIND #2
Dépendance aux écrans : intérêts restreints ou addiction ?
Notre 2ème webinaire a eu lieu le vendredi 4 mars à 12h30.
Beaucoup de parents se questionnent sur la bonne attitude à avoir vis-à-vis des écrans. Les salles d’attente des pédiatres regorgent de dépliants et d’affiches sur le sujet. On nous martèle en permanence à quel point les écrans sont nocifs et que « c’est surtout pas avant trois ans ».
Dans ce foisonnement d’informations plus ou moins avérées, il n’est pas toujours aisé de savoir à qui se fier. Nous vous proposons donc un webinaire qui aidera à démêler le vrai du faux, ou en tout cas, qui fera le point sur l’état actuel de la recherche sur cette question et vous proposera quelques recommandations.
Nous discuterons également de ce que signifie la dépendance aux écrans dans le contexte de l’autisme. Où se situe la limite entre l’utilisation excessive, l’intérêt spécifique et le fait de le considérer comme un outil utile qui se prête aux particularités de l’autisme.
Les intervenants
Pour ce webinaire, nous aurons le plaisir de donner la parole à deux intervenants :

- Pascal Bellanca-Penel, ex-enseignant, 50 ans, concerné par l’autisme, bénévole au CRR et au CRA et auteur du podcast TroubleS dans le Spectre. Pascal Bellanca-Penel ouvrira ce webinaire en parlant de sa pratique et de celle de membres de sa famille. Il expliquera ce que les écrans lui ont apporté et comment il les intègre à son quotidien.
- Pr Benjamin Rolland, du Service d’addictologie du Centre Hospitalier le Vinatier et des HCL. Benjamin Rolland apportera une approche complémentaire en exposant les réflexions actuelles qui ont cours au plan international, basées sur de l’épidémiologie, et qui s’opposent aux recommandations françaises de pédiatrie qui préconise le principe largement médiatisé du 3/6/9/12.
Replay disponible
Autres ressources
- Vidéo: Grandir avec les écrans
Newsletter
Étude PrémiCeS22
Appel à participation à l’étude des réponses comportementales associées au traitement de l’information faciale émotionnelle chez les enfants porteurs d’une délétion 22q11.2
Promoteur : CH Le Vinatier
Investigateur : Mme Marie-Noëlle BABINET
Contact : marie-noelle.babinet@ch-le-vinatier.fr

Objectifs de la recherche
Nous souhaitons mieux comprendre les réponses comportementales associées au traitement de l’information faciale émo-tionnelle chez les enfants porteurs d’une délétion 22q11.2.
Pour cela, nous allons essayer de :
(i) Mieux caractériser les compétences et les fragilités des enfants (4-13 ans) por-teurs d’une délétion 22 dans le domaine des aspects émotionnels de la cognition sociale.
(ii) Déterminer si ces difficultés sont sous-tendues par des processus attentionnels et/ou visuo-spatiaux.
(iii) Déterminer si les difficultés comporte-mentales rapportées par les familles de ces enfants sont sous-tendues par des difficul-tés spécifiques dans la reconnaissance des émotions faciales, le traitement de la direc-tion du regard d’autrui et par un traite-ment perceptif atypique des visages.
Contexte
La délétion 22q11.2 est l’un des syndromes de microdélétion les plus fréquents (1/2000-1/4000 naissances) et l’un des facteurs de risque génétique les plus robustes de la schi-zophrénie (1 à 2% de délétion 22q11.2 chez les personnes atteintes de schizophrénie).
Les enfants porteurs d’une délétion 22q11.2 présentent souvent des compétences sociales plus faibles que les jeunes au développement typique. Ces difficultés d’adaptation aux si-tuations sociales et aux relations interperson-nelles pourraient être sous-tendues par des altérations des processus cognitifs sociaux et pourraient également être liés à l’émergence de signes psychotiques.
Intérêt clinique de la recherche
La question d’une meilleure compréhen-sion des signes précurseurs à l’émergence de signes psychotiques est un enjeu ma-jeur dans la prise en charge de ces enfants et adolescents.
De plus, la question de l’origine des pro-cessus cognitifs sociaux reste à ce jour peu explorée.
Qui peut participer ?
- des enfants âgés de 4 à 13 ans porteurs de la délétion 22q11.2
- des enfants âgés de 4 à 13 ans qui n’ont pas de trouble du neurodéveloppement
Déroulé de la recherche
1. Evaluation pour connaitre le niveau global de l’enfant si cela n’a pas déjà été réalisé
2. Passation de trois tâches expérimentales évaluant les aspects émotionnels de la cognition sociale
3. Evaluation des processus cognitifs attentionnels et visuospatiaux
4. Passation de trois tâches com-portementales simples sur ordinateur
Une fois l’étude terminée, l’enfant et ses parents recevront un compte-rendu dé-taillé des différentes évaluations.
Infos pratiques
Lieu:
GénoPsy – Centre de Référence Maladies Rares à Expression Psychiatrique
Centre Hospitalier le Vinatier
95 Bd Pinel, 69500 BRON
Bâtiment 505, RDC
Pour participer ou poser vos questions, contactez :
Mme Marie-Noëlle BABINET
Newsletter

Etude ARITH22
Appel à participation à l’étude des compétences arithmétiques des enfants présentant une délétion 22q11.2 scolarisés en primaire
Promoteur : CH Le Vinatier
Investigateurs : Pr C. DEMILY & E. FAVRE
Contact : emilie.favre@ch-le-vinatier.fr, tel : 04 37 91 50 13

A quoi cela sert-il ?
La délétion 22q11.2 (del22q11.2) est un syndrome génétique rare qui se manifeste notamment par des difficultés scolaires en mathématiques.
L’étude ARITH22 a pour objectif de mieux comprendre les difficultés à compter et calculer et de proposer des techniques qui permettront de mieux aider les enfants porteurs de la del22q11.2. Elle contribuera également à améliorer les connaissances sur le développement des capacités arithmétiques entre 4 et 10 ans.
Qui peut participer ?
Les participants de l’étude sont :
- Des enfants âgés de 4 à 10 ans porteurs d’une del22q11.2
- Des enfants âges de 4 à 10 ans qui n’ont pas de trouble du neurodéveloppement
Il est indispensable que des enfants sans difficulté participent aussi à l’étude ARITH22 pour pouvoir comprendre précisément où se situent les difficultés des enfants porteurs de la del22q11.2.
La participation à l’étude ARITH22 est volontaire. L’enfant et ses parents ont le droit d’accepter ou de refuser, à tout moment, la participation à l’étude.
Comment l’étude se déroule-t-elle ?
L’étude est présentée en détail à l’enfant et à ses parents par les investigateurs.
Si l’enfant et ses parents donnent leur accord, 2 rendez-vous (durée : entre 30 min et 1h30 ; le délai maximum entre les visites est de 21 jours) sont programmés au CRMR GénoPsy, CH Vinatier, BRON.
Au cours de ces visites, l’enfant réalise des tests neuropsychologiques et des exercices d’arithmétiques ludiques sur ordinateur.
Enfin, un compte-rendu individuel des résultats est expliqué et remis aux parents et à l’enfant.
Y-a-t-il des risques ?
Non, il n’y a pas de risque sérieux prévisible. Les seules contraintes sont la réalisation des exercices papier-crayon et informatiques.
Si des difficultés cognitives ou mathématiques sont repérées, une consultation médicale est réalisé (hors protocole) pour réaliser les éventuels examens complémentaires et s’assurer de la mise en place d’une prise en charge adéquate.
Indemnisation
Tous les enfants qui participent reçoivent une carte cadeau de 15 euros dans une enseigne de livres et jeux éducatifs.
Les frais de déplacement sont également pris en charge.
Infos pratiques
Pour participer ou poser vos questions, contactez :
Mme Emilie FAVRE,
emilie.favre@ch-le-vinatier.fr
tel : 04.37.91.50.13
Lieu de l’étude : Centre GénoPsy, CH Le Vinatier, 95 bd Pinel BP 30039 69678 BRON Cedex
Newsletter

Le CRA organise avec le soutien de la Fondation Orange plusieurs ateliers de formation sur l’utilisation d’applications d’apprentissages pour les personnes avec TSA.
5 sessions sont proposées pour le premier semestre qui se tiendront toutes de 17h30 à 20h30 :
Mercredi 2 mars 2022 (en remplacement de la session du 16 février) : CAA (Communication Alternative et Augmentée)
– applications Apple et Android: AVAZ français, SymboTalk, Voice, Ifeel, LetMeTalk
– application Apple : Nikitalk 2
– application Android : Jab talk
Mercredi 16 mars 2022: apprentissages scolaires
– applications Apple et Android: Anton, Preschool, school, la magie des mots, Wiliko, OneNote
– application Apple : Book creator
Mercredi 6 avril 2022: émotions
– applications Apple et Android: Wisdom, Emoface, Gestion des émotions, des tonnes de tête, Autimo, Ifeel, FaceEmotion
– applications Apple : Isequence, Grimace
– application Android : Ma roue des Emotions
Mercredi 11 mai 2022: CAA
– applications Apple et Android: AVAZ français, SymboTalk, Voice, Ifeel, LetMeTalk
– application Apple : Nikitalk 2
– application Android : Jab talk
Mercredi 8 juin 2022: notion de temps/ aides au quotidien
– applications Apple et Android: Time Timer, Lickely Split, Niki agenda
– application Apple : Future, Atracker, Ben Le Koala
– application Android : Picto Task, S.Graph: planificateur, Horloge calendrier widget, Kids Timer
Informations pratiques
Ces ateliers se tiendront dans les locaux du CRA, au Centre Hospitalier le Vinatier, bâtiment 211 (95 boulevard Pinel à Bron).
Soizic Boisneau, éducatrice spécialisée, animera ces formations, avec Gilles Braud de la Fondation Orange.
Des tablettes seront mises à disposition des participants.
Inscrivez-vous
Pour suivre cet atelier gratuit, nous vous remercions de vous inscrire par email auprès de Paul Belhouchat et d’indiquer la ou les dates de sessions souhaitées : paul.belhouchat@ch-le-vinatier.fr
Pour plus d’interactions, nous recevons 10 participants par session. D’autres ateliers seront proposés ultérieurement pour le prochain semestre.
Attention !
L’accès est réglementé au CH le Vinatier. La présentation du passe vaccinal est requise pour les participants à des formations, sauf nouvelles directives d’assouplissement qui pourraient être décrétée par les autorités.
Permanence : ateliers numériques
Une permanence autour des tablettes est toujours assurée les mercredi au CRA. Gilles Braud, de la fondation Orange, reçoit les familles,les personnes avec TSA les professionnels, les étudiants pour découvrir l’environnement des tablettes et les applications installées.
La possibilité de découvrir plusieurs modèles de montres connectées est aussi offerte cette année.
La permanence est ouverte de 9h00 à 12h30 et de 13h30 à 17h00. Prise de rendez-vous souhaitée par mail auprès de Gille Braud : ateliers-numeriques-cra@ch-le-vinatier.fr
Les permanences sont soumises également aux obligations liées au passe vaccinal comme expliqué plus haut.
Newsletter

07/02/22, par Jennifer Beneyton
Enjeux du diagnostic TSA à l'âge adulte
Le Dr Elodie Zante a rejoint le pôle HU-ADIS du Centre Hospitalier le Vinatier en novembre 2021 en tant que cheffe de clinique. Elle a fait sa thèse de médecine sur le vécu et les enjeux du diagnostic de trouble du spectre de l’autisme chez l’adulte et partage avec nous quelques éléments de réflexion issus de son travail.

Pourquoi parle-t-on si peu des adultes autistes ?
Les premières descriptions cliniques d’autisme ont été faites à partir d’observation d’enfants par les psychiatres Léo Kanner et Hans Asperger à partir de 1943. L’autisme a très longtemps été considéré comme un trouble rare touchant des enfants, souvent associé à une déficience intellectuelle. Depuis une cinquantaine d’année, ce diagnostic a évolué pour prendre la forme d’un spectre beaucoup plus large touchant également des adultes et des personnes sans déficience intellectuelle.
L’avancée des connaissances et des recherches cliniques a permis l’émergence de l’approche dimensionnelle actuelle (DSM 5, 2013) où sont apparus des faisceaux de symptômes autistiques définissants des traits qualifiés d’autistiques. Cette évolution a considérablement augmenté la sensibilité des cliniciens au fonctionnement autistique et donc la prévalence de l’autisme.
La France a accumulé un gros retard dans le repérage des enfants porteurs de troubles du spectre de l’autisme (TSA), retard qui est aujourd’hui en train d’être rattrapé grâce aux efforts de la Stratégie Nationale, mais des générations entières de personnes avec TSA n’ont pas été diagnostiquées dans l’enfance. Ces enfants n’ont pas disparu, ils sont devenus des adultes plus ou moins bien intégrés dans notre société.
Il n’y a pas de statistiques claires, mais on estime qu’il y a environ 700 000 personnes TSA en France dont 600 000 personnes de plus de 20 ans et seulement 75 000 personnes diagnostiqués (Statistique issue d’un rapport de la Cour des Comptes, 2017). Le diagnostic d’autisme puis de TSA a longtemps été l’affaire quasi exclusive de pédosychiatres sur-spécialisés. Bien que l’accès au diagnostic de TSA à l’âge adulte s’améliore constamment, il reste encore beaucoup de chemin à faire afin de permettre un dépistage à grande échelle puis un diagnostic dans cette population adulte. Désormais, former les médecins d’aujourd’hui et de demain au dépistage et au diagnostic des troubles du neurodéveloppement (TND) à tous les âges est devenu notre priorité afin de pouvoir accompagner les personnes qui en auraient besoin avec des prises en charges adaptées.
Pourquoi est-ce si difficile d’avoir accès à un diagnostic TSA à l’âge adulte aujourd’hui ?
Je vois plusieurs raisons à cela. D’une part la France est restée très (trop) longtemps ancrée dans une tradition psychanalytique forte qui pensait que l’autisme était le résultat d’un dysfonctionnement de la relation mère-enfant. Aujourd’hui, bien que ces théories aient été discréditées par l’avancée des connaissances scientifiques, il persiste de fausses croyances dans l’imaginaire collectif, y compris parmi certains professionnels de santé.
D’autre part, les Centres Ressources Autisme (CRA) ont beaucoup aidé au début car ils étaient des centres d’information, de coordination et de diagnostic bien identifiés par les professionnels et les familles. Mais, avec le temps, les professionnels ne se sont pas emparés de la question, considérant que c’était l’apanage des CRA. On constate aussi un manque d’investissement de la part de la psychiatrie : les troubles du neuro-développement restent un champ encore relativement peu investi en France contrairement à l’Amérique du Nord. À noter qu’en France, une scission historique entre la neurologie et la psychiatrie qui jusqu’en 1968 formaient la neuropsychiatrie, a probablement impacté négativement l’exploration conjointe des TND qui sont situés à leur frontière.
Enfin, il existe encore de grandes inégalités territoriales dans l’accès au diagnostic. La pénurie de psychiatres, associée au manque de professionnels formés aux TND, rend l’accès à un bilan diagnostic de proximité compliqué, aussi bien en libéral que dans des CMPs. De plus en plus de psychologues libéraux se forment et permettent ainsi de faciliter l’accès à un bilan pré-diagnostic mais ceux-ci ne sont actuellement pas pris en charge par la sécurité sociale et leur coût constitue une source majeure d’inégalité d’accès. C’est d’autant plus discriminant qu’il persiste un écart important entre les moyens qui sont disponibles dans le secteur public et les demandes, avec entre autres, des listes d’attente importantes pouvant retarder le diagnostic puis la prise en charge de plusieurs années.
Comment améliorer cela ?
Il faut que les professionnels se forment massivement au dépistage et au diagnostic des TSA. Aujourd’hui, les futurs médecins sont sensibilisés aux TND et les futurs psychiatres ont une formation théorique mais ils sont relativement peu nombreux à faire des stages dans des services spécialisés. Aujourd’hui il est impensable qu’un psychiatre, récemment formé, ne sache pas diagnostiquer une schizophrénie mais pour les TND dont les TSA, cela reste encore relativement fréquent… Pourtant la schizophrénie et les TSA ont des prévalences similaires.
Il est vraiment regrettable que cela ne fasse pas partie des exigences actuelles, d’autant plus quand on connait l’impact d’un diagnostic sur la trajectoire des personnes concernées. Beaucoup de formations continues se développent afin de former les professionnels de santé tel que des DU et DIU et un grand plan de formation des médecins généralistes et pédiatres de 22 millions d’euros vient d’être lancé par la stratégie nationale pour l’autisme au sein des TND.
Comment se passe un diagnostic ?
Le diagnostic est médical c’est-à-dire qu’il doit être établi par un médecin. Lorsque c’est un médecin qui est consulté en premier, il va choisir les outils les plus adaptés pour cette évaluation, en fonction de la complexité du diagnostic et de ses enjeux. Depuis quelques années, de plus en plus de personnes s’orientent directement vers des psychologues libéraux formés afin de faire des bilans pré-diagnostic puis consultent un psychiatre qui conlura la démarche diagnostique. Dans tous les cas, l’exploration diagnostique se divise en 4 parties:
- L’histoire développementale dont l’objectif est d’obtenir des informations générales sur le fonctionnement de la personne, passé et présent. Cela peut prendre la forme d’un entretien avec les proches qui connaissent la personne depuis l’enfance. Lorsque cela n’est pas possible, il est commun d’avoir recours à des photos et vidéos de famille, du carnet de santé, des bulletins scolaires etc…qui vont permettre de favoriser la récupération des souvenirs et donner des informations au professionnel. Généralement, cet examen est effectué à l’aide de l’ADIR (Autism Diagnostic Interview Revised) qui est un entretien dirigé mettant en avant les signes évocateurs d’autisme dans l’enfance via des questions précises. Cet outil de référence est très précis mais également très long à réaliser. En pratique, c’est parfois impossible à utiliser avec des adultes et n’est pas toujours nécessaire donc beaucoup de professionnels formés posent des questions adaptées de ce questionnaire.
- Le fonctionnement interne de la personne, qui peuvent faire l’objet de questions précises sur sa compréhension et son ressenti vis-à-vis de son l’environnement physique, sensoriel et social… Parfois, l’individu peut effectuer des tests psychométriques avec une psychologue permettant de mettre en évidence son fonctionnement cognitif global: on utilise un test standardisé appelé WAIS (Wechsler Adult Intelligence Scale), le fameux « test de QI » dont le score global présente un intérêt limité bien qu’il fasse l’objet de nombreux fantasmes populaires… Ce qui nous intéresse c’est de voir la répartition des compétences cognitives de la personnes au travers de différents indices (compréhension verbale, raisonnement perceptif, mémoire de travail et vitesse de traitement) qui permettront de mettre en évidence ses points forts et ses points faibles. Des tests de cognitions sociales peuvent également parfois être proposés afin de mieux explorer les différents mécanismes cognitifs impliqués dans la compréhension des interactions sociales.
- Le comportement adaptatif exploré par exemple avec la VINELAND qui renseigne sur l’autonomie de la personne dans la réalisation des tâches quotidiennes afin de mettre en évidence d’éventuelles difficultés.
- La recherche des éléments cliniques reste le point central du diagnostic. L’outil de référence pour cela est l’ADOS (Autism Diagnosis Observation Schedule) mais c’est un outil relativement long qui n’est pas réalisé en routine. Les différents signes cliniques recherchés durant une interaction standardisée peuvent être également mis en évidence autrement notamment lors d’entretien avec un psychiatre ou le psychologue formé.
Dans tous les cas, le travail en réseau présente de nombreux avantages, qu’il soit via un bilan pré-diagnostic ou via des bilans paramédicaux prescrits par le médecin. Tout d’abord cela permet d’optimiser le temps médical disponible qui est le facteur le plus limitant à l’accès au diagnostic. L’approche pluridisciplinaire peut s’avérer indispensable pour certains diagnostics complexes et pourra faciliter l’acceptation du diagnostic et le sentiment de légitimité de celui-ci. Les bilans complémentaires ainsi que la communication d’un ou plusieurs comptes rendus peuvent aussi aider à l’acceptation du diagnostic aussi bien par la personne concernée que par ses proches. Enfin la démarche diagnostique se termine par la proposition de consultations post-diagnostic que cela soit pour des prises en charge spécialisées, pour poser des questions en rapport avec le TSA ou pour échanger sur son vécu du diagnostic d’autant plus lorsque le diagnostic est tardif.
Pourquoi est-il important d’avoir un diagnostic ?
Le diagnostic de TSA va impacter la personne à plusieurs niveaux dont les enjeux vont varier selon les situations. D’une part, cela ouvre de nouvelles perspectives à la personne et met fin à l’errance diagnostique subie par la plupart de ces adultes qui est source de souffrance. Beaucoup d’adultes avec un diagnostic tardif rapportent avoir beaucoup souffert de cette différence invisible, source de difficultés souvent incomprises. La plupart du temps c’est un soulagement pour la personne concernée car cela lui permet de se sentir enfin comprise et d’envisager l’avenir autrement, en fonction de ses besoins particuliers.
D’autre part, les personnes avec TSA ont souvent moins recours aux soins de manière générale et sont plus susceptibles d’avoir des comorbidités psychiatriques et des idées suicidaires que la population générale. Le diagnostic avec des professionnels connaissant les TSA et leurs spécificités de fonctionnement pourra faciliter l’orientation de la personne vers des soins adaptés à ses besoins. C’est d’autant plus important que certaines personnes ont développé un évitement des professionnels de santé suite à des expériences vécues comme traumatisantes en lien avec des diagnostics psychiatriques erronés et des traitements inadaptés. Le processus diagnostic est un moment propice à réinstaurer une relation de confiance entre la personne et des soignants pouvant impacter positivement la santé.
Cela permet aussi de relire son histoire personnelle via le prisme du diagnostic et c’est primordial car plus on comprend son histoire, plus on peut se projeter de manière adaptée dans le futur. Savoir c’est pouvoir mieux s’adapter, ce qui permet de réfléchir à comment mobiliser ses compétences afin de compenser ses difficultés.
Par ailleurs, après des années à se sentir seul dans sa différence, le diagnostic donne lieu à un sentiment d’appartenance à une communauté qui a parfois longtemps fait défaut. Se reconnaître dans l’autre, pouvoir échanger ses ressentis et ses astuces, s’entraider, c’est la base d’une meilleure santé mentale et la fin d’un isolement souvent subi. Cela permet aussi à l’entourage de mieux comprendre la personne et son fonctionnement. Les aidants peuvent trouver du soutien via des dispositifs associatifs, des réseaux d’entraides ou des accompagnements spécialisés comme des programmes de psychoéducation spécifiques. Le diagnostic va également permettre à l’entourage d’aider à l’adaptation de la personne concernée avec son environnement physique et social.
Enfin, cela permet aussi d’avoir accès à des avantages sociaux via un dossier MDPH, mais aussi la reconnaissance de la qualité de travailleur handicapé (RQTH), qui peut donner accès à des mesures favorisant l’insertion professionnelle ou le maintien dans l’emploi.
Cela étant dit, le diagnostic n’est pas une fin en soi, il n’est qu’une porte d’entrée vers un après qui peut nécessiter un accompagnement sur mesure, et là aussi, ça avance, mais il y a encore du chemin à parcourir.
Ressources :
- DIU TSA chez l’adulte
- Brochure du GNCRA sur le parcours diagnostique TSA chez l’adulte sans déficience intellectuelle
- Rapport de la Cour des Comptes sur l’évaluation de la politique en direction des personnes TSA
- Site de la Stratégie Nationale autisme et TND
- Site ressource Comprendre l’autisme
- Retour d’expérience sur le test WAIS 4 de Loïc
- Vidéo: « bref, je suis aussi Aspie » de la chaîne Les têtes de l’art.
Newsletter

Diagnostiquer les troubles du neuro-développement
Libération et légitimation de ce que je suis.
J’apprends à me respecter (enfin, j’essaie).
Un mieux être. Une meilleure écoute de mes besoins.
Apaisement, calme.
La poésie des expériences : ce sont les mots de personnes neuroatypiques qui ont reçu un diagnostic de trouble du neuro-développement.
Á la recherche d’un diagnostic
Le processus de recherche d’un diagnostic de troubles du neuro-développement suscite de nombreux sentiments et impacts variés. Pour l’individu et son entourage, il peut transformer la compréhension que l’on a de soi-même. Il peut offrir une source de soulagement qui explique, ou du moins donne un sens, à une façon d’être. Il peut aussi donner accès aux aides et aux accompagnements. Mais avoir une étiquette peut aussi être une source de difficulté et de stigmatisation selon l’environnement et la bienveillance, ou non, des autres.
Comme on peut le constater, un diagnostic n’est pas simplement un document, mais plutôt un processus complexe souvent chargé d’émotion et de signification.
Au cours des prochains mois, on va se pencher sur les différents aspects de la quête et de la démarche d’une évaluation diagnostique des troubles du neuro-développement, ainsi que sur ce qui se passe par la suite.

Évaluations diagnostiques pour les adultes
Une évaluation diagnostique prend une forme différente selon le TND que l’on veut évaluer. Différents tests ont été mis au point dans différents pays, dans différentes langues, pour diagnostiquer différents troubles. Dans le cas de l’autisme, cela peut impliquer de remplir un questionnaire sur soi-même et de partager des informations sur votre enfance et les difficultés que vous avez rencontrées.
La majorité des tests, cependant, sont conçus pour les enfants, sauf le WAIS-4, L’EFI et l’échelle de Vineland qui sont adaptés aux adolescents et aux adultes. Cela soulève une question importante : s’assurer que nous disposons de tests efficaces et de professionnels formés pour répondre aux besoins des adultes.
Pour mettre cela en perspective, les troubles du spectre de l’autisme (TSA) représentent, eux, entre 0,9 % et 1,2 % des naissances, soit environ 7 500 bébés chaque année. Pourtant, la Haute Autorité de santé estime qu’environ 100 000 jeunes de moins de 20 ans et près de 600 000 adultes sont autistes en France.
Où puis-je aller pour un diagnostic ?
Un diagnostic pour un trouble du neuro-développement peut être posé dans des différentes structures, tel que :
- un service hospitalier (de pédiatrie, de génétique etc)
- un centre de ressources autisme
- un centre de référence des troubles spécifiques du langage et des apprentissages
- un centre médico-psychologique (CMP)
- les professionnels de seconde ligne en libéral
Un diagnostic peut être réalisé par un médecin généraliste, un psychologue, un neuropsychologue ou un psychiatre.
L’attente d’un diagnostic
L’un des 5 engagements fondamentaux de la stratégie nationale autisme et troubles du neuro-développement est d’intervenir précocement auprès des enfants présentant des écarts inhabituels de développement. Il s’agit d’améliorer le repérage et de faciliter et accélérer l’accès aux évaluations diagnostiques.
Sous l’impulsion de la stratégie nationale on voit qu’il y a une augmentation importante dans le repérage des enfants pendant les dernières années, à la suite de différents facteurs tels que la création de nouvelles plateformes de coordination et d’orientation (PCO) et la formation de davantage de professionnels.
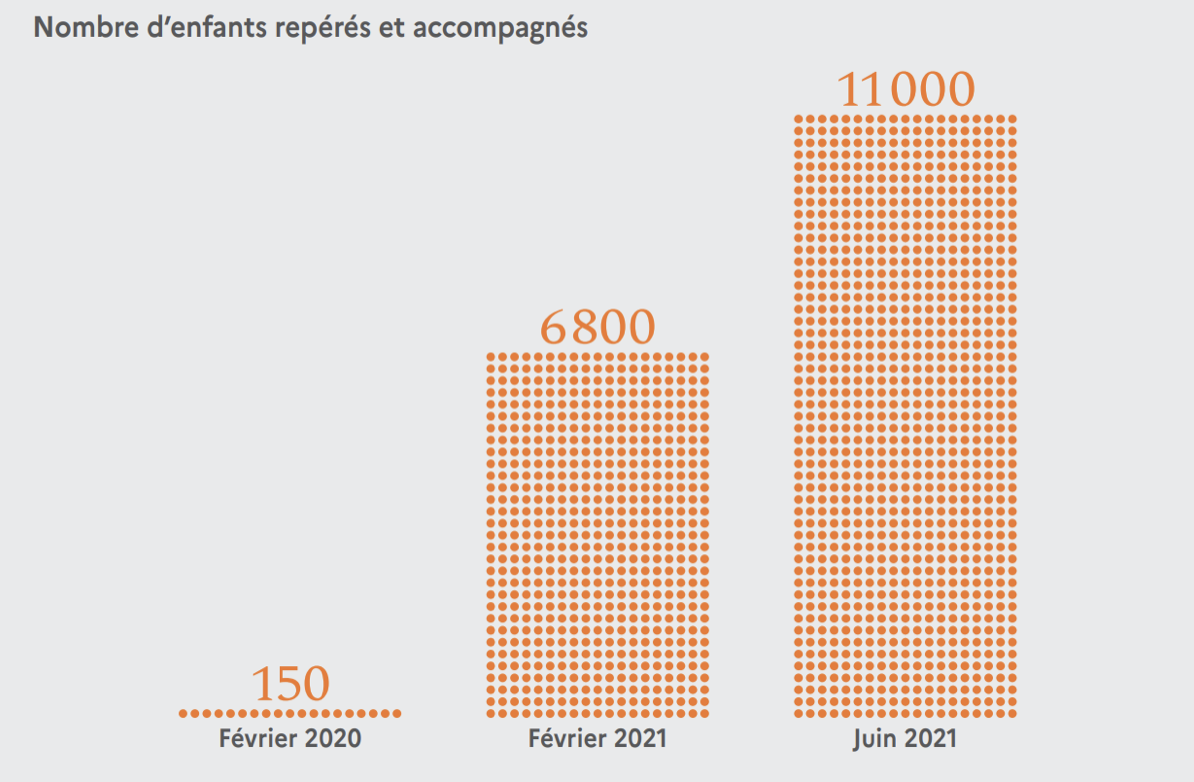
L’étude d’impact de la stratégie nationale autisme-troubles du neurodéveloppement.
Cependant, actuellement, un nombre important de personnes qui soupçonnent un TND doivent attendre plus d’un an pour être diagnostiqué, comme le montre le graphique ci-dessous. Les temps d’attente ont légèrement augmenté entre 2020 et 2021 pour tous les TNDs, ce qui s’explique en grande partie par la situation sanitaire.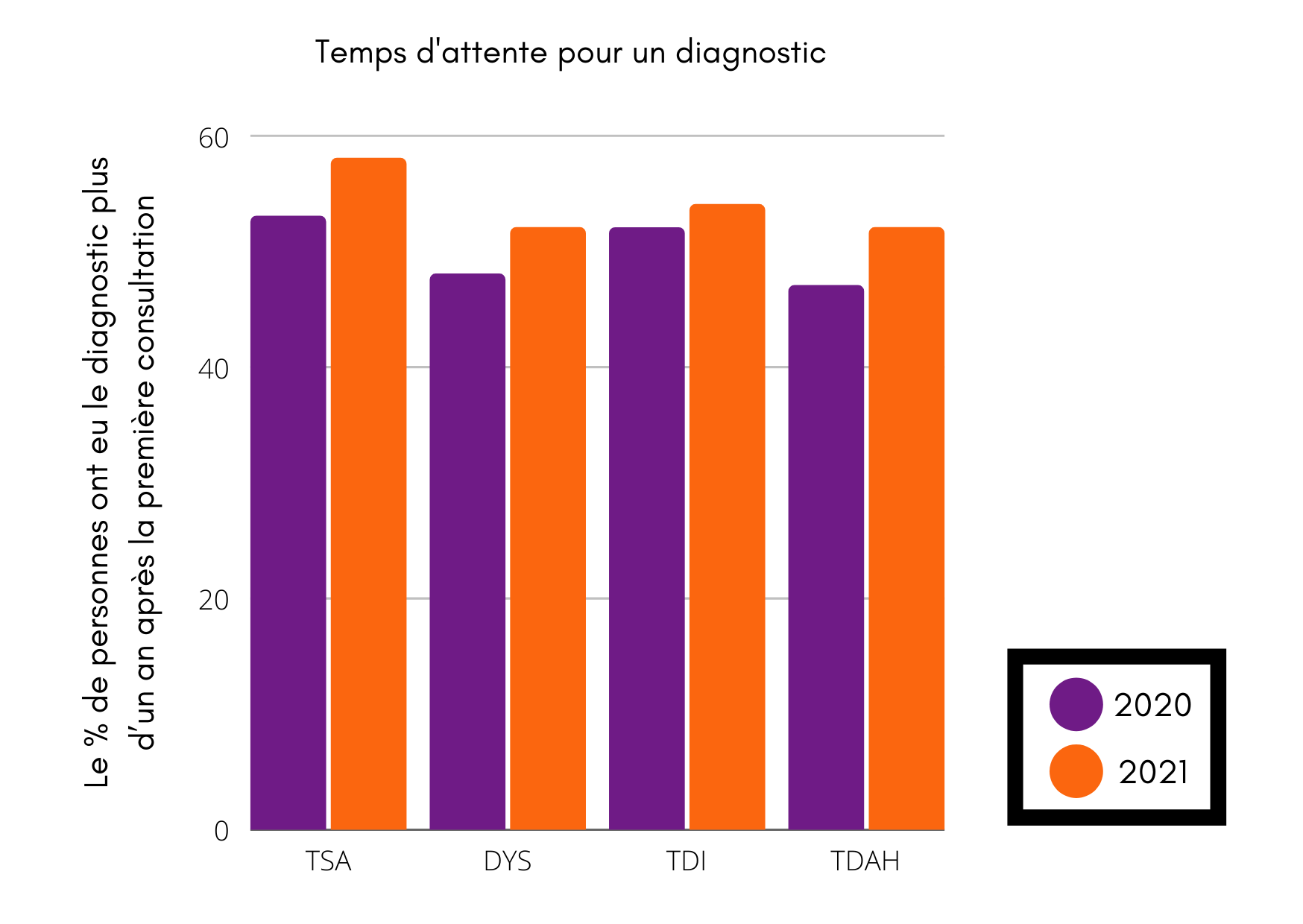
Ces chiffres viennent de la deuxième édition de l’étude d’impact de la stratégie nationale autisme-troubles du neurodéveloppement.
De nombreux adultes cherchent à obtenir un diagnostic à la suite de difficultés qu’ils ont rencontrées. Le fait de devoir attendre longtemps pour obtenir un diagnostic représente donc un autre obstacle indésirable.
Quel est le retour général des personnes concernées sur le processus de diagnostic ?
Nous avons mené une enquête à laquelle ont répondu 100 personnes porteuses de différents troubles du neuro-développement, de l’autisme à la dyslexie, etc. En général, les réactions à un diagnostic sont variées et marquent un événement important dans la vie de nombreuses personnes.
A la fois un peu « déboussolé » et « soulagé ».
Très souvent, une personne ressentira des émotions à la fois négatives et positives face à un nouveau diagnostic, représentant souvent un arc d’ajustement ou d’acceptation.
“Choc, honte, puis soulagement et alignement”
De nombreuses personnes interrogées ont partagé des sentiments de soulagement, de validation et de réassurance. Une personne a partagé qu’elle a été soulagée car le diagnostic l’a rendue plus sûre d’elle et a enfin pu en parler autour d’elle : elle ne se sentait plus comme une imposteure.
Une autre a trouvé du réconfort dans le fait de pouvoir formaliser enfin sa différence ,
“J’ai été soulagée de pouvoir mettre un mot sur un point d’interrogation que j’ai eu toute ma vie. En même temps, cela a soulevé d’autres questions et problématiques.”.
Une personne a témoigné, que pour elle son diagnostic représentait un « soulagement de trouver des professionnels qui pouvaient aider. Le diagnostic a été posé à presque 18 ans, après une errance médicale très lourde (diagnostic de schizophrénie, hospitalisations en psychiatrie, tentative de suicide, …)”.
Par contre, parallèlement, une errance médicale peut aussi révéler de la colère :
“J’ai été suivi durant des années par des psychiatres privés qui ne m’ont jamais donné de diagnostic, qui me donnaient des antidépresseurs qui ne me servaient à rien. J’ai abordé l’autisme à quelques reprises mais visiblement, c’est une piste qui ne semblait pas les intéresser. Et pendant ce temps, ma vie et mon état empirait. J’ai été dépisté en 1h, sans tests, juste un entretien, mon autisme est flagrant. Alors j’étais en colère contre ces psychiatres.”.
…Tandis que d’autres étaient dans le déni, éprouvaient de la honte et du stress. Pour certaines personnes, il s’agit d’un processus difficile de confrontation avec les traumatismes de l’enfance,
“épisode dépressif à posteriori, à revisiter mes difficultés d’enfance à la lumière de cette confirmation (et constat combien il aurait été simple de m’expliquer ce que je n’étais pas en mesure de comprendre spontanément)”.
“Beaucoup de regrets sur ce qu’aurait pu être mon existence si on avait su plus tôt. Est-ce que j’aurais été harcelée comme ça à l’école ?Ce sont des questions que je me pose toujours maintenant. J’ai également été désespérée de savoir que mes difficultés ne pourraient pas disparaître… En quelque sorte, je craignais de ne jamais pouvoir être normale, et c’est effectivement le cas. Je le vis un peu mieux maintenant, depuis que j’ai rencontré d’autres autistes, mais il y a encore des jours où je le vis très mal.”.
…et après un diagnostic ?
“D’abord le chaos. Maintenant plus de confiance.”
En lisant ces différents témoignages, nous constatons que la confirmation d’un diagnostic peut être simultanément une étape positive dans la vie d’une personne, tout en soulevant d’autres questions et inquiétudes.
Ce que nous savons, c’est que l’accompagnement d’une personne nouvellement diagnostiquée dans la compréhension de son diagnostic est extrêmement important. Un professionnel a la responsabilité de s’assurer que la personne concernée part avec une compréhension globale de ce que cela signifie par rapport à son identité, ses forces et ses challenges, le soutien auquel elle peut avoir droit, les questions relatives à la divulgation du diagnostic à son entourage, etc.
La possibilité d’accéder à un soutien approprié après avoir reçu un diagnostic est également d’une importance capitale. Il peut s’agir d’une étape importante pour appréhender une nouvelle étiquette ou la vivre comme un fardeau.
“Au début cela m’a confortée dans l’idée que j’étais « bizarre », j’ai fait une dépression qui était déjà latente. Puis, avec le temps et l’accompagnement, cela m’a aidée à m’accepter et à me faire respecter comme je suis.”
La majorité des personnes qui ont participé à notre enquête ont déclaré que le diagnostic leur avait permis de mieux se comprendre ainsi que leur fonctionnement, “Une meilleure acceptation et écoute de moi même et de mes particularités et souffrances.”… “je sais mieux comment je fonctionne, je sais quand je dois me reposer et ce que je dois adapter”.
Pour beaucoup de personnes cela a aussi permis d’avoir la reconnaissance de la qualité de travailleur handicapé (RQTH), la possibilité de soumettre un dossier à la maison départementales des personnes handicapées (MDPH) et débloquer une prise en charge qui leur a permis de mieux gérer leur besoins, leur santé mentale, leur fatigue, leur vie professionnelle, leur vie sociale…
“Juste après le diagnostic (ou plutôt les diagnostics), j’ai été déstabilisée, le temps de « digérer ». Puis impact très positif. Les premiers mois, mes symptômes ont été beaucoup plus visibles pour mes proches. Cela fait plus de 2 ans maintenant et c’est globalement très positif. Je sais désormais ce qui me convient et ce que je dois éviter, en particulier au niveau sensoriel. Je respecte mieux les besoins de mes proches aussi (j’évite de leur parler à longueur de journée de mes centres d’intérêt). Je peux également mieux accompagner mon fils (même si nous n’avons pas toujours les mêmes particularités)”
De nombreuses personnes ont déclaré que la possibilité d’expliquer leurs besoins aux autres, en utilisant une étiquette connue, a amélioré la compréhension et les relations avec leurs proches et leurs collègues.
“Il m’est désormais plus facile d’être compris et inclus par mes relations sociales et professionnelles, je n’ai plus besoin d’expliquer systématiquement mes besoins ou ma situation de handicap car il suffit d’en parler une fois en début de relation et la personne en face le comprend et l’accepte plus facilement. Cela m’a également permis d’avoir davantage confiance en moi, d’oser poser mes limites pour mieux adapter mon quotidien.”
Malheureusement, il existe aussi des exemples de cas où le fait de révéler un trouble du neuro-développement entraîne un jugement, une discrimination et une stigmatisation. C’est pourquoi nous, les autres centres d’excellence, les associations, les personnes concernées et nous tous collectivement avons toujours du travail à faire en changeant le regard autour des troubles du neuro-développement. Lorsqu’une personne est diagnostiquée, il faut lui rappeler, ainsi qu’à son entourage, qu’il s’agit d’une des nombreuses façons d’être, et que cela apporte une grande valeur et une diversité indispensable à notre société. Chacun a sa place.

10/01/22, par Jennifer Beneyton
Devenir parents quand on est autiste

Le 14 janvier dernier, nous avons invité Marine Dubreucq, sage femme référente de parcours en périnatalité, et Adeline Lacroix, doctorante en neurosciences et personne concernée, pour discuter de cette question:
Les intervenantes
Adeline Lacroix est actuellement doctorante en neurosciences et psychologie cognitive à l’université Grenoble Alpes. Son sujet de thèse porte sur les spécificités du cerveau prédictif chez les personnes autistes. Par ailleurs, ayant elle-même reçu un diagnostic d’autisme en 2014, elle s’est particulièrement intéressée au sujet des femmes autistes, notamment au regard des travaux de recherches. Elle souhaite transmettre au plus grand nombre les connaissances actuelles sur les spécificités des femmes autistes qui existent tant d’un point de vue phénotypique que de part leur condition de femme.
Marine Dubreucq est sage-femme référente de parcours en périnatalité. Elle a travaillé au Centre Expert FondaMental TSA-SDI de Grenoble de 2017 à 2020 où elle a contribué au développement d’une offre de soins et services à destination des femmes avec autisme, via la mise en place d’une consultation dédiée, d’un l’accompagnement pendant les 1000 premiers jours pour les parents avec TSA-SDI et d’interventions en individuel et en groupe. Elle intégrera le dispositif LE(A)²N de Saint Etienne à partir de janvier 2022 où elle poursuivra ce travail. Elle coordonne un groupe de travail sur la parentalité chez les personnes autistes au sein du Centre d’Excellence I-Mind sur les troubles du neurodéveloppement de Lyon.
Pourquoi a-t-on besoin, encore aujourd’hui, de poser la question de la parentalité chez les personnes autistes ?
Adeline Lacroix : Cela vient en partie de la conception qu’on a eu de l’autisme pendant longtemps. On n’imaginait pas que les personnes autistes pouvaient devenir parents. Cette méconnaissance a aussi laissé des traces dans certaines familles avec des mères accusées de maltraitance.
Marine Dubreucq : On diagnostique de plus en plus de femmes autistes, non pas parce qu’il y en a plus, mais parce qu’on sait mieux les détecter. Cela signifie aussi aborder des questions sous un nouvel angle. Non pas que la question de la parentalité n’existait pas avant, puisque les hommes sont tout aussi concernés, mais l’enjeu était considéré comme moindre. La société change aussi, ce qui est très positif car on supporte de moins en moins la stigmatisation et l’injustice. Les personnes concernées vont plus faire entendre leurs voix, il semble donc logique qu’on en parle aujourd’hui plus qu’avant. Mais effectivement, cela devrait aller de soi.
Selon vous, est-ce qu’il y a encore beaucoup de personnes qui, du fait de leur autisme, se posent la question de devenir parents ?
AL : Parmi les personnes que je connais, il y en a pas mal qui sont parents dont une bonne partie qui ont découvert leur autisme après avoir eu leurs enfants, à l’occasion de leur diagnostic par exemple. Parmi ceux qui ne sont pas parents, ce qui revient souvent c’est que cela représenterait une trop grosse responsabilité supplémentaire par rapport aux challenges déjà présents du quotidien.
MD : La parentalité est un sujet complexe pour tout le monde aujourd’hui. Notre société fait face à pas mal de bouleversements et de questionnements. Beaucoup de femmes renoncent du fait de leur autisme, mais beaucoup de femmes décident d’en avoir malgré tout car elles sentent la pression de la société à faire des enfants, quitte à parfois le regretter. Et d’ailleurs, cela ne se voit pas que chez les femmes autistes, cela s’observe aussi chez les personnes dites neurotypiques.
Avez-vous un message pour les personnes autistes aspirant à devenir parents ?
MD : Je voudrais leur dire qu’ils seront des parents comme les autres, ils partageront les mêmes soucis que les autres parents et les mêmes doutes. Ils vont se poser les mêmes questions que tout le monde, avec le prisme de leur particularité. Ce qu’il faudra, c’est bien s’entourer, de professionnels bienveillants et informés sur l’autisme. C’est important qu’ils osent exprimer ce désir de parentalité ou de non parentalité.
AL : Je pense qu’il est important de rappeler qu’il ne faut pas se comparer aux autres, que ce soit dans la parentalité ou ailleurs. Il est facile de tomber dans le « je ne suis pas comme ci, ou comme ça, regarde comment il/elle fait, ce n’est pas bien ce que je fais ». Certaines mamans me disaient qu’elles avaient l’impression qu’elles n’avaient pas le même lien avec leurs enfants alors que c’étaient de supers mamans. Il y a plein de manières d’être parents, celle des personnes autistes n’est pas moins bien parce qu’elle est différente, et puis au final, est-elle vraiment si différente ?
Newsletter
cells in the developing mouse brain
Differential fate between oxytocin and vasopressin
cells in the developing mouse brain
cells in the developing mouse brain
Differential fate between oxytocin and vasopressin
cells in the developing mouse brain
Nouvelle recherche : Differential fate between oxytocin and vasopressin cells in the developing mouse brain
Eclairer notre compréhension de l’autisme avec la transparisation et l’imagerie cellulaire en 3 dimensions.
Nouvelles recherches !
Une équipe de recherche hybride Vinatier/ISC Marc Jeannerod (Amélie Soumier, Marie Habart, Guillaume Lio, Caroline Demily & Angela Sirigu) au sein d’iMIND, a trouvé que les neurones qui fabriquent l’ocytocine, contre toute attente, continuent de se développer après la naissance. L’ocytocine, dite ‘l’hormone de l’amour’, est importante dans la création du lien social, et présente un potentiel thérapeutique pour les personnes sur le spectre de l’autisme.
Par contre, ce phénomène de développement post-natal ne touche pas les neurones de la Vasopressine, qui sont très proches en terme de fonction et de structure.
Ils pensent donc qu’il existe plusieurs réseaux de l’ocytocine qui pourraient être impliqués différemment dans le développement des troubles sociaux notamment. Il existerait un réseau « inné » qui est présent à la naissance, et un réseau qui se développe après la naissance, dit « adaptatif », qui pourrait dépendre de nos expériences sociales.
Cette découverte va nous permettre à terme d’accélérer la recherche thérapeutique, et de pouvoir tester plus rapidement l’efficacité de différents médicaments.
L’équipe utilise une technique innovante d’imagerie cellulaire en 3 dimensions, pour regarder l’organisation des neurones dans le cerveau.

21/12/21, par Jennifer Beneyton
De l’importance de la neurodiversité en milieu professionnel : le cas de Renault Trucks Europe
Franck Gillet est responsable RH pour Renault Trucks Europe. En 2019, il a recruté Bakay Fofana, un jeune apprenti autiste pour un contrat d’un an. Il nous raconte avec sincérité sa première réaction, sa collaboration avec Bakay au quotidien, et finalement le bilan très positif de l’expérience.

Pouvez-vous nous raconter comme s’est passé le recrutement de Bakay ?
Franck Gillet: Renault Trucks s’engage depuis des années à faire évoluer ses pratiques vers plus d’inclusion. Cela se matérialise par exemple par un handi’accord que nous faisons en sorte de renouveler tous les 4 ans. Nous sommes d’ailleurs en train de le faire actuellement.
Il se trouve que je cherchais un apprenti pour le service RH. Nous en accueillons régulièrement. Notre référente handi’accord m’a informé de la candidature d’un jeune homme autiste du nom de Bakay. Très honnêtement, ma première réaction a été plutôt tiède à l’époque. Mais en étant RH, je connais aussi la difficulté de trouver des profils qui peuvent convenir. J’ai donc convoqué Bakay pour un entretien, au même titre que les autres candidats et c’est finalement lui que j’ai retenu car c’est lui qui correspondait le mieux au poste. J’avais besoin de quelqu’un qui parle anglais et qui soit compétent dans le traitement de données. Le lieu d’exercice était très calme et isolé, ce qui collait parfaitement avec sa particularité. C’était donc la candidature parfaite pour le poste. On sentait aussi de sa part une réelle motivation pour le poste, ce qui n’est pas le cas de tous les candidats, croyez-moi !
Beaucoup de caractéristiques des personnes autistes peuvent se révéler être de vraies compétences. Comment s’est passé son intégration chez vous ?
FG: Son intégration s’est faite de façon classique, sauf que nous avions un interlocuteur privilégié en plus de l’école : le SESSAD Les passementiers. Grâce aux conseils de Monsieur Allouche et de sa collègue qui avaient soulevé quelques points de vigilance dans la façon de travailler avec des personnes TSA, nous avons particulièrement porté notre attention sur le fait de mettre les consignes par écrit. Cela demande un petit effort de rigueur et de transparence mais ce n’est pas une mauvaise chose finalement. J’ai uniquement informé mon équipe proche du fait que Bakay était autiste, pour les sensibiliser à certains points, en dehors de cela, j’ai normalisé sa présence auprès des collaborateurs plus éloignés.
Comment s’est passé la collaboration avec lui ?
FG: Tout s’est très bien passé ! Comme nos bureaux étaient proches physiquement, cela permettait d’échanger régulièrement. Je veillais à faire des points fréquemment pour savoir où il en était, s’il y avait des points de blocage, s’il fallait que je réexplique…, mais de la même manière que je le fais avec les autres apprentis. Bakay est quelqu’un d’extrêmement réactif, quand je lui demandais quelque chose, c’était toujours fait très rapidement et avec le résultat, pourvu qu’il ait bien compris ce qui était attendu. Il prenait en main les choses, il passait les coups de fil si nécessaire, y compris en anglais puisque c’était une condition pour le poste. Il était volontaire et à l’aise pour le faire.
J’ai calibré les activités de façon progressive pour ne pas qu’il se sente trop débordé au début. Je l’ai fait aussi travailler sur des sujets plus en profondeur, que nous avons abordé par étape et ça a très bien marché aussi.
J’ai aussi écarté certaines activités de ses missions car elles n’étaient pas compatibles avec sa manière d’être. Par exemple, les réunions se sont révélées plus compliquées que prévu. Écouter sans rien faire, c’était difficile pour lui. Il passait la réunion sur son téléphone, au vu et au su de tout le monde. En réunion de service, ça peut passer, mais lorsque nous sommes avec des personnes extérieures, c’est plus délicat. Par la suite, je lui ai proposé de ne plus venir et je lui faisais un résumé des points les plus importants et ça lui convenait mieux.
Cet encadrement un peu plus personnalisé que vous avez mis en place pour Bakay a-t-il été coûteux en temps pour vous ?
FG: Pas tellement plus que pour d’autres apprentis. Nous parlions aussi beaucoup des comportements sociaux et des attitudes à avoir dans le cadre professionnel. Il ne savait pas s’il devait sourire, pas sourire, quoi dire à la machine à café etc… Donc effectivement il a fallu prévoir un peu de temps pour ça, mais c’est aussi le travail d’intégration qu’on doit faire pour tout nouvel arrivant. Certaines personnes n’ont pas les bons codes sociaux non plus, et pourtant elles ne sont pas spécialement porteuses de troubles du neuro-développement.
À côté de ça, j’ai beaucoup apprécié la façon dont il s’est comporté tout au long de sa présence avec nous. Il respectait parfaitement ses horaires, il me prévenait quand il était en retard, ce que ne font pas tous les apprentis. On dit souvent que c’est une question de génération, qu’il faut qu’on s’adapte… Eh bien, pas forcément ! Il a une personnalité très attachante, quand on discutait de sa vie plus personnelle, de sa famille etc… Nous avons tissé des liens comme je les tisserais avec d’autres collègues.
Quel bilan faites-vous de cette expérience ?
FG: Il est positif mais frustrant car nous n’avons pas pu mener l’alternance jusqu’au bout (COVID oblige). J’ai essayé de rester en contact avec lui autant que possible et j’ai assisté à sa soutenance. Il s’en est sorti de façon honorable par rapport aux attendus. Il n’a pas fait plus d’erreur que d’autres étudiants que j’ai pu recevoir.
Vous disiez que votre première réaction avait été plutôt tiède. Est-ce que votre regard a changé maintenant sur les personnes TSA ?
FG: Oui, absolument. Dans mon entourage, je connais des personnes en situation de handicap. Je suis plutôt sensibilisé à cette question, mais je ne m’étais jamais posé la question de leur insertion dans le milieu professionnel. Et je pense que comme beaucoup de gens, j’avais des préjugés qui ont été déjoués. Le regard change. L’intervention du SESSAD a été primordiale car cela a permis d’aider à l’accueil, à ma compréhension du fonctionnement de Bakay et de ses besoins. Nous étions en lien de temps en temps, nous avons fait un bilan de mi-parcours pour parler de son adaptation.
Depuis le passage de Bakay, avez-vous eu l’occasion de recruter d’autres personnes neuro-atypiques ?
FG: Pas à ma connaissance. Mais l’entreprise est grande donc c’est possible. Je suis sûre que parmi nos collaborateurs, il y a des personnes porteuses de troubles du neuro-développement. Dans le cadre de notre handi’accord, nous travaillons beaucoup sur le maintien dans l’emploi. Nous proposons des aménagements de postes de travail pour les personnes déficientes visuelles et auditives. Nous offrons les aménagements nécessaires, des journées pour les rendez-vous médicaux ou les renouvellements RQTH. Nous pouvons aussi prendre en charge l’aménagement des véhicules personnels si nécessaire, etc…. Nous essayons d’instaurer un climat de confiance pour que nos collaborateurs se sentent libres de parler des obstacles qu’ils rencontrent. Nous essayons en retour de les aider à vivre leur emploi le plus normalement possible.
Ressources:
Newsletter

Congrès co-organisé par le GIS autisme et TND et iMIND

Description
Le GIS Autisme et TND et le centre d’excellence iMIND co-organisent une journée scientifique dans le but de favoriser la création de nouveaux ponts entre les différents champs disciplinaires de la recherche sur les troubles du neuro-développement (TND). L’objectif est de mettre en avant cette recherche transdisciplinaire, qui vise à éclairer la physiopathologie jusqu’aux outils numériques, comme source de bénéfices concrets pour les personnes concernées par les TND et les familles.
Pré-programme
08h45 – 09h15: Accueil café
09h15 – 10h00: Introduction de la journée par:
- Pascal Mariotti, Directeur du Centre Hospitalier le Vinatier
- Claire Compagnon, déléguée interministérielle autisme et troubles du neuro-développement
- Catherine Barthélémy, directrice du GIS autisme et troubles du neuro-développement
10h00 – 10h30: Table ronde avec Pascal Mariotti, Claire Compagnon, Catherine Barthélémy, Danièle Langloys sur « la stratégie nationale autisme et TND: le bilan et après? »
10h30 – 11h00: Pause café
11h00 – 12h15: Session 1 sur la physiopathologie des troubles du neuro-développement (modération Angela Sirigu)
- Bases neurones du comportement social – Angela Sirigu (ISC-MJ, Lyon)
- Haploinsuffisance en RAI1 dans le syndrome de Smith-Magenis – Guillaume Lio (ISC-MJ)
Animaux modèles dans l’étude des troubles neuro-développementaux – Mélissa Cizeron (MeLiS, Lyon)
12h15 – 13h30: Pause déjeuner
13h30 – 14h45: Session 2 sur les outils numériques pour améliorer les interventions (modération Amélie Soumier)
- Oculométrie et repérage précoce de l’autisme – Mikhail Kissine, en visio (Université Libre de Bruxelles)
- Intérêt d’une évaluation digitalisée neurodéveloppementale des fonctions neuropsychomotrices (NP-MOT) dans la démarche diagnostique du TSA : Approche intégrative à partir d’une étude de cas – Soukaina Hamdioui (Université de Paris)
- Les directives anticipées à l’épreuve des TSA – Anne-Cécile Cornibert (Centre Ressource et Réhabilitation, CH le Vinatier)
14h45 – 15h00: Pause café
15h00 – 16h15: Session 3 sur la participation des usagers à la recherche (modération Caroline Demily)
- La recherche participative : comment avoir une réelle co-construction avec les personnes autistes ? – Caroline Demily (pôle HU-ADIS, CH le Vinatier) accompagnée de Marine Dubreucq (sage femme), Adeline Lacroix (doctorante en neuroscience) et Danièle Langloys (présidente de l’association Autisme France)
- Solliciter l’expertise des adultes ayant reçu un diagnostic d’autisme: expériences et besoins identifiés – Raven Bureau, (LISEC, STRAS&ND, Strasbourg)
- Recherche participative impliquant des parents et des jeunes autistes pour l’apprentissage des soins bucco-dentaires – Cécile Lacôte-Coquereau (CREN, Nantes)
Information pratiques
- Date: jeudi 17 mars
- Lieu: Amphithéâtre du Centre Hospitalier le Vinatier et retransmission live via Zoom:
Pass sanitaire obligatoire
Replay
Les vidéos de la journée sont maintenant en ligne ! Voici la playlist de toutes les sessions de la journée, que vous pouvez regarder confortablement depuis chez vous !
Newsletter

« Donnez-moi le manuel ! » : les ateliers d’accompagnement professionnel pour les personnes autistes
Jessica et Gaston viennent de lancer un premier cycle d’ateliers d’accompagnement professionnel basé sur les principes de l’éducation populaire, à destination des personnes autistes en situation d’employabilité. Le principe est simple, au terme d’une réflexion collective, chacun repart avec une feuille de route visant à mettre en place les aménagements nécessaires à un meilleur épanouissement sur leurs lieux de travail. Nous en avons profité pour en savoir davantage sur leurs expériences propres, et le moins qu’on puisse dire c’est qu’il y a encore du travail pour rendre le monde professionnel plus inclusif…

Pouvez-vous vous présenter ?
Jessica : Je m’appelle Jessie, j’arrive sur la quarantaine et depuis 2019 je suis l’administratrice du groupe Facebook Café Adulte Autiste Lyon, un groupe d’entraide pour les personnes autistes. J’organise, entre autres, des rencontres entre les membres du groupe. Depuis que je suis petite, on me dit que je suis bizarre. J’ai occupé divers emplois pendant 16 ans. On me disait que je travaillais bien mais que je n’arrivais pas à m’intégrer. En 2017, j’ai eu un grave accident qui m’a mis sur le chemin du diagnostic pour mon TSA.
Gaston : Je m’appelle Gaston. Je fais des études en sociologie et en psychologie et je suis actuellement en sciences de l’éducation. J’ai été repéré par des amis comme neuroatypique en auto-diagnostic collectif. Je n’ai pas encore fait les démarches pour aller voir un psychiatre. Je suis rentré en contact avec Jessie car nous sommes tous les deux militants et nous sommes rencontrés dans des lieux alternatifs et au cours de manifestations.
Vous venez de lancer des ateliers professionnels pour aider les personnes autistes à accéder au monde du travail et à s’y maintenir. Comment vous est venu l’idée ?
Jessica : Au fil de mes échanges avec les membres du groupe Facebook, j’ai réalisé que la question des conditions de travail était au centre de nombres de conversations. Certes, nous n’avons pas tous les mêmes difficultés, mais nous pouvons nous questionner tous ensemble sur les améliorations à apporter à notre cadre professionnel. Nous avons la RQTH, nous avons des droits, nous pouvons travailler sur la question des aménagements et mettre en avant des outils pour se sentir mieux dans l’entreprise. Il est donc important de connaître les différentes options disponibles et de mobiliser le soutien et les stratégies qui conviennent à chaque personne pour maximiser l’inclusion sur le lieu du travail. J’en ai parlé avec Gaston, qui m’a aidé à poser le cadre de ce projet d’ateliers d’accompagnement professionnel.
Gaston : Je suis animateur en éducation populaire au sein de l’association Lyon à Double Sens. C’est une philosophie qui date d’avant la Révolution française et qu’on peut définir comme l’éducation du peuple, par le peuple, pour le peuple. On prend en compte la parole de chacun au même niveau, peu importe le statut social, professionnel, l’âge, etc… Parmi mes sujets de militantisme et au sein des ateliers que j’anime, la question du travail revient régulièrement : comment on agence sa vie, comment on gère la hiérarchie ou l’horizontalité. La question de l’autonomie est aussi centrale : à quel point on la laisse, à quel point on la prend. Jessie m’a parlé de son idée et elle connaissait mes compétences d’animation, elle m’a donc proposé de m’associer à ce projet.

Quel est le principe de ces ateliers ?
Jessica : Nous proposons donc à un groupe d’une dizaine de personnes autistes de se réunir pendant 2h pour mettre en commun les besoins et aménagements nécessaires pour améliorer leur expérience en milieu professionnel. Ce sont plutôt des personnes qui sont en emploi, dont le diagnostic TSA a été établi mais qui n’arrive pas à communiquer efficacement leurs besoins à leur employeur ou parfois qui ne les ont pas bien identifiés. Souvent leurs besoins ne sont pas pris au sérieux car ils ont leurs deux bras, leur deux jambes etc… leur handicap est invisible. À l’issue de cette réflexion commune, chacun repart avec une feuille de route adaptée à son cas. Nous espérons effectuer un suivi à 6 mois afin de voir comment les participants ont pu négocier avec leurs employeurs. Nous avons eu notre dernier atelier le 19 novembre au Vinatier. Pour les prochains, vous pouvez devenir membre du groupe Facebook Café autistes adultes à Lyon.

De gauche à droite: Jessica, Gaston, Aurélia, Christophe et Véronique
Comment qualifieriez-vous vos expériences passées dans le monde professionnel ?
Jessica : Le moins qu’on puisse dire, c’est que cela a toujours été compliqué. Avant d’être diagnostiquée, j’ai travaillé pendant seize ans, mais dans quinze entreprises différentes. Ma plus longue période dans la même entreprise c’est trois ans et demi. Ma dernière expérience s’est mal finie. À la suite de mon accident en 2017, j’ai été en arrêt par intermittence sur une longue période. Il m’était impossible de me concentrer à cause de l’intensité de mes douleurs. Mais comme je ne les manifestais pas de façon visible mes collègues m’ont reproché de simuler. Au bout d’un certain temps, même mon médecin s’y est mis. J’ai dû retourner au travail malgré les douleurs. C’est finalement un responsable d’un autre service qui m’a amenée aux urgences d’un hôpital privé à la suite duquel, j’ai été renvoyée vers un spécialiste dans une autre clinique. Son constat était sans appel : nerfs sectionnés et écrasement des parties molles du pieds. J’ai été finalement arrêtée un an et huit mois en tout pour soin et rééducation alors que personne ne m’avait prise au sérieux.
De toute façon, cela se passait mal. Lors d’une discussion un peu houleuse avec mon responsable de l’époque, il m’a poussé à plusieurs reprises. Après cet évènement, plus personne ne me parlait. Nous avons donc convenu de faire une rupture conventionnelle.
Parmi les collègues que j’ai eus, certains me trouvaient drôle, d’autres ne pouvaient pas me sentir. Les small talks m’ont toujours posé problème. Quand les collègues critiquaient d’autres collègues, ça ne me convenait pas du tout, et je le faisais savoir. Du coup je devenais critiquable. J’ai souvent eu des frictions avec mes responsables qui pensaient que je les prenais de haut alors que pas du tout. Je posais des questions de façon tout à fait naïve mais elles étaient interprétées comme insolentes.
Je me souviens d’une fois où il avait fallu réorganiser l’open space. J’ai demandé à être plus à gauche avec une fenêtre dans le dos car j’avais besoin de luminosité. On m’a mis à l’opposé, dos au couloir, avec des gens qui passaient toute la journée derrière moi et juste à côté de l’espace de pause ce qui fait que j’avais constamment du bruit autour de moi. Lorsque j’étais en communication téléphonique avec des clients, il arrivait souvent que je n’entende pas ce qu’ils me disaient. Je leur demandais donc d’interrompre et de poursuivre par email. Mes collègues m’ont fait remarquer que c’était malpoli. Or, mes clients appréciaient beaucoup mon travail, j’ai toujours eu de bons échos de leurs parts.
Parfois, pendant ma journée de travail, si c’était trop dur, j’allais me réfugier dans les toilettes pour faire un exercice de sophrologie. On m’a déjà reproché d’aller trop souvent aux toilettes. Il y a tellement de choses à dire…
Gaston : J’ai beaucoup moins travaillé que Jessica. J’ai la trentaine, je souffre de dépression chronique. Au sortir de mes études, j’ai été malade pendant longtemps. J’ai eu deux expériences professionnelles qui se sont mal terminées. D’abord, j’ai été technicien propreté dans un centre de vacances. Mes collègues ne comprenaient pas du tout que j’ai besoin de m’isoler après une session de travail collectif. Eux, ils voulaient boire des bières, socialiser.
L’autre point de dissension avec mes collègues c’est que j’ai découvert que j’avais beaucoup de problème avec les conversations phatiques, c’est-à-dire qui ne menaient à rien. Les journées se ressemblaient, on n’avançait pas et ça ne me convenait pas du tout.
L’autre expérience c’était en tant que surveillant dans un collège. J’ai appris que j’étais évalué derrière le store du bureau, à mon insu. Ça m’a mis dans une rage folle. Je me suis senti piégé. J’ai envoyé un email à ma CPE, je ne suis pas revenu. On m’a dit que je ne m’étais pas bien intégré dans l’équipe et que mon attitude vis-à-vis des jeunes n’était pas appropriée. Avec mon expérience d’éducation populaire, j’ai écouté les jeunes d’égal à égal. J’allais dans les classes d’exclusion ou les salles de colle, c’était le seul lieu où j’avais le droit de m’adresser aux jeunes sans passer par les codes qui m’étaient imposés par ma fonction. Et nous avons eu des conversations passionnantes, certains me décrivaient Michel Foucault dans le texte, sauf qu’ils ont 11 ans et qu’ils ne connaissent pas Michel Foucault, mais ils parlent de l’oppression de l’institution et de ce que ça les amène à faire dans leur vie (violence, drogue, fugue etc…). Quand je faisais remonter ça à ma direction, personne n’écoutait.
Actuellement, en dehors de mes activités associatives et militantes, je travaille dans un bar, je fais des extras. Je n’ai pas encore eu besoin de dire que je suis neuroatypique. Je vais le faire car mon contrat doit être pérenniser, mais je sais que dans l’équipe, il y a déjà plusieurs personnes neuroatypiques avec certains aménagements qui ne sont pas suffisants mais qui ont le mérite d’exister. D’autre part, c’est une SCOP donc il n’y a pas d’organisation hiérarchique, on ne peut pas m’imposer d’implicite aussi facilement que dans une entreprise typique.
La hiérarchie impose de l’implicite ?
Gaston : C’est le principe de la culture standard. La culture fonctionne toujours sur des implicites. La culture majoritaire impose les siens. Au-delà des implicites, il s’agit de savoir ce qu’on a le droit de questionner et ce qui est tabou. Avec d’autres adultes neuroatypiques, nous avons ce vécu commun de se dire dès le collège « visiblement, je ne me comporte pas correctement, mais donnez-moi le manuel et je me comporterai correctement ». Ce à quoi on nous rétorquait qu’il n’y avait pas de manuel et que chacun se comportait comme il l’entendait. Mais ce n’est pas vrai. Plus on vieillit, plus on a de l’expérience, on se fait même des « cours » entre neuroatypiques.
Jessica : Au fil de mes entretiens, en observant les recruteurs, je me suis rendue compte qu’ils crispaient certaines zones de leur visage en fonction de ce que je disais. C’est comme ça que j’ai compris qu’il valait mieux passer sous silence certaines choses. Je me suis rendue compte qu’il ne fallait pas que je dise tout, mais comment savoir ce qui est socialement acceptable ? Comment savoir à qui on peut tout dire et à qui on doit omettre certaines informations ?
Ressources :
- Groupe Facebook café autistes adultes (uniquement ouvert aux personnes diag, autodiag, en questionnement) – Page LinkedIn
- Groupe Facebook café autiste et entourage Lyon (ouvert à tout le monde)
- Association Lyon à double sens
- Une brochure autisme et travail
Newsletter
Formulaire d'inscription

La cognition sociale dans les troubles du neuro-développement
PREMIÈRE JOURNÉE SCIENTIFIQUE D’IMIND – 26 NOVEMBRE 2021
Cette première journée scientifique sera l’occasion de réunir la communauté iMIND autour de projets de recherche innovants allant de la recherche fondamentale à la recherche translationnelle en passant par les approches cliniques. Nous espérons vous y voir nombreux!
Documents disponibles:
- Livret de la conférence
- La thérapie d’échange et de développement : une rééducation neurofonctionnelle de la communication sociale (Romuald Blanc)
- La remédiation cognitive auprès d’adultes avec un Trouble du Spectre de l’Autisme : faisabilité et adaptations (Shasha Kohlmeyer)
- Détection et perception du regard comme prémices du cerveau social : données cognitives et comportementales (Marie-Noëlle Babinet)
- La cognition sociale, du laboratoire aux interactions in vivo : comment transposer ?
Programme
9h00 – 9h20 : Accueil café
9h20 – 9h30 : Introduction de la journée par Angela Sirigu, Directrice scientifique d’iMIND
9h30 – 10h30 : Symposium « Apport du modèle primate à la compréhension des comportements sociaux humains » par Jean-René Duhamel (ISC-MJ)
- Pier Francesco Ferrari (ISC-MJ) : Cognitive neurodevelopment of non-human primates
- Catherine Crockford (ISC-MJ) : Oxytocin in cooperative behaviour in wild chimpanzees: insights into human cooperation
- Julia Sliwa (ICM Paris) : Imaging the macaque social brain
10h30 – 11h00 : Pause-café
11h00 – 12H00 : Symposium « Approche neuro-computationnelle du spectre de l’autisme : de la perception à la cognition sociale » par Jérémie Mattout (CRNL)
- Marie Gomot (iBrain Inserm, exac-t) : Traitement proactif des informations sensorielles et sociales dans les TSA
- Christina Schmitz (CRNL) : Des mécanismes prédictifs particuliers dans l’autisme?
- Jean Daunizeau (ICM Paris) : Playing with Theory of mind: a (narrow) computational view on social cognition
12h00 – 13h30 : Buffet déjeunatoire pour tous les inscrits
13h30 – 14h30 : Symposium « De la communication à la cognition sociale : de la rééducation à la remédiation » par Emmanuelle Houy-Durand (exac-t)
- Romuald Blanc (exac-t) : La thérapie d’échange et de développement : une rééducation neurofonctionnelle de la communication sociale
- Caroline Boucard (exac-t) : Entraînement aux habiletés sociales dans le TSA : évolution des pratiques
- Shasha Morel-Kohlmeyer (exac-t) : « La remédiation cognitive auprès d’adultes avec un Trouble du Spectre de l’Autisme : faisabilité et adaptations »
14h30 – 15h00 : Pause-café
15h00 – 16h00 : Symposium « Cognition sociale : aspects translationnels » par Caroline Demily, coordinatrice d’iMIND
- Marie-Noëlle Babinet (CH Le Vinatier) : Détection et perception du regard comme prémices du cerveau social : données cognitives et comportementales
- Sandrine Sonié (CRA Lyon) : La cognition sociale, du laboratoire aux interactions in vivo : comment transposer ?
- Conclusion par Caroline Demily
Télécharger le programme
Infos pratiques
Lieu : Amphithéâtre de l’Institut des Sciences Cognitives Marc Jeannerod, 67 Bd Pinel, 69500 Bron
Date : 26 novembre 2021
Horaire : 9h à 16h
Pass sanitaire et port du masque obligatoire.
Par Raphaele von Koettlitz le 18/11/2021
InDYSpensable - “Recruter et travailler autrement"
“Qu’est-ce qui nous échappe lorsque nous jetons un CV à la poubelle à cause de fautes d’orthographe ?”, demande Laurence Gattini du MEDEF Auvergne Rhône-Alpes, qui coordonne le projet InDYSpensable avec Fabienne Descours Fayolle du Pôle Emploi Auvergne Rhône-Alpes. Laurence Gattini remarque que certains employeurs et recruteurs passent à côté de masses de talents lorsque les décisions d’embauche sont prises sur la base d’une vision normative, limitant le champ des possible et rendant invisible les compétences d’une personne.
Ce projet innovant vise à montrer aux employeurs qu’embaucher des personnes avec des troubles DYS peut être avantageux et révéler des talents souvent exclus du marché du travail.
Quel est le projet ?
Lancé fin mars 2021, InDYSpensable est une expérimentation en Auvergne Rhône-Alpes à multiples facettes dont le but est d’augmenter le nombre de personnes avec des troubles DYS sur le lieu de travail et de faire tomber les préjugés les concernant.
Les personnes ayant des différences au niveau de l’apprentissage, qui représentent d’ailleurs environ 10% de la population générale, peuvent avoir des difficultés avec certains processus, mais peuvent être douées à bien d’autres égards. On peut par exemple citer leur capacité à trouver des solutions, à s’adapter et à rebondir. Elles ont souvent une bonne appréhension de l’espace et démontrent des qualités relationnelles et communicationnelles.
L’objectif d’inDYSpensables est de munir ces personnes d’outils et d’estime de soi nécessaires à leur épanouissement et de montrer aux employeurs quelles sont leurs compétences et non pas leurs difficultés.
“Apprendre autrement, recruter autrement, intégrer en entreprise autrement et maintenir l’emploi autrement. C’est ça le sujet d’InDYSpensable.” explique L Gattini.
Actuellement, 11 centres en Auvergne Rhône Alpes participent au programme ; 5 agences Pole Emploi et 6 sites Missions Locales. Le projet est le fruit d’un travail collectif issu d’un consortium porté par le MEDEF Auvergne Rhône-Alpes et Pôle Emploi Auvergne Rhône-Alpes et constitué des experts pluridisciplinaires et complémentaires, parmi lesquels nous trouvons :
- AtoutDys – formation, sensibilisation et professionnalisation des professionnels sur les questions des troubles DYS
- Anne-Sophie RIOU, orthophoniste et docteure en science cognitive, avec une expertise dans les troubles DYS
- Marion RANVIER, Directrice de Contentsquare Foundation, spécialiste de l’outil numérique adapté et de l’accessibilité digitale
- Benjamin PARMENTIER, de Cohérence Consultant, ingénieur et consultant en pédagogie et management,
- Annick VIDAL de Diffessens, formatrice spécialisés dans les troubles DYS entre autres
Quelle est la cible ?
Développé dans le cadre du Plan d’Investissement des Compétences (PIC), ce projet s’inscrit dans l’axe d’innovation pédagogique. Il vise les publics ‘invisibles’ ou éloignés du marché du travail qui présentent des troubles DYS.
Il s’agit notamment de jeunes âgés de 16 à 29 ans qui ont quitté l’école prématurément. On observe d’ailleurs une grande proportion de personnes avec des troubles DYS parmi les jeunes en décrochage scolaire. Cela signifie souvent qu’ils sont moins qualifiés, voire non qualifiés.
Il n’est pas nécessaire d’avoir une reconnaissance administrative de handicap (RQTH) ni un diagnostic formel d’un trouble DYS pour intégrer le programme :
« Nous souhaitons garder une posture extrêmement inclusive et ne pas rentrer sur le volet du handicap, ou en tout cas pas exclusivement sur le volet du handicap, sinon on risque d’exclure tous les autres qui ne voient pas leur trouble sous ce prisme” dit Laurence Gattini.
“On ne parle pas du handicap, mais plutôt de la diversité et de l’inclusion”
Comment sont identifiés les participants ?
L’orthophoniste du consortium est allée en immersion auprès des Pôles Emplois et des Missions Locales ainsi que les prestations d’emploi du Pôle Emploi, pour réaliser un audit visant à mettre en lumière les aspects DYS-friendly et non DYS-friendly des processus tels que l’inscription ou les entretiens avec les conseillers. Ce même travail immersif va être effectué pour les prestations des Missions Locales.
Ces constats de terrain ont permis d’élaborer un questionnaire de repérage afin de mieux identifier les demandeurs d’emploi qui sont potentiellement porteurs de troubles DYS. Il ne s’agit bien évidemment pas de diagnostiquer, mais d’adopter une grille de lecture lors d’un entretien, qui envoie des signaux d’alerte.
En effet, les questions ouvertes sur le travail, les loisirs, les intérêts, les challenges, l’expérience scolaire, etc révèlent énormément d’information utile qui aide le conseiller à mieux cibler les motivations et les forces de la personne. Très souvent, les compétences non-techniques ou ‘soft skills’, voire « mad-skils » (les passions, hobbies…) peut-être celles développées en dehors du travail ou l’école, ne figurent pas dans un CV.
Après cela, ils peuvent élaborer un plan d’accompagnement collaboratif qui sera le mieux adapté aux besoins et aux ambitions spécifiques de la personne.
Quel soutien est proposé ?
Le programme s’articule autour de plusieurs axes d’inclusion : le repérage et l’accompagnement des personnes DYS jusqu’au maintien dans l’emploi, l’innovation pédagogique, la formation/sensibilisation des entreprises et de l’écosystème partenaire (emploi, formation, insertion…).
Pour les individus, un accompagnement modulaire et individualisé est proposé, leur permettant d’affiner leurs objectifs professionnels, d’accéder à l’emploi qu’ils ont choisi et d’y rester. L’accent est mis sur l’apprentissage par immersion en entreprise.

Pour les entreprises, les recruteurs et les conseillers Pôle emploi, des formations d’une demi-journée sont dispensées par Nicole Philibert d’AtoutDys, afin qu’ils puissent mieux répondre aux besoins des personnes porteuses de troubles DYS.
Les formations/sensibilisations donnent aux employeurs des conseils pratiques pour rendre leurs processus de recrutement et leur environnement de travail plus accessibles aux personnes avec les troubles DYS.
Vers un monde du travail plus inclusif ?
Laurence Gattini explique que l’inclusivité repose souvent sur la volonté d’être inclusif, “on est inclusif si on le souhaite ». En effet, si une personne est prête à adapter son style de communication ou à prêter attention à l’accessibilité des documents qu’elle crée par exemple, le reste peut potentiellement suivre, en tout cas cela crée une première ouverture vers l’inclusion.
Le projet InDYSpensable est une expérimentation qui sera évaluée fin 2022, avec un souhait collectif de pouvoir l’essaimer par la suite et/ou pouvoir modéliser une adaptation pour d’autres publics que les DYS.
Nombreuses sont les personnes qui souffrent d’un manque d’accessibilité dans la sphère professionnelle, c’est pourquoi il est primordial que des projets comme celui-ci existent. Grâce à une sensibilisation accrue, des changements de culture et des adaptations, nous pouvons éliminer les barrières inutiles qui empêchent de nombreuses personnes talentueuses de travailler. Nous suivrons de près la suite du projet !
RESSOURCES +
Newsletter

Rendre l'emploi accessible à toutes et à tous
Ce mois-ci, on va s’intéresser à l’accès au monde du travail pour les personne en situation de handicap, plus spécifiquement les personnes porteuses de troubles du neuro-développement.
Un lieu de travail inclusif
Le travail fournit à une personne un revenu mais aussi un cadre qui structure sa vie et, dans de nombreux cas, il permet de se sentir “utile” à la société. Le fait de travailler peut également apporter de nombreux avantages en termes de liens sociaux, d’apprentissage, et de stimulation.
Cependant, en raison des diverses problématiques liées à l’accessibilité et à l’inclusion, les personnes en situation de handicap sont souvent exclues du monde du travail: à l’heure actuelle, elles sont deux fois plus susceptibles d’être au chômage.
Il faut se demander pourquoi, et quelles en sont les ramifications. Au cours du mois, on cherchera donc à répondre à des questions telles que :
- À quoi ressemble un lieu de travail inclusif ?
- Quels sont les principaux obstacles que les personnes neuroatypiques rencontrent sur leur lieu de travail ?
- Que perd la société en excluant les talents des personnes neuroatypiques ?
- Comment pouvons-nous repenser les démarches intégrales pour trouver et conserver un emploi afin qu’elles soient accessibles ?
Handicap et emploi, où en est-on ?
En 2018 en France, 2,8 millions de personnes étaient titulaires d’une reconnaissance administrative de handicap (RQTH) soit 7% de la population âgée de 15 à 64 ans, comme représenté ci-dessous .
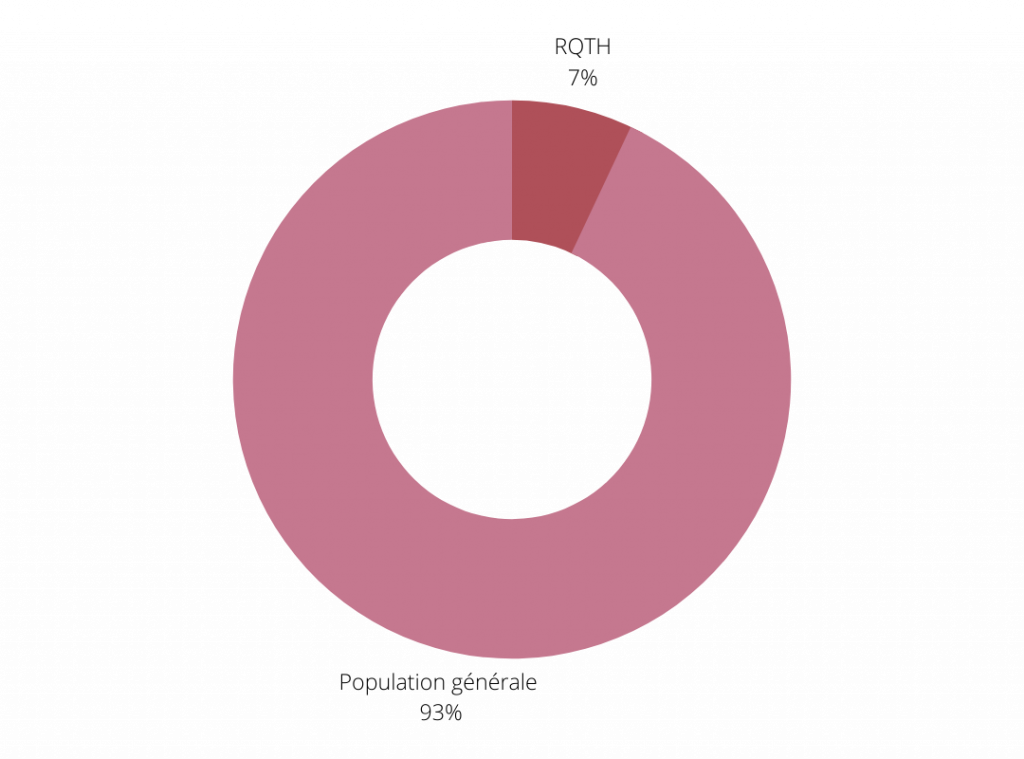
Cette reconnaissance permet de bénéficier de différentes mesures pour accéder à l’emploi (obligation d’emploi, accès facilité à la fonction publique, formation…) ou pour le conserver (aménagement horaire et du poste de travail).
Les titulaires d’une RQTH sont cependant beaucoup plus souvent inactifs que le reste de la population (57% contre 28%), et ceux qui sont actifs sont plus souvent au chômage : 36% des bénéficiaires d’une RQTH sont en emploi contre 65% pour l’ensemble de la population en âge de travailler.
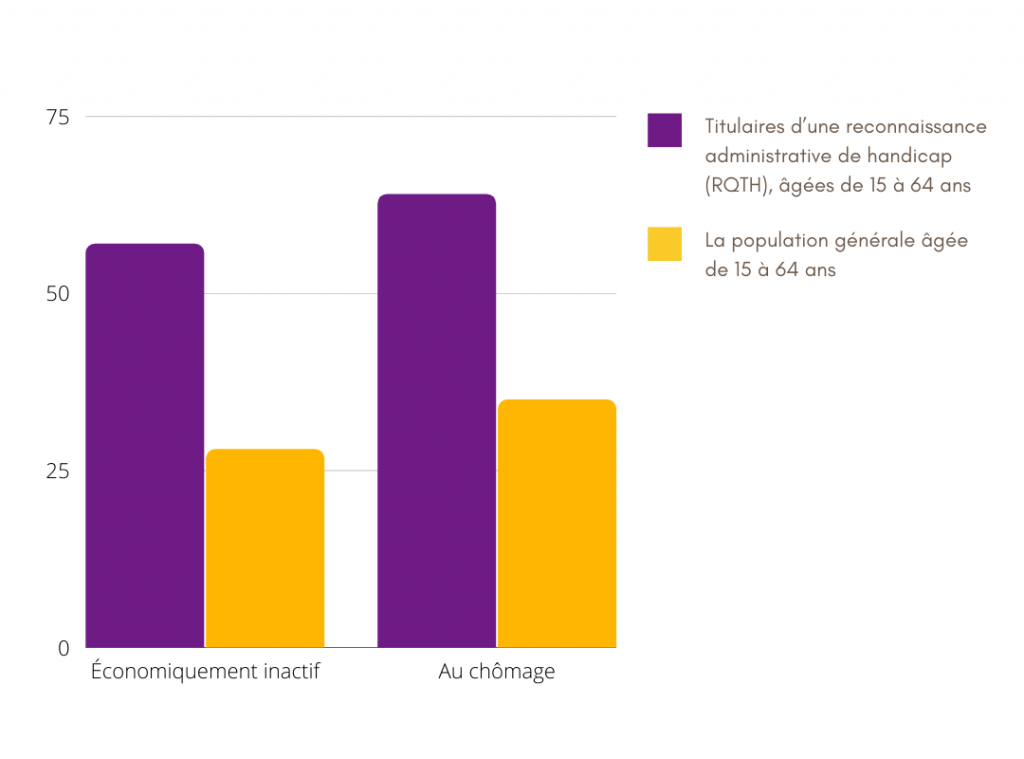
Pourquoi les personnes en situation de handicap sont-elles moins souvent en emploi ?
Il existe de nombreux facteurs systémiques et structurels qui font que les personnes en situation de handicap sont souvent exclues du lieu de travail. Cela va de l’obtention d’un emploi à son maintien. Voici quelques-unes des principales raisons :
- Faible accessibilité : Selon Pôle emploi, plus de la moitié des établissements qui accueillent le public ne sont pas accessibles aux personnes en situation de handicap.
Il s’agit bien sûr d’adaptations de l’environnement de travail allant au-delà de celles dont ont besoin les personnes à mobilité réduite. Pour rendre un lieu de travail accessible, il faut aussi penser aux aspects sensoriels, par exemple le bruit, l’éclairage et l’aménagement du lieu.
- Niveaux de qualification inférieurs : plus d’une personne en situation de handicap sur deux n’a pas le bac.
Le manque d’inclusion dans le système éducatif a un impact réel sur le parcours de vie et les possibilités d’emploi de personnes neuroatypiques et/ ou en situation de handicap.
- Une discrimination persistante : la moitié des personnes en situation de handicap declare avoir été discriminées dans l’emploi.
Cela va des préjugés à la stigmatisation, en passant par le harcèlement et les brimades. Cela peut également signifier ne pas obtenir un emploi en raison de stéréotypes ou idées reçues sur les capacités d’une personne en situation de handicap.
Un zoom sur les obstacles rencontrés par les personnes autistes
Nous avons mené une enquête pour en savoir plus sur les obstacles et les expériences des personnes autistes sur le lieu de travail. Les difficultés les plus récurrents étaient les suivants :
Relations sur le lieu de travail

- Relations avec les collègues
- Des pauses déjeuner et café compliquées
- Difficultés à travailler en équipe
- Culture non bienveillante
- Brimades
- Incompréhension des besoins
- Gestion des émotions
Modes de communication

- Consignes peu claire
- Mauvaise circulation de l’information
- Difficultés à comprendre que certaines règles ou normes sont implicites
- Incompréhension des attentes des supérieurs
Organisation de la charge de travail

- Organisation du travail
- Gestion du temps
- Responsabilités écrasantes
- Démarches administratives compliquées
- Exigences de productivité
- Fatigabilité
Trouver un travail approprié

- Malentendus sur les compétences et les aspirations
- Difficultés d’identification des compétences par soi même
- Difficultés à mettre en valeur ses compétences lors d’un entretien d’embauche
- Difficultés à demander un salaire juste
Processus et environnement inaccessibles

- Processus de recrutement inadapté
- Cadre horaire strict
- Environnement non adapté (open space), trop de bruit et de lumière
- Pas assez de mise en place de télétravail
Améliorer l’inclusion professionnelle
Bon nombre des défis mentionnés ci-dessus touchent plus largement les personnes concernées par les troubles du neuro-développement. Très souvent, les pratiques inclusives sont utiles à tous et ont un impact positif sur la productivité et le bien-être de l’ensemble des salariés. C’est pourquoi la conception universelle, qui prend en compte un large éventail de styles de travail différents, avec la possibilité d’un soutien spécialisé en cas de besoin, est une approche privilégiée pour rendre le lieu de travail accessible.
Une personne nous a dit que, pour eux, un travail inclusif, c’est :
“la compréhension de ses propres aspirations et valeurs, un temps de travail en adéquation avec sa fatigabilité, un environnement adapté à ses particularités sensorielles, une équipe ouverte aux différences. Plus une meilleure information des employeurs sur la réalité des troubles afin de lever la stigmatisation et le frein à l’emploi.”
Il n’est pas forcément coûteux ou compliqué de mettre en place des aménagements sur le lieu de travail pour que chacun puisse travailler au mieux de ses capacités et ressentir un sentiment d’appartenance. Souvent, il s’agit simplement d’écouter et de respecter les besoins des personnes concernées.
Qu’il s’agisse de fournir un bureau calme, sans lumière fluorescente éblouissante, des logiciels spécialisés ou un accompagnement, il existe de nombreuses façons de s’assurer que les personnes neuroatypiques peuvent travailler au mieux de leurs capacités. Il est dans l’intérêt de tous de fournir les outils dont elles ont besoin pour exploiter leurs compétences et s’épanouir.
Sensibiliser le monde du travail aux particularités des troubles du neuro-développement par des formations adaptées et nommer des référents, peut contribuer à faire tomber les barrières sociales et la stigmatisation. Cela peut améliorer les relations et la communication avec les collègues et les managers. La sensibilisation peut également aider à donner aux individus la confiance nécessaire pour exprimer leurs besoins ainsi qu’encourager les collègues à demander comment ils peuvent s’adapter pour les soutenir.
L’information et l’accompagnement, au sein des entreprises et pour les demandeurs d’emploi neuroatypiques peut faciliter le parcours d’insertion professionnelle. Le recours à un job coaching spécialisé, qui aide à identifier des bonnes stratégies pour contourner des défis peut être extrêmement utile.

Il est bon de se rappeler que chacun, en situation de handicap ou non, présente des forces, des faiblesses, et des styles de travail différents. Cela nous aide à être plus souples et plus réfléchis lorsque nous travaillons avec les autres. La bienveillance, l’humanité, et l’ouverture d’esprit comptent pour beaucoup.
Quelques dates à retenir
Lundi 15 au dimanche 21 novembre 2021 : La 25e édition de la Semaine européenne pour l’emploi des personnes handicapées (SEEPH)
Jeudi 18 novembre 2021 : DuoDay© a été créé sur le principe de l’immersion professionnelle pour changer le regard sur le handicap. L’idée est simple, une personne en situation de handicap compose, le temps d’une journée, un duo avec un professionnel pour découvrir son poste, ses missions et son environnement de travail.
Newsletter

« Je ne me rendais pas compte à quel point un hôpital psychiatrique est un endroit normal. »
Pascal Bellanca-Penel avait une passion pour son métier d’enseignant de physique-chimie. Après 23 ans de carrière dans l’Éducation Nationale et au terme d’une décennie de plus en plus difficile à gérer, 2019 marque la fin définitive de sa carrière et aussi le début d’une nouvelle vie où il apprend à vivre avec un TSA. Éternel enthousiaste et foisonnant de projet, il vient de lancer un podcast pour sensibiliser différemment les professionnels de la santé au spectre de l’autisme.
Pouvez-vous vous présenter ?
Je m’appelle Pascal Bellanca Penel, j’ai 50 ans, j’ai enseigné la physique et la chimie la moitié de ma vie au Lycée, dont deux années en classe prépa, à Istanbul ; deux années merveilleuses de découvertes. J’ai suivi en parallèle des études d’histoire et de philosophie des sciences et j’ai obtenu mon doctorat en 2016 sur un sujet d’histoire de physique nucléaire. Le métier d’enseignant m’a passionné toute ma vie et m’a porté du matin au soir et beaucoup occupé pendant ce que l’on appelle « les vacances ». Ça a été un grand privilège pour moi de partager ma passion de la physique avec ces milliers de jeunes gens.
Mais, depuis une dizaine d’année, chaque année était un peu plus difficile. En 2018, j’ai perdu le sommeil, des douleurs thoraciques sont apparues, sans que je fasse de lien avec une angoisse quelconque. J’ai toujours été très intolérant au bruit. Le brouhaha des élèves m’a toujours beaucoup gêné, mais là, c’était devenu insupportable physiquement.
Je pensais que tout cela était le signe que je vieillissais. Les rentrées ont toujours été particulièrement éprouvantes, mais celle de 2019 fut la dernière pour moi. La réforme Blanquer des lycées est dans doute la goutte d’absurdités qui m’a fait basculer dans l’autre monde. J’ai toujours été très impliqué dans des collectifs de recherches liés à l’enseignement et j’y trouvais un réel plaisir. Je participais à 3 ou 4 d’entre eux. Lors de la réforme, je voyais quotidiennement la différence entre l’affichage (« l’école de la confiance ») et la réalité du terrain. C’est devenu pour moi insupportable. Je suis allé voir un psychiatre qui m’a hospitalisé pendant 3 semaines. De fil en aiguille, j’ai finalement eu deux diagnostics de TSA au CRA puis au TS2A. Je suis maintenant, une « personne concernée » par l’autisme.
J’ai compris beaucoup de choses rétrospectivement par rapport à mes angoisses, mes douleurs et à ma fatigabilité. Je ne m’en étais pas rendu compte, mais il y avait des manifestations depuis toujours. Je suis marié depuis 24 ans, ma femme a toujours su qu’il y avait quelque chose d’atypique chez moi. Cela a été parfois très compliqué pour mon entourage, qui a dû vivre mes angoisses, mes intérêts totalement envahissants et parfois, mes décompensations. Le fait d’avoir une vie professionnelle « suffisamment bonne et acceptable » pour l’institution, se payait par contrecoup sur le plan privé, personnel et familial. Cela, jusqu’à ce que je n’arrive plus à circonscrire mes difficultés dans mon cercle privé et que ça déborde du coté professionnel. Mais je crois être resté professionnel jusqu’au bout ; je l’espère en tout cas.
Quel est votre parcours d’usager ?
Ça commence en 2019 avec ce psychiatre qui me propose de m’hospitaliser pour une durée de trois semaines dans le cadre d’un programme qu’il avait mis en place. Je quitte son cabinet sous le choc (ai-je vraiment besoin d’être hospitalisé ?) mais j’accepte finalement d’aller dans cette clinique sans aucune appréhension mais comme dans un état second. Pour moi, il y avait deux espèces de hors-lieu, de lieux que je n’avais jamais investi dans mon imaginaire des possibles : la prison et l’hôpital psychiatrique. Je ne me rendais pas compte à quel point un hôpital psychiatrique est un endroit normal. C’est juste un endroit où des professionnels prennent soin de vous et des liens que vous avez au monde. J’ai trouvé ça fantastique et tellement apaisant d’être pour la première fois de ma vie, dans un lieu coupé du monde qui fonctionne ; plus rien de sa toxicité ne pouvait me faire de mal. J’ai été très privilégié. Cette clinique privée est un écrin magnifique, arboré, silencieux ; un espace apaisant et totalement bienveillant. Je sais évidemment que toute institution est dysfonctionnelle, par certains côtés, mais j’ai eu beaucoup de chance de trouver ce psychiatre et cette clinique sur mon chemin.
Pendant les 3 semaines, j’ai participé aux activités journalières. Il y avait tout un programme pour « nous remettre dans le circuit ». Je suis sorti avec 15 jours d’arrêt, hyper angoissé de ce que pourrait être la suite. Je n’ai pas été médiqué durant ce premier séjour en clinique. C’est après ma sortie, que j’ai chuté et que j’ai été aspiré par le trou noir de la dépression. Je me suis retrouvé face à un immense vide. J’ai été suivi en hôpital de jour à partir de janvier 2020 avec la promesse d’un suivi psychothérapeutique en libéral. J’ai mis du temps à trouver ma psychothérapeute car je voulais faire de l’EMDR, une technique que j’avais expérimenté en clinique. Mais au bout de deux entretiens, elle m’a dit qu’elle ne pouvait pas continuer son travail avec moi avant d’en savoir plus. Elle suspectait un TSA et voulait connaître « les murs porteurs de mon psychisme ». J’ai donc pris contact avec le CRA et j’ai été diagnostiqué en mai 2020. C’est comme ça que je suis rentré dans la psychiatrie. Enfin, j’avais eu des contacts avec les psychiatres tout au long de ma vie, mais aucun n’avait mis le doigt sur un TSA. Mais de manière globale, j’ai une gratitude énorme pour tous les soignants que j’ai rencontré. Je leur dois beaucoup.
Que signifie comorbidités selon vous ?
On parlait de « murs porteurs » du psychisme. Je pense que les comorbidités sont des murs non porteurs, mais qui sont très visibles en revanche, car très colorés dans mon imaginaire. Ils prennent beaucoup de places mais ne soutiennent pas la structure psychique de la personne. Ils peuvent donc se construire et se déconstruire tout au long de la vie, mais ont la particularité d’être plus visibles que les murs porteurs.
Je pense aussi à la notion d’écran en référence à une personne que j’ai rencontré grâce au podcast, Florence, qui a un parcours tellement difficile. Elle a été diagnostiquée entre 28 et 30 ans. Elle a tellement de comorbidités : des TOCs extrêmement forts, un trouble anxieux généralisé tellement important que tout cela faisait écran à son TSA.
Les SISM viennent de s’achever, avez-vous une expérience en lien avec la santé mentale à partager avec nous ?
J’ai découvert un podcast qui s’appelle les garde-fous. Dans l’épisode du 31 janvier 2021, ils ont interviewé le psychiatre Mathieu Bellahsen. Il est très engagé et a écrit un livre qui s’appelle « la santé mentale : vers un bonheur sous contrôle ». Dans ce podcast, il raconte que dans un rapport officiel de 2009, la santé mentale était définie comme la capacité de s’adapter à une situation à laquelle on ne peut rien changer. Je trouve ça horrible ! Cela présuppose qu’il y a des situations auxquelles on ne peut rien changer. C’est la plus grande des violences. Pourtant, il n’y a rien qu’on ne puisse déconstruire. Dysfonctionner reviendrait à ne pas ou ne plus s’adapter à une situation considérée comme inamovible. Si c’est ça, il faut que tout le monde se mette à dysfonctionner. Pour moi, une bonne santé mentale c’est l’inverse, c’est la capacité à arrêter de s’adapter à un moment donné, la capacité à dire stop à un système qu’on considère toxique.
La crise sanitaire liée au COVID semble derrière nous, comment appréhendez-vous ce retour à la vie d’avant ?
J’ai adoré la période COVID : ma famille était autour de moi, ce qui me rassurait beaucoup car j’ai toujours peur qu’il leur arrive quelque chose. Il n’y avait plus de circulation et on entendait à nouveau le chant des oiseaux. Le chant des martinets en particulier est une source de joie extraordinaire pour moi. Cela me fait penser au programme Papageno pour la prévention du suicide. Papageno est un personnage de la Flûte enchantée de Mozart qui projette de se suicider après avoir été éconduit par Papagena. Au moment où il passe à l’acte, un chant d’oiseau le ramène à la vie, le reconnecte avec la beauté du monde. D’où l’envie de vivre.
Maintenant que la vie reprend plus ou moins son cours, je remarque que les surcharges arrivent vite. Je sais qu’après une interaction de 2h, il va me falloir 2h pour m’en remettre, soit dans le silence total ou avec mon casque sur lequel j’ai des enregistrements naturalistes. Toutes les interactions que j’engage me coûtent beaucoup psychiquement. J’organise donc mon emploi du temps en fonction. Avant, je ne sais pas comment je faisais. Je ne m’écoutais pas. Je travaillais comme un forcené, les week-ends, les vacances… J’ai appris au bout de 15 ans de travail, au cours d’un déjeuner entre collègue, que certains ne travaillaient pas le week-end. Cela m’a semblé surréaliste. C’est tellement délicat pour moi la relation sociale qu’il faut que je « borde » de tous les côtés. Pour moi 1h de cours, c’était 10h de mon temps. Beaucoup de préparation angoissée en amont, une performance de prof attentif à chacun où je dois savoir réagir à tout ce qui se passe et des ruminations post-cours ; bref, l’épuise totale.
Ce qui est dur, c’est que je ressens maintenant des situations de handicap, que je ne ressentais pas avant. Je n’ai pas de souci avec le handicap dans le sens où je sais qu’il n’y a que des situations de handicap et que ce n’est pas essentiel à ma personne. Mais j’ai 50 ans, je n’ai plus la même énergie pour compenser, il faut que je compose avec tout ça.
Vous avez lancé un podcast qui s’appelle TroubleS dans le spectre à destination des professionnels de santé. Comment vous est venu l’idée ?
Ma première idée, c’était de parler au psychiatre que j’ai rencontré en 2019, qui m’a hospitalisé et qui a continué de me suivre pendant quelques temps. Il m’a un jour questionné sur mes avancées avec ma psychothérapeute. Quand je lui ai dit que cette psychologue avait émis l’idée d’un TSA, il m’a dit « si vous êtes autiste, moi je change de métier ». Finalement, quand j’ai partagé avec lui mon diagnostic, il a été un peu choqué, mais par la suite, il a complètement intégré cet élément de mon psychisme dans l’appréhension de ma personne et de cette dépression résistante. J’ai trouvé ça assez fort de sa part de revenir sur une son appréhension première. Il est devenu un allié.
L’autre élément déclencheur, c’était lorsque j’ai participé à un atelier au CRA et que tous les participants sans exception ont fait part de difficultés avec le personnel soignant. En rentrant chez moi, je me suis dit qu’il fallait atteindre ces gens-là, et qu’on les rende sensible à la parole à toute l’étendue du spectre, à travers la parole des personnes concernées. L’idée du podcast est née comme ça. J’en ai parlé au TS2A, au CRA et au CRR. Et puis, la belle équipe (Floriane, Céline, Aude, Romain, Sandrine et Alejandra) s’est constituée pour développer ce projet.
Je voulais communiquer sur un mode sensible, mais pas un mode savant. Je sais qu’en France, la tradition psycho-psychanalytique est encore très forte. Les stéréotypes sur l’autisme sont aussi institutionnels. Avec ce podcast, on ne cherche pas à convaincre, mais à enrichir les représentations des personnels de santé. Le personnel soignant est souvent très « sachant ». Il est entraîné à s’endurcir face à des situations parfois très complexes à gérer. Je pense que se rendre perméable et se laissant affecter par les autres est aussi très important. Avec ce podcast, je ne cherche pas à rajouter une couche expérientielle, je ne suis pas en train de dire non plus qu’il n’y a que les personnes TSA qui détiennent la vérité. Ce podcast est une proposition de lien qu’on fait aux professionnels de santé pour qu’ils tissent ou retissent différemment leurs relations avec les personnes concernées. S’ils ont la possibilité et la disponibilité de se laisser affecter par ce qu’ils vont entendre, alors, c’est gagné pour nous.
Si vous aviez un conseil pour les professionnels soignants, quel serait-il ?
Je pense qu’il est très important qu’ils adoptent – pompeusement – une « posture épistémique ouverte », c’est-à-dire qu’ils ne se placent pas systématiquement en position de « sachant ». Les praticiens ou les psychiatres ont une parole, mais ils ne sont pas les seuls à savoir. Il est important que la voix des personnes concernées soit aussi portée et représentée.
RESSOURCES
Newsletter

L’épilepsie et les troubles du neuro-développement : quel est le lien ?
L’épilepsie peut avoir un impact considérable sur la vie quotidienne d’une personne en termes d’indépendance, de sécurité, de bien-être mental et d’inclusion sociale. C’est une population hétérogène et assez mal connue; par exemple, on manque de chiffres sur ceux qui sont en situation de handicap à cause de leur épilepsie et/ou de troubles ou déficiences associés. Cet article vise donc à donner un large aperçu des particularités de la vie avec l’épilepsie et à expliquer pourquoi nous en parlons dans le domaine des troubles du neuro-développement.
Qu’est-ce que l’épilepsie ?
L’épilepsie est une condition neurologique reliée à un déséquilibre dans les réseaux du cerveau. Elle se caractérise par la présence de crises épileptiques récurrentes et par des conséquences psychologiques, sociales et cognitives. Une crise d’épilepsie est une manifestation clinique transitoire, liée à une activité électrique, neuronale anormale des cellules du cortex cérébral. Durant la crise, les neurones s’activent, pouvant générer jusqu’à 6 fois plus d’impulsions par seconde qu’en temps normal.
La prévalence de l’épilepsie, comme celle des TSA, est d’environ 1% de la population générale en France. Il s’agit d’une condition qui peut être efficacement prise en charge avec un traitement médicamenteux : 70% des enfants et adultes épileptiques sont libres de crise avec un traitement adapté. Cependant 30% des cas sont pharmaco-résistants. Ces personnes ont au moins une crise par an, alors qu’elles ont un traitement adapté.
L’épilepsie sévère est définie comme un handicap depuis 2011. On l’appelle « sévère » en raison de son impact sur la capacité à mobiliser ses compétences et du danger qu’elle représente (blessure, état de mal, SUDEP – « Mort subite inattendue en épilepsie ») contre lequel la personne ne peut ni s’autoprotéger ni prévenir un aidant…! Même non sévère, elle peut être source de handicap en raison de l’imprévisibilité des crises, des effets secondaires des traitements, d’un manque d’autonomie, d’un manque de confiance ou de séquelles neuro-développementales.
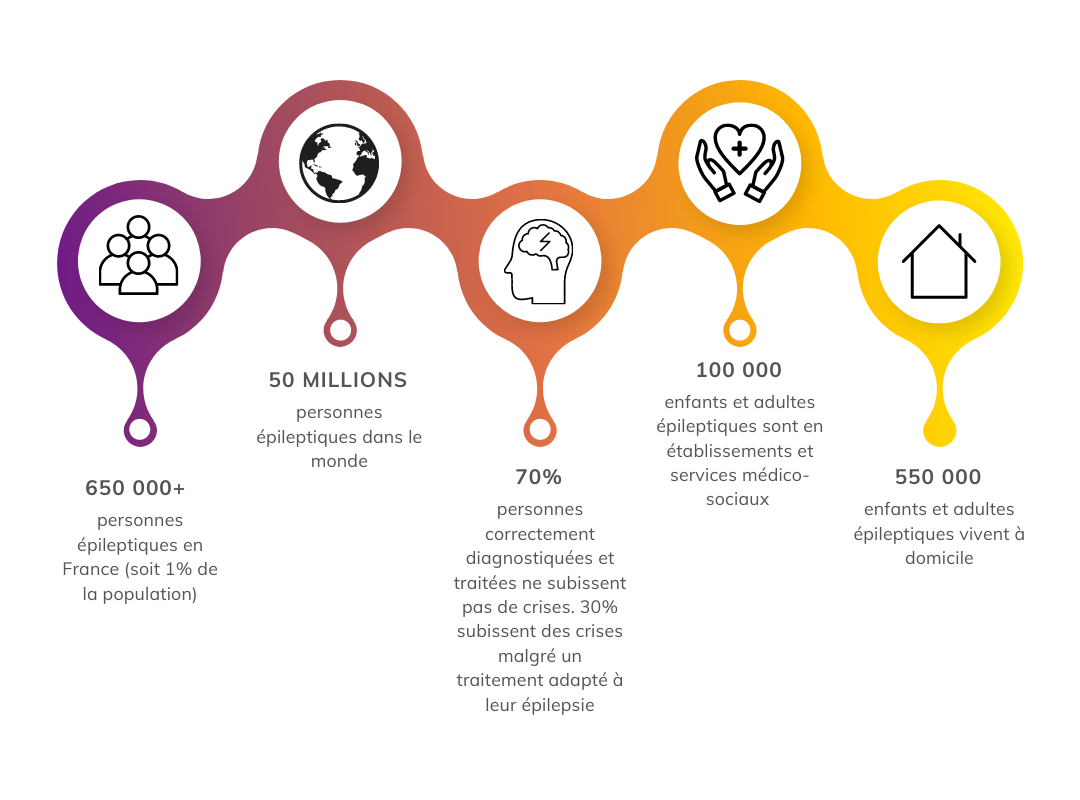
Différents types d’épilepsie
Les origines et les pronostics de l’épilepsie sont très divers comme mentionné ci-dessus (ex. génétique, maladie rare), ainsi que les types de crises. Des crises peuvent prendre différentes formes et avoir différentes intensités. En raison de ces nombreuses manifestations, on dit parfois qu’il y a des épilepsies.
- Les crises tonico cloniques sont les plus connues du public parce que ce sont les plus ‘spectaculaires’ avec perte de conscience, raideur brutale entraînant une chute, secousses convulsives, parfois apnée, cri, bave, perte d’urine ou morsure de langue. La personne perd immédiatement conscience et ne se rappelle de rien.
- Les absences entraînent une suspension de conscience pouvant durer quelques secondes voire plus et se répètent souvent plusieurs fois dans la journée.
- Les crises myocloniques qui sont des secousses musculaires brèves peuvent survenir en pleine conscience.
- Les crises atoniques sont caractérisées par une brusque perte musculaire qui provoque une chute soudaine.
Épilepsie et troubles du neuro-développement
Alors pourquoi parler de l’épilepsie en relation avec les troubles du neuro-développement ?
Car les épilepsies de la petite enfance sont souvent sources de troubles du neuro-développement (TND), soit que la maladie génétique ou la lésion du cerveau à l’origine des crises soit aussi cause de TND, soit que la répétition des crises perturbe le neurodéveloppement. On sait aussi que les enfants atteints de TND ont davantage de risque d’être épileptiques que la population générale.
Des enfants atteints de TND peuvent développer une épilepsie soit dès l’enfance soit plus tardivement. Par exemple, 8% des enfants porteurs de Trisomie 21 ont une épilepsie, 28% des plus de 45 ans ; 18% des enfants TSA sont épileptiques, 28% des adultes. Ainsi, l’épilepsie est souvent une condition qui se chevauche avec d’autres troubles neurodéveloppementaux (ex. TDAH, DYS etc) et psychiatriques (ex. anxiété et dépression) et troubles de comportement.
Il est donc important de tenir compte des conditions coexistantes afin de mieux comprendre les besoins uniques de chaque personne.

Repérage des TNDs chez une personne épileptique
Aujourd’hui nous avons une meilleure connaissance des TND chez les personnes épileptiques grâce à :
- La systématisation des bilans neuropsychologiques dans les centres de référence épilepsies rares
- De gros progrès dans le traitement des encéphalopathies épileptiques (épilepsies graves de la petite enfance)
- La volonté des familles soutenue par les neuropédiatres de favoriser le développement de l’enfant
✔ Oui, il faut faire une recherche de TND dès que l’on a un doute, lorsqu’il y a une épilepsie précoce, même si elle a pu être stabilisée.
✔ Oui il faut faire une recherche d’épilepsie chez un enfant ou adulte atteint de TND, dès qu’on a un doute. Soigner l’épilepsie a un impact positif sur le développement de l’enfant et sur les troubles de l’enfant ou l’adulte.
✔ Oui, il n’est jamais trop tard : même chez un adulte épileptique depuis l’enfance, il est utile de comprendre et prendre en charge ses TND (et vice-versa).
Obtenir un diagnostic peut aider à identifier et mieux comprendre les besoins d’une personne. Cette vidéo donne un aperçu du déroulement du diagnostic de l’épilepsie. Le processus peut être complexe en raison du chevauchement des troubles. Par exemple, une épilepsie peut passer inaperçue car certaines crises d’épilepsies peuvent être confondues avec d’autres troubles moteurs. Aussi parce que rechercher une épilepsie chez un enfant ou un adulte atteint de TSA ou déficience intellectuelle sévère peut être complexe. L’EEG ou l’IRM demandent que la personne accepte l’examen et reste tranquille le temps nécessaire. Il existe pourtant des moyens pour l’aider à comprendre et accepter l’examen. Par exemple les fiches santeBD.org sont d’excellents outils pédagogiques pour expliquer le processus de manière visuelle. C’est important aussi de prévenir l’équipe qui doit réaliser l’examen afin d’en faciliter le déroulement en tenant compte des besoins de la personne.
Prises en charge adaptées
À quoi ressemble l’inclusion pour les personnes épileptiques ?
Tout d’abord c’est considérer la personne dans sa globalité et tous les troubles qui lui sont associés. L’inclusion c’est:
- se sentir en sécurité vis à vis de l’imprévisibilité de ses crises d’épilepsie (aménagements matériels, présence humaine)
- mobiliser ses compétences
- être soutenu dans un environnement adapté à ses troubles du neurodéveloppement.
Depuis la petite enfance (crèche, école maternelle) jusqu’à l’âge adulte, il faut penser l’inclusion des personnes épileptiques dans un milieu aussi ordinaire que possible et aussi dans les établissements et services médico-sociaux. Pour cela une bonne connaissance de l’ensemble des difficultés de la personne, et aussi de ses compétences est indispensable pour l’aider à bâtir un projet de vie épanouissant.
Les recherches nous permettent de mieux connaître la population, les troubles associés et les impacts sur la santé mentale, la famille et la vie sociale et est donc une facette essentielle dans la quête pour l’inclusion.
RESSOURCES
- Les Centres de référence des épilepsies rares – CARTE DES CENTRES
- Dans la région nous avons : HFME et Hôpital neurologique Pierre Wertheimer qui est aussi un des 8 sites constitutifs du centre de référence épilepsies rares.
- Il y a aussi des centres de compétence épilepsies rares dans les CHU de Grenoble, St Etienne et Clermont-Ferrand.
- Les épilepsies rares font partie de la filière maladies rares du neurodéveloppement DéfiScience (maladies rares du développement cérébral et de la déficience intellectuelle) – CARTE DES CENTRES
- Le centre national de ressources handicaps rares – épilepsie sévère
- Fédération des Associations de personnes handicapées par des épilepsies sévères
- Des maladies rares avec épilepsie sévère
Newsletter

18/10/21, par Jennifer Beneyton
Dénutrition : trouble du comportement alimentaire ou autisme ?
Au sein du CHU de Rouen et de l’hôpital Croix-Rouge de Bois-Guillaume, le service de nutrition a développé une expertise en détection de troubles du spectre de l’autisme (TSA) sur les deux dernières années car cette patientèle est très représentée : on parle d’une moyenne de 2 à 4 patients sur les 22 lits que compte le service, ce qui est largement plus important que les chiffres de prévalence connus actuellement dans la population générale.

Le comportement alimentaire comme indicateur d’un TSA
Tout est parti du constat qu’une certaine proportion des patients pris en charge dans le service du Pr Déchelotte présentaient un profil de troubles du comportement alimentaire qui différait des schémas habituels. Les prises en charge proposées n’étaient donc pas pleinement satisfaisantes et impliquaient des hospitalisations répétées qui s’étalait dans le temps, atteignant parfois plusieurs années de suivi intermittent pas le service sans trouver de solution pérenne. On parle de chronicisation du trouble.
Depuis que le service traite ces cas atypiques par le biais d’une approche adaptée aux personnes TSA, la prise en charge est plus rapide et efficace. Cela permet de renforcer l’alliance thérapeutique entre les patients et les soignants qui pouvaient parfois avoir le sentiment d’être dans une incapacité de faire leur métier correctement, mais surtout, cela a un effet bénéfique sur l’état des patients avec une diminution des états anxieux et dépressifs et des indices de masse corporelle (IMC) qui remontent.
"Nos patients ne reviennent plus, ils tiennent dehors", nous dit le Dr Amandine Turcq, seule psychiatre du service.
Aborder ces patients par le prisme de l’autisme leur permet de se sentir davantage respectés dans leur singularité et dans leur individualité.
Grâce à des webinaires et des formations dispensées par l’équipe mobile du CRA de Normandie durant les confinements successifs, Amandine et ses collègues ont pu se former sur les particularités liées à l’autisme ce qui leur permet de recenser trois hypothèses diagnostiques, juste sur le mois dernier. Ramené à la population générale, on voit que ces chiffres sont conséquents.
Le professeur Déchelotte, de renommée internationale pour ses travaux sur le microbiote et l’axe cerveau-intestin, mène en parallèle des travaux de recherche au sein de son laboratoire INSERM (U1073). Y aurait-il un lien entre le microbiote et les troubles du neuro-développement tel que l’autisme ? La question passionne la communauté scientifique actuellement.
« Nos recherches sur les mécanismes biologiques impliqués dans les TCA, que ce soit en neuro-endocrinologie, en immunologie, au niveau du microbiote ou de la neurotransmission soulèvent des questions qu’on recoupe souvent avec les TSA, aussi bien au niveau des symptômes physiques, que des profils fonctionnels. » observe le Pr Déchelotte.
Les profils types
La grande majorité des patients identifiés comme TSA au sein du service sont des femmes. Ceci s’explique en partie par l’absence de connaissance de l’autisme au féminin. En effet, jusqu’à il y a peu, les études sur l’autisme étaient effectuées principalement sur des sujets masculins. Depuis quelques années, la littérature scientifique explose sur le sujet et on se rend compte que la symptomatologie des troubles du spectre de l’autisme diffère chez les sujets hommes et femmes. Ce manque de connaissance a eu pour conséquence de sous-évaluer largement la population autiste féminine. De plus, elles masquent mieux leurs symptômes et font donc globalement preuve d’une meilleure adaptation sociale et d’une meilleure insertion professionnelle. Les troubles du comportement alimentaire restent l’un des symptômes les plus visibles concernant cette population spécifique.
L’autre point commun entre ces patients TSA, c’est la dénutrition, souvent à un stade très avancé. Parmi les cas les plus graves avec des IMC de 8, 9 ou 10, on observe une surreprésentation des patients TSA. Ces patients mettent leur vie en danger, mais n’en ont pas conscience.
« Nous avons pris en charge une dame qui avait pourtant un bon bagage intellectuel, et même médical puisqu’elle était vétérinaire, mais elle était incapable de comprendre ce qui se passait dans son corps, d’identifier ses sensations de faim, de froid ou de fatigue. Du coup, elle était épuisée, portant des sandales en hiver malgré des engelures et oubliait régulièrement de manger » rapporte le Dr Turcq.
Cela dit, un premier diagnostic TSA est en cours concernant un homme hyperphage obèse. C’est une première pour le service qui soupçonne cependant qu’il ne soit pas un cas isolé. En effet, les patients obèses sont moins souvent hospitalisés que les cas de dénutrition sévère considérant que le pronostic vital n’est pas en jeu. Pourtant, cela peut être aussi sérieux. Le service travaille justement à l’élaboration d’un questionnaire en lien avec le comportement alimentaire qui pourrait aider les services de nutrition à la détection des TSA. L’ambition affiché est de parvenir à un questionnaire simple de repérage des patients présentant des élément en faveur d’un TSA en s’inspirant du SCOFF, et de l’adapter aux spécificités des TSA.
Anorexie ou troubles du spectre de l’autisme ?
Le comportement alimentaire des personnes TSA peut parfois s’apparenter à de l’anorexie, ce qui peut expliquer pourquoi il n’est pas toujours simple de poser un diagnostic. La dénutrition ne vient pas de la volonté de maigrir, mais plutôt de la pratique du « picky eating », c’est-à-dire que les personnes concernées ont tendance à être sélectives dans leurs aliments en termes de couleur, température et texture (ce qui est mousseux, gélatineux, visqueux est souvent problématique). Elles ont aussi beaucoup de mal avec la nouveauté que ce soit dans l’alimentation ou ailleurs, on parle de néophobie alimentaire.
« Il n’y a rien de pire pour les personnes autistes que nous suivons qu’un produit qui affiche la mention "nouvelle recette" » explique le Dr Turcq.
Ce sont aussi souvent des personnes qui ont des convictions personnelles sur le plan alimentaire (régime végétarien ou végétalien). Mais, au-delà de ces convictions, en se questionnant par le prisme des particularités sensorielles, on remarque que les protéines animales telles que la viande rouge sont fibreuses et donc difficiles à mâcher.
Cette hyperréactivité des organes du goût et de l’odorat, appelée dysoralité sensorielle, est très souvent couplée avec l’autisme. Les patients autistes souffrent pour la plupart de trouble gastro-intestinaux, souvent présents bien avant l’apparition du trouble alimentaire. Le diététicien va alors prendre en compte la dysoralité et les troubles intestinaux lorsqu’il choisira les repas avec le patient.
L’autre différence majeure avec une anorexie classique, c’est qu’il n’y a pas de véritable dysmorphophobie chez les patients TSA-TCA mais un trouble de dysmorphie corporelle appartenant aux champs des troubles obsessionnels compulsifs. Cela signifie que les personnes accompagnées possèdent une perception fragmentée de leur corps. Ainsi elles prennent en repère des zones corporelles non fiables telles que les muscles, ou des zones adipeuses pour s’identifier. Ces zones pouvant varier dans le temps, leurs repères sont bousculés ce qui peut générer la sensation que leur corps n’est plus le leur. Face à des IMC bas, la reprise de poids est nécessaire pour garantir une sécurité de santé, mais doit se coupler à un accompagnement sur l’appropriation des repères corporels.
Une prise en charge adaptée
Pour que la prise en charge soit efficace, il est primordial de tenir compte de leur hyperesthésie alimentaire, avant de mettre en place la stratégie de renutrition. L’approche thérapeutique du service a été repensée spécialement pour ces patients que ce soit au niveau de leur régime alimentaire ou des conditions de la prise alimentaire.
La première étape consiste en la proposition d’une diète sensorielle avant les repas. Les visites sont réduites, la lumière plus tamisée, le son amoindri. Le service veille à éviter la sur-stimulation. Il peut préconiser aussi la mise à disposition d’un outil, Z Vibe, qui permet de désensibiliser la sphère buccale.
Les menus sont adaptés aux spécificités sensorielles des patients. On reste donc sur des couleurs, textures et goûts que la personne maîtrise. Des assiettes compartimentées seront prochainement proposées pour ne pas mélanger les aliments (viande/légumes/féculents). Mais le service apporte aussi un soin particulier au déroulement du repas. Certains n’apprécient pas d’être face à d’autres personnes, d’autres tolèrent mal les bruits de mastication des autres, etc… Les besoins de chacun sont respectés pour permettre une prise alimentaire la plus sereine possible.
Enfin, des ateliers de cuisine thérapeutique sont proposés aux patients dont l’objectif est de décomposer des plats.
« Par exemple, quand une personne TSA voit sur le menu "salade bollywood", c’est source de stress car elle ne sait pas ce qu’il y a dedans et elle n’est pas sûre de tout aimer », rapporte Chloé Weyrig, l’ergothérapeute du service.
Ces ateliers permettent donc de déconstruire le repas pour mieux discriminer les aliments, les goûts et les textures. Les personnes concernées apprennent à goûter chaque composant avant qu’ils soient mélangés pour qu’ils puissent réassocier tous les aliments une fois que tout est assemblé.
Ces ateliers sont aussi destinés à aider les patients du service à cuisiner au quotidien. Cette activité leur est souvent difficile car cela engage trop de capacités en même temps : posture, odeurs, goûts, concentration, faire plusieurs choses en même temps.
Pour les personnes pour qui cela reste insurmontable, le recours aux plats cuisinés des grandes surfaces s’avère une solution idéale. Le fait que les plats perdurent invariablement dans le temps les rassure beaucoup. Finalement, la diversification alimentaire importe peu pour ces patients. Les diététiciens travaillent surtout au bon équilibre alimentaire.
« L’une de nos patientes s’est autonomisée sur ses repas grâce à Picard. Elle achète toujours les mêmes produits, et comme ça il n’y a pas de surprise au niveau du goût et le conditionnement permet de quantifier facilement la dose adéquate de nourriture à ingérer », conclut le Dr Turcq.
Ressources:
- Kerr-Gaffney J, et al. (2021) Autism symptoms in anorexia nervosa: a comparative study with females with autism spectrum disorder. Mol Autism. 12(1):47. doi: 10.1186/s13229-021-00455-5. PMID: 34193255.
- Saure E et al. (2020) Characteristics of autism spectrum disorders are associated with longer duration of anorexia nervosa: A systematic review and meta-analysis. Int J Eat Disord. 53(7):1056-1079. doi: 10.1002/eat.23259. PMID: 32181530.
- Tchanturia K, et al. (2019) Characteristics of autism spectrum disorder in anorexia nervosa: A naturalistic study in an inpatient treatment programme. Autism. 23(1):123-130. doi: 10.1177/1362361317722431. PMID: 29105513.
- Zhou ZC,et al. (2018) Endophenotypes: A conceptual link between anorexia nervosa and autism spectrum disorder. Res Dev Disabil. 82:153-165. doi: 10.1016/j.ridd.2017.11.008. PMID: 29239739.
- Mansour S, et al. (2016) Emotions mediate the relationship between autistic traits and disordered eating: A new autistic-emotional model for eating pathology. Psychiatry Res. 245:119-126. doi: 10.1016/j.psychres.2016.08.021. PMID: 27541347.
- Lai MC, Baron-Cohen S (2015) Identifying the lost generation of adults with autism spectrum conditions. Lancet Psychiatry. 2(11):1013-27. doi: 10.1016/S2215-0366(15)00277-1. PMID: 26544750
Comorbidité

A lire également
Webinaire #3: TCA vs TSA, vers une vision intégrative
Le service de nutrition du CHU de Rouen a développé une expertise en détection de troubles du spectre de l’autisme (TSA) sur les dernières années car cette patientèle est très représentée
En savoir plusNewsletter
19/10/2021, par Jennifer Beneyton
Traiter la douleur pour diminuer les troubles du comportement
Le Dr Arnaud Sourty est spécialiste du traitement de la douleur et exerce auprès de patients autistes avec et sans déficience intellectuelle (DI). Il mène un travail de sensibilisation au sein du collectif douleur qui vise à aider les professionnels de santé à mieux prendre en charge les douleurs de leurs patients, en particulier non verbaux. En mars 2021, il a reçu un financement de la Fondation APICIL (cf communiqué de presse) pour réaliser une étude auprès de 200 sujets. Nous sommes allés à sa rencontre.
Il semblerait qu’il y ait un lien entre les troubles du comportement et des douleurs. Pouvez-vous nous en dire plus ?
Depuis une petite dizaine d’années, on voit émerger l’idée que les troubles du comportement que nous observons chez nos patients autistes seraient le résultat de douleurs non traitées. Cela semble assez logique quand on s’intéresse au fonctionnement de notre cerveau. En effet, c’est lui qui code la douleur dans certaines aires bien précises. Lorsque nous ressentons différentes douleurs simultanément, une hiérarchie se met en place. C’est la douleur la plus forte qui prend le dessus, l’autre ne disparaît pas, mais elle est masquée. Donc, si un patient a des accès de violence contre les autres ou contre lui-même, il vaudrait mieux rechercher des douleurs non traitées plutôt que d’augmenter sa prescription de psychotropes.
Où en êtes-vous de votre projet avec la Fondation APICIL ?
Nous sommes en train de présenter notre protocole de recherche au Comité de Protection des Personnes (CPP), mais nous rencontrons quelques difficultés. En effet, ils attendent de nous de codifier les troubles du comportement, or c’est impossible. Tous les patients autistes sont uniques, on ne peut pas les mettre dans des cases. Comme on dit souvent : quand vous avez vu une personne autiste, vous avez vu une personne autiste. L’objectif est de déterminer la proportion de patients qui viennent pour des troubles du comportement et qui en fait présentent des douleurs non traitées. À mon sens c’est largement sous-estimé, mais c’est ce que j’espère montrer avec ce projet !
Comment pouvez-vous évaluer la douleur des patients, surtout s’ils sont non-verbaux ?
Les personnes autistes sans DI arrivent à exprimer leur douleur, mais éprouvent beaucoup de difficultés à la comprendre. En effet, ces douleurs proviennent souvent de troubles de la sensorialité, notamment d’une hyperesthésie cutanée, qui entraînent un inconfort au toucher. On parle d’allodynie, c’est-à-dire la production d’une douleur par une stimulation non-douloureuse. Si leur médecin ne sont pas formés à cela, ils vont penser que les patients relèvent davantage de la psychiatrie alors qu’il s’agit de troubles sensoriels.
Pour les patients non-verbaux, c’est effectivement plus compliqué. Des outils d’évaluation ont été créés. Nous prônons l’utilisation de la grille GED-DI, qui a été mise au point pas une équipe canadienne et qui a subi quelques adaptations, notamment pas les équipes mobiles du CRA. On remplit une première fois la grille afin de déterminer l’état de base du patient, qui est associé à un score. Chez nos patients autistes avec DI, l’état de base n’est jamais à 0, ils présentent toujours des troubles du comportement mineurs. Puis lorsqu’on remarque des changements de comportement, on la remplit à nouveau. Si le score varie d’au moins 6 points, on peut commencer à s’interroger sur la possibilité d’une douleur. Au-delà de 10, c’est quasiment une certitude. Attention, le changement de comportement peut aussi aller dans le sens d’un retrait, d’un isolement. On a souvent tendance à imaginer les comportements exacerbés des patients comme des signaux d’alerte, mais un patient qui s’isole, qui parle moins, qui ne rit plus doit aussi être un signal d’alerte. L’expression de la douleur est tout à fait personnelle.
Qui peut remplir cette grille ?
N’importe qui de l’entourage du patient. Il faut évidemment avoir été à son contact pendant quelques temps pour connaître son comportement, mais sinon, les items sont clairs et concis. La personne qui remplit la grille doit le faire rapidement (pas plus de 5 minutes), sans réfléchir, sans interpréter les évènements. Sinon, cela ne peut pas marcher. La douleur est subjective. Grâce à ces grilles, on essaye de ramener de l’objectivité dans la douleur. Il faut veiller à la remplir sur un temps d’observation d’une demi-journée et non pas se concentrer sur un temps de crise, sinon, l’évaluation s’en trouvera faussée. Il existe d’autres grilles (ESDDA du Dr Saravane, AlgoPlus, San Salvadour…), mais la GED-DI est à mon sens la plus complète et la plus discriminante.
Vous dîtes que la douleur est subjective ?
Absolument. La douleur est ressentie différemment chez chacun et varie selon l’état d’esprit de la personne. Imaginons que je vous fasse passer un test pour déterminer votre seuil de douleur. Pour ce faire, je vous demande de tenir dans votre main une électrode dont je vais faire monter la température. Il est probable qu’autour de 38°C, vous lâchiez l’électrode car cela devient trop chaud pour vous. Mais peut-être que votre collègue n’ira que jusqu’à 36,5°C. Et si je vous montre des images affreuses pendant une dizaine de minutes entre deux tests, vous allez lâcher l’électrode à 35°C. Votre seuil de la douleur aura diminué du fait du stress généré par la vision de ces images. Donc imaginez, pour un patient autiste, qui anticipe, qui se sur-adapte en permanence, qui est sans cesse en situation de stress. Son seuil de douleur est très bas, ce qui peut l’amener à développer un trouble du comportement lorsque la douleur devient trop insupportable.
Idem, je me méfie toujours des personnes qui sont soi-disant insensible à la douleur. Dans certains cas, cela s’explique neurologiquement, certes. Mais parfois, lorsque les manifestations de la douleur ne sont pas aussi évidentes que « Aïe, j’ai mal », on peut passer à côté.
Comment peut-on soulager les patients ?
Tout dépend du type de douleur. Il en existe trois principales : les douleurs neuropathiques qui sont prises en charge avec des traitements médicamenteux spécifiques, les douleurs nociceptives qui sont des douleurs qui résultent d’un dysfonctionnement physiologique et qu’on traite facilement avec des antalgiques classiques et enfin les douleurs nociplastiques qui sont l’expression somatique d’un mal-être et pour lesquelles les traitements médicamenteux seuls sont peu efficaces. On privilégiera les approches non médicamenteuses telles que la sophrologie, la relaxation, l’hypnose…
Il y a aussi la question des douleurs chroniques. Si je me tape le pied dans la porte, mon système nerveux va libérer de la morphine de façon endogène pour calmer la douleur. Quand une douleur s’installe plus de trois mois, ces mécanismes de régulation s’altèrent et mon seuil de résistance à la douleur diminue ce qui entraîne une sensation de douleur quasi permanente et difficilement identifiable car tous les récepteurs de la douleur sont petit à petit stimulés. Les patients présentant des troubles du comportement souffrent souvent de douleurs chroniques. Ces douleurs, ressenties depuis longtemps sans qu’elles ne soient repérées ni traitées entraînent une plus grande sensibilité à la douleur qui, avec le temps, génèrent des troubles du comportement.
J’insiste sur le fait qu’il ne faut pas minimiser la douleur, même s’il n’y a pas de justification physique de prime abord. La douleur est profondément personnelle et nul n’a le droit de la remettre en question.
RESSOURCES
Newsletter

Par Jennifer Beneyton le 12/10/2021
Pierre Gadéa : "Transformer le soin en activité ludique"
Passer des jeux vidéos au soin, c’est un grand écart que Pierre Gadéa et son associé Romain Streichemberger ont réalisé avec succès en créant la Start-up, C2 Care. Nous avons interviewé Pierre pour en comprendre le cheminement et en savoir plus sur ce qui les anime aujourd’hui.
 Pierre Gadéa (gauche) et Romain Streichemberger (droite)
Pierre Gadéa (gauche) et Romain Streichemberger (droite)
Pouvez-vous nous raconter comment vous vient l’idée de C2Care ?
Mon associé et moi-même avions monté une start-up dans les serious games, en d’autres termes, c’est l’application des jeux vidéos à des domaines « sérieux ». On a trente ans et on est en quête de sens dans notre vie professionnelle. C’est là qu’on rencontre le Dr Malbos du service du professeur Lançon à l’hôpital de la Conception à Marseille qui nous raconte qu’il utilise la réalité virtuelle auprès de ses patients souffrant de TAG (troubles anxieux généralisés) depuis une dizaine d’année et qu’il a de bons résultats. Mais il a besoin de développer un partenariat avec une entreprise pour développer plus d’environnements virtuels. Avec Romain, nous sommes très emballés par le projet et c’est comme ça que C2Care est né.
Sur quels types de troubles travaillez-vous ?
Tout dépend de la structure avec laquelle nous travaillons. On évalue les besoins ensemble, le service établit un cahier des charges basés sur un protocole précis. Nous nous occupons de la réalisation technique et de la distribution. Au départ, nous avons commencé avec trois protocoles pour traiter les phobies les plus répandues : la claustrophobie, l’acrophobie (vertige) et l’aviophobie (avion). Puis les services d’addictologie ont commencé à s’intéresser à notre travail. Ils avaient besoin d’immerger leurs patients dans des environnements avec la présence potentielle de stupéfiants. C’était donc bien plus facile en réalité virtuelle. Puis, ce sont des neuropsychologues qui ont commencé à faire appel à nous pour leurs patients cérébro-lésés mais aussi les patients porteurs de troubles du neurodéveloppement dont des personnes TSA. Actuellement on développe trois axes : la remédiation cognitive, la remédiation psychosociale et la formation des professionnels de santé pour les mises en situation.
Comment mesurer l’efficacité de ces thérapies ?
Je suis lié par la confidentialité concernant les activités de recherche, mais les environnements que nous développons sont tous basés sur des protocoles qui nous ont été fourni par les CHU ou des structures spécialisées. Ils répondent à des critères scientifiques très précis et ont été évalués par des comités d’éthique. L’évaluation scientifique est une question primordiale pour les CHU. Avec C2Care, nous ne sommes pas dans le même espace-temps. Je comprends tout à fait le besoin des évaluations scientifiques pour valider ces pratiques et pour faire avancer la recherche, mais pour nous, l’important, c’est le retour des patients et des professionnels pour que nous puissions mettre notre travail à disposition des structures le plus rapidement possible.
Vous parlez de comité d’éthique, comment vous assurez-vous du consentement des patients ?
Nous avons travaillé sur cette question avec Gérald Debussy qui est neuropsychologue ainsi que le Dr Moreno: comment met-on un casque sur une personne qui n’est pas en pleine capacité intellectuelle ? Nous nous sommes rendus compte de la forte propension des patients à adhérer à ces pratiques, sans doute en partie pour le côté ludique du numérique. Certains montrent même de très fines capacités d’observation. C’était le cas d’un patient Asperger qui, au cours des tests de réglage, a observé un décalage infime de l’image que ni vous ni moi ne peuvent voir. C’était assez extraordinaire !
Pour les patients non-verbaux, nous nous assurons de la présence d’un éducateur ou d’un soignant qui connaît bien le patient et qui peut, à tout moment, nous alerter de son état. Je me souviens de cette séance d’exposition avec une personne non verbale, en fauteuil, qui s’est mis à hurler pendant le test avec le casque. Je me suis précipité pour lui enlever mais l’éducateur m’a arrêté : ces cris étaient en fait des cris de joie.
On sent vraiment que les patients sont au cœur de votre démarche.
Absolument ! Chez C2Care, notre volonté c’est de déstigmatiser la psychiatrie grâce au côté ludique de la réalité virtuelle et ainsi de contribuer à proposer des thérapies innovantes pour améliorer la prise en charge des patients et non pas la déshumaniser contrairement à ce qu’on pourrait craindre.
L’autre danger, c’est d’utiliser nos dispositifs en « occupationnel », c’est-à-dire, de mettre le patient dans un coin avec un casque, des heures durant, sans qu’il n’y ait de véritable projet thérapeutique. Je m’oppose fermement à cela. Nous n’avons pas vocation à être la télé de demain. J’y suis très vigilant lors de la construction du projet, mais en 6 années d’existence de C2Care, je n’ai rencontré que des personnes profondément humanistes, impliquées dans le mieux-être de leurs patients.
En ce moment, on parle beaucoup de santé mentale, selon vous, comment la réalité virtuelle peut-elle révolutionner la santé mentale ?
Je vais aborder la question plus largement en parlant du digital plutôt que de la réalité virtuelle seulement. Pendant très longtemps, la santé mentale a été très négligée au profit de la santé physique. Or on sait aujourd’hui qu’une personne sur 5 souffrira de troubles mentaux. On l’a vu pendant la crise du COVID. La santé mentale revient sur le devant de la scène et c’est grâce au digital que les relations patients-soignants ont pu être maintenues. En France, nous avons beaucoup de retard à rattraper. C’est ce que nous sommes en train de faire grâce à la rencontre de la recherche, de la santé et du numérique. Grâce à la réalité virtuelle, le soin se transforme en activité ludique.
Nous venons de développer une nouvelle activité chez C2Care. En effet, nous nous sommes aperçus qu’entre deux séances de thérapies, il ne se passe pas grand-chose pour certains patients. Nous avons donc mis au point un système de thérapie en stand alone contrôlé. Cela signifie que nous proposons un suivi psychologique classique grâce aux deux psychologues qui font partie de notre équipe, mais entre les séances, le patient peut s’entraîner sur un aspect particulier en réalité virtuelle via un casque que nous mettons à sa disposition. Les patients progressent plus vite et la psychologue peut suivre les exercices et l’évolution du patient pour adapter son suivi. Nous suivons actuellement 63 personnes alors que nous avons commencé en juillet 2021.
Nous n’inventons rien, mais nous travaillons d’arrache-pied pour améliorer les modes de prises en charge et évoluer vers la psychiatrie de demain.
+ ressources :
- Lien Méta-analyse Virtual reality exposure therapy for anxiety disorders: A meta-analysis – Mark B. Powers, Paul M.G. Emmelkamp.
- Lien Revue Littéraire Virtual reality in the assessment, understanding, and treatment of mental health disorders – Freeman.
- Lien Article L’utilisation de la réalité virtuelle dans le traitement des troubles mentaux – Malbos E et al.
- Lien Livre Blanc C2Care « La Réalité Virtuelle pour la Santé Mentale »
- Lien vers Vidéo présentation C2Care : Vidéo Eric Malbos et Vidéo logiciels C2Care
- Lien vers présentation générale C2Care
Newsletter

par Raphaele von Koettlitz le 01/10/2021
La personne dans sa globalité : comorbidités et santé mentale
De très nombreuses personnes avec des troubles du neuro-développement présentent plusieurs troubles qui se chevauchent ; dans le jargon médical, on parle de « comorbidité ». Ce mois-ci sera donc consacré à l’exploration de ce sujet important. Nous avons lancé un questionnaire afin de mieux comprendre les problèmes auxquels les personnes sont confrontées lorsqu’elles cherchent un diagnostic, un accompagnement approprié et vivent avec des troubles multiples.
Qu’est-ce qu’une comorbidité ?

Alors, que signifie concrètement le terme « comorbidité » ? Le mot comorbidité vient de la famille du mot latin « morbus », qui veut dire maladie. Le préfixe « co » veut dire ensemble et donc exprime une idée de simultanéité, de concomitance. Comorbide signifie donc la coexistence de plusieurs maladies ou troubles.
Il est extrêmement fréquent que plusieurs troubles du neuro-développement coexistent. Une grande proportion de personnes en présentent au moins deux simultanément. Par exemple, dans près de 40% des cas, un enfant concerné par un trouble spécifique des apprentissages présente plusieurs troubles. Idem, si l’on prend l’exemple des TSA, 30 à 40 % des personnes autistes ont aussi un trouble du développement intellectuel, 40 à 60 % un trouble spécifique d’une fonction cognitive (praxies, langage oral, fonctions attentionnelles) et 10 à 15 % une épilepsie.
Des besoins nuancés
Lorsqu’on évalue les besoins des personnes présentant des troubles du neuro-développement et qu’on les accompagne, il est donc essentiel de les considérer dans leur globalité. En effet, différents obstacles peuvent se superposer et potentiellement masquer d’autres troubles moins prononcés ou reconnaissables. Une personne a témoignée,

“Les maladies mentales sont encore trop stéréotypées, il y a encore beaucoup de sensibilisation à faire quant à l’impact réel sur le quotidien et les manifestations chez les personnes concernées. Je suis par exemple autiste sans déficience intellectuelle, et cela fausse l’évaluation de mon manque d’autonomie lorsque je me retrouve à demander de l’aide à la maison départementale des personnes handicapées (MDPH), car je m’exprime plutôt bien et que j’ai un travail, par exemple ; de l’extérieur, on saisit difficilement toutes les étapes d’angoisse/de stress qui précèdent ou interviennent au courant d’une journée de travail, par exemple. Je tourne en rond dans mes procédures administratives car, soit on prend en compte mes troubles neuro-développementaux, soit on prend en compte mes troubles psychiques, mais pas les deux à la fois : la thématique des comorbidités est souvent éludée.”
Diagnostiquer des troubles multiples
Sur les 65 personnes qui ont répondu à notre questionnaire, seuls 12% ont trouvé le processus facile pour avoir un ou plusieurs de leurs troubles diagnostiqués. Les autres ont rencontré des difficultés à des degrés divers, et 14% n’ont même pas réussi à obtenir un diagnostic. De nombreuses personnes ont cité des problèmes tels que,
“Difficultés pour trouver un spécialiste et longue liste d’attente. Devoir toujours tout répéter. Avoir l’impression de mendier alors qu’on veut juste la paix, le respect et les soins (trucs, améliorations, qualité de vie)”
Un grand nombre de personnes sont confrontées à un diagnostic erroné et tardif, surtout les femmes, les personnes de couleur et les personnes issues de milieux socio-économiques défavorisés. Cela peut être dû au fait que les symptômes se présentent différemment chez les hommes et les femmes et aux idées fausses largement répandues sur l’archétype de la personne autiste. Il peut également s’agir d’un processus long, coûteux et laborieux, dans lequel il peut être difficile de naviguer. Dans une étude récente, 48 % de personnes ont dû attendre plus d’un an pour obtenir un diagnostic d’un trouble du neuro-développement.
“[J’ai eu un] Diagnostic TSA tardif, c’est-à-dire en 2020, alors que j’avais déjà 33 ans. Ceci a marqué la fin d’un parcours du combattant sur le plan médical, et le début d’un nouveau combat sur le plan administratif.”
Troubles neuro-développementaux et santé mentale
La santé mentale est aussi un sujet d’importance chez les personnes porteuses de troubles du neuro-développement. L’anxiété, le stress et la dépression sont particulièrement prononcés en raison de facteurs tels que l’isolement social, le harcèlement, la douleur, la fatigue extrême liée à l’hypersensorialité, la surcompensation et aux stratégies de camouflage. Parmi les participants de notre enquête, 73 % constatent qu’il y a un lien direct entre leurs troubles et leur santé mentale. En outre, comme pour la population générale, 72 % ont révélé que leur santé mentale s’est dégradée pendant la pandémie et les confinements successifs. Cela était dû en grande partie à des facteurs tels que :

- Une perturbation des rituels et de la routine
- Une perte de repères
- Accès aux soins ‘non vitaux’ arrêtés
- Suspension du processus d’évaluation diagnostique des troubles du spectre de l’autisme
- L’isolement, contact réduit avec les proches
- Le ton alarmiste et/ou culpabilisant dans les médias
- Burn out/ changements au travail/ difficultés dans le recherche d’un emploi
- Les règles changeantes, floues et difficiles à interpréter
- Privation de loisirs
Cependant, tout ne fut pas si négatif. La réduction des obligations sociales a été un soulagement pour beaucoup. Une personne nous a confié qu’elle avait vécu le confinement , “Étonnamment bien, j’ai pu me poser, me recentrer, cela a été une période d’une incroyable douceur”. Le fait de rester en contact à distance a atténué l’anxiété de nombreuses personnes et a permis à certains de participer davantage à la vie sociale d’une manière qui leur convenait mieux.
“Les confinements successifs me convenaient très bien. Les cours à distance m’ont montrés que j’étais capable – dans un environnement safe pour moi – de réellement apprécier les cours ainsi que de développer mes capacités de travail (et donc mes notes)”
On peut donc noter que la pandémie a eu certains impacts positifs dans la vie quotidienne et professionnelle ce qui a permis une meilleure accessibilité, ce que nous pourrions et devrions maintenir afin d’être inclusifs pour tous.
Une chose que la pandémie nous a apprise, c’est que la santé mentale est une préoccupation prioritaire pour tous, en particulier pour les personnes ayant des troubles du neuro-développement. C’est pourquoi des initiatives comme Les Semaines d’information sur la Santé Mentale (SISM) sont si nécessaires, pour souligner pourquoi nous devons continuer à parler de la santé mentale. Les SISM se déroulent à partir du 4 – 17 octobre 2021.
Rejoignez-nous donc ce mois-ci pour mieux comprendre les nuances des comorbidités et leur impact sur la santé mentale. Nous parlerons de la douleur, des troubles du sommeil, des troubles des conduites alimentaires (ou troubles des comportements alimentaires), mais aussi de TDAH, d’épilepsie, des troubles DYS et de dépression périnatale.
Newsletter

04/10/21, par Jennifer Beneyton
Dépression et périnatalité : le cas des femmes autistes
Devenir maman est un bonheur certes, mais qui vient avec son lot de difficultés, d’insécurité et de doutes. Et quand la future maman est autiste, l’équation peut vite devenir un casse-tête. Julien Dubreucq, post-doc au département de psychiatrie périnatale de l’Erasmus Medical College de Rotterdam travaille à améliorer la détection et la prise en charge de cette maladie.

La dépression périnatale, cette maladie invisible…
Quand nous rencontrons Julien Dubreucq, psychiatre-pédopsychiatre, le tableau qu’il nous dépeint est alarmant : la dépression touche 12% des mères et 60% des cas de dépression périnatale (de la grossesse à 1 an après la naissance) ne sont pas repérés, 85% ne sont pas traités et seulement 5% sont traités de façon adéquate.
« Le suicide est la première cause de mortalité maternelle en période périnatale. Il y a urgence ! »
Julien et son équipe travaille sur un projet de recherche qui vise à améliorer le parcours de santé des parents avec dépression périnatale – fait méconnu, 10% des pères sont aussi touchés par cette pathologie. Pour ce faire, ils recueillent les témoignages de tous les acteurs concernés : les parents et futurs parents, les parents concernés par un antécédent de dépression périnatale mais aussi les sages-femmes, les gynécologues obstétriciens, les pédiatres, les médecins généralistes ainsi que tous les professionnels de la santé mentale qui travaille en périnatalité. L’objectif est d’avoir dans un premier temps une vision globale des difficultés et ressentis de chacun pour en extraire des recommandations visant à prévenir cet état, ou tout au moins à le prendre en charge le plus rapidement et efficacement possible. À terme, une application numérique devrait être développée pour faciliter le processus.
Risque accru chez les femmes autistes
Le fait d’être autiste ajoute un défi supplémentaire à ceux que rencontrent déjà les jeunes et/ou futurs parents. Selon une étude anglaise récente, les femmes autistes sont plus sujettes à la dépression périnatale pour différentes raisons. D’une part, cela peut s’expliquer, pour certaines, par leur hypersensibilité. Mais c’est aussi beaucoup lié aux difficultés de communication inhérentes à leurs troubles. Certaines partageront peu leur joie et apparaîtront comme des personnes froides ce qui peut ouvrir la voie chez les professionnels à des suspicions de lien défaillant mère-enfant. D’autres auront du mal à communiquer sur leurs besoins, notamment pour gérer la douleur. L’environnement sonore et lumineux est aussi une épreuve pour certaines, tout comme la rapidité des gestes médicaux qui nécessiteraient davantage d’explications et de préparation. Par ailleurs, devenir maman s’accompagne d’un nouveau rôle social au sein de sa famille et belle-famille qui ajoute de la pression et du stress et qui peut parfois faire basculer un équilibre précaire. Elles ont aussi peur d’être jugées négativement dans leurs compétences parentale : être parent nécessite de faire maîtriser l’art des doubles tâches ce qui, pour une personne qui a besoin de temps et qui peut vite se sentir submergée, complique beaucoup la gestion du quotidien.
Sans compter que parfois, la dépression peut être très difficile à détecter chez les femmes autistes. En effet, la personne a mis en place des stratégies de compensation superficielle (c’est-à-dire inflexibles, difficilement adaptables au contexte et peu résistantes au stress), qui lui permettent de s’adapter aux situations, mais qui peuvent donner lieu à des discordances entre discours et comportement.
« Je me souviens du cas de cette jeune étudiante autiste qui s’était construit un personnage très expressif, très joyeux et un peu excentrique qui est venue en consultation pour dépression. Les professionnels ne la croyaient pas car son attitude pouvait laisser penser le contraire. »
Le personnage social que ces personnes se créent et qu’elles utilisent depuis des dizaines d’années peut prendre le pas sur leur personnalité réelle provoquant parfois un sérieux questionnement identitaire mais aussi des burn-outs car maintenir ce personnage social est épuisant. Mettre des stratégies en place est souhaitable si cela peut permettre aux personnes concernées d’atteindre leurs objectifs personnels, mais pas au prix de leur santé mentale.
« Il faut qu’elles s’autorisent à être plus autistes, à condition toutefois que l’environnement les y autorise. »
La divulgation de son autisme, une question délicate
Tout serait tellement plus aisé en effet, mais la réalité est, comme souvent, complexe. Parler de son autisme aux professionnels de santé, c’est encore aujourd’hui potentiellement s’exposer à des préjugés, s’entendre dire que c’est la raison de tous ses maux et être disqualifié dans son rôle de (futur) parent. Toutes les jeunes mamans font face à des difficultés parentales, mais les mamans autistes ont beaucoup moins le droit au faux pas. Fort heureusement de plus en plus de professionnels se forment et appréhendent de mieux en mieux les troubles du spectre de l’autisme, mais le chemin est encore long. C’est pourquoi la décision de la divulgation ne doit pas être prise à la légère. Elle peut se révéler aussi libératrice que destructrice et doit donc être murement réfléchie. Un accompagnement par des professionnels formés et spécialisés, peut se révéler nécessaire.
Afin de faciliter le parcours des futures/jeunes mamans autistes, une expérience avait été conduite au CH Alpes Isère, sous la direction de Julien Dubreucq, qui consistait à désigner une sage-femme référente de parcours en périnatalité. Son rôle était d’accompagner les personnes concernées le souhaitant, de les aider à identifier leurs forces et ressources et de faire l’interface entre les personnes concernées et les professionnels de santé. L’expérience qui s’est révélée très fructueuse est décrite dans une revue récente de la littérature et se poursuivra au CHU de Saint Étienne en 2022. De cette réflexion est née un groupe de travail parentalité, associant personnes concernées et professionnels et coordonné par Marine Dubreucq, sage-femme référent de parcours. Un autre groupe de travail sur les besoins des parents avec troubles psychiques sévères de la cohorte REHABase sera mis en place sur le centre ressource de réhabilitation psychosociale.
Faire évoluer les mentalités : le rôle des campagnes publiques
Changer le regard et faire évoluer les mentalités sur tout ce qui a trait à la santé mentale prend du temps. La France accuse beaucoup de retard.
« Aux Pays-Bas, comme dans les pays du Nord en général, ils ont 25 ans d’avance sur nous. »
C’est grâce à plusieurs campagnes de dé-stigmatisation qui ont été diffusées très largement ces dernières années avec tous les acteurs du domaine : pair-aidant, professionnels de santé, personnes concernées…
Ceci dit, une étude a montré l’efficacité relative de ces campagnes. En effet, plusieurs campagnes publiques de déstigmatisation sur la schizophrénie et la dépression ont été menées en Allemagne entre 2001 et 2011. L’attitude de la population générale n’avait pas changé vis-à-vis de la dépression et avait même empiré vis-à-vis de la schizophrénie. Mais, la grande réussite de ces campagnes réside dans l’effet très positif sur les personnes concernées : leurs troubles ont été abordés de façon positive et moins caricaturale ce qui leur a donné l’impression que la société était moins stigmatisante et leur a donné le courage de s’exposer davantage avec des réussites à la clé. Cette expérience montre que les campagnes de ce genre ne changent pas nécessairement les mentalités, mais elles changent la perception des personnes concernées sur elles-mêmes et c’est déjà très précieux.
Faire évoluer les mentalités passe principalement par une éducation plus tolérante dès le plus jeune âge.
« Les enfants construisent leur représentation du monde dès trois ou quatre ans. Ils ont déjà des stéréotypes, y compris au niveau des troubles psychiques. »
Ces stéréotypes passent par l’environnement familial, l’école, les amis, … et les dessins animés. Par exemple, dans cet extrait de Madagascar (1 :34), Alex le Lion dit des pingouins qu’ils sont « psychotiques » car ils veulent retourner à l’état sauvage. L’emploi de ce genre de mot est problématique car il n’est pas utilisé dans le contexte approprié et il a une connotation péjorative.
Une étude européenne est actuellement en cours pour évaluer les représentations et les connaissances de la dépression périnatale auprès des parents et des sages-femmes à travers une dizaine de pays (France, Pays-Bas, Italie, Espagne, Portugal, Norvège, Suède, Estonie, Chypre, Grèce et Bulgarie). Un questionnaire devrait être prochainement diffusé largement. Il sera intéressant de comparer les perceptions de chaque pays en sachant que les programmes de formation, les dispositifs de prises en charge et les campagnes de déstigmatisation sont différents.
Ressources:
- Un guide du GNCRA pour les parents d’enfants autistes et pour les parents autistes
- A L Pohl, S K Crockford, M Blakemore, C Allison, S Baron-Cohen (2020) A comparative study of autistic and non-autistic women’s experience of motherhood. Mol Autism, 11(1):3.
- M Dubreucq, J Dubreucq (2021) Toward a Gender-Sensitive Approach of Psychiatric Rehabilitation in Autism Spectrum Disorder (ASD): A Systematic Review of Women Needs in the Domains of Romantic Relationships and Reproductive Health. Front Psychiatr, 12:630029.
- G Schomerus, C Schwahn, A Holzinger, P W Corrigan, H J Grabe, M G Carta, M C Angermeyer (2021) Evolution of public attitudes about mental illness: a systematic review and meta-analysis. Acta Psychiatr Scand, 125(6):440-52.
Newsletter

28/09/21, par Jennifer Beneyton
D'un CAP boulangerie à un Master en ressources humaines à l'ESDES
Nous avons rencontré Bakay Fofana, 24 ans, actuellement en Master 2 en RH digital et business au sein de l’ESDES, l’école de commerce de la Fac catholique de Lyon. Bakay est autiste et a la particularité d’être le premier jeune du SESSAD les Passementiers à avoir suivi un cursus scolaire en milieu ordinaire. Nous sommes allées à la rencontre de Bakay et Michel, l’un de ses tuteurs au SESSAD, pour en savoir plus.
Bonjour Bakay, peux-tu nous parler un peu de ton parcours scolaire ?
Bakay : J’ai suivi un cursus général de la sixième à la troisième, au collège Jean Monnet dans le deuxième à Lyon. Pour mon stage de troisième, j’ai travaillé dans une boulangerie et comme ça m’avait bien plu, j’ai fait une seconde Bac Pro en boulangerie pâtisserie. Mais je me suis vite rendu compte que je n’étais pas une personne manuelle. Se lever tôt ne me dérangeait pas, mais le travail ne me convenait pas et je me suis réorienté vers un cursus plus administratif.
Michel : C’est là que tu as commencé au lycée Jacques de Flesselles, et le SESSAD est intervenu à cette époque. Ce n’était pas évident là-bas…
Bakay : J’étais en Bac Pro en gestion administrative dans une classe vraiment difficile. Mais heureusement, le SESSAD a commencé à me suivre pendant ma première année, en septembre 2013, même si mon diagnostic n’est intervenu qu’en 2015.
Michel : Effectivement, tu avais eu un diagnostic clinique, mais le vrai diagnostic n’avait jamais été clairement posé.
Bakay : Au lycée Jacques de Flesselles, nous avons travaillé sur un livre de cuisine internationale dont j’ai eu l’idée, nous avons monté une micro-entreprise et grâce à mon réseau en hôtellerie restauration, j’ai pu faire quelques ventes. Nous l’avons publié en version papier. J’étais aussi le délégué de ma classe. Comme la classe était agitée, je faisais le médiateur entre les profs et les élèves. Puis après mon Bac Pro, j’ai fait un BTS Assistant Manager pour lequel je devais faire deux stages dont au moins un à l’étranger. J’ai choisi de faire les deux stages en Angleterre : un dans une agence de communication et un dans un cabinet de recrutement.
Michel : Tu les as trouvés tout seul tes stages en plus, tu nous avais épaté ! C’est un malin, Bakay, il trouve toujours les bons plans (rire).
Bakay : Après le BTS, j’ai pris une année sabbatique car je n’avais pas réussi à trouver d’employeur pour ma licence pro. J’ai fait des petits boulots en attendant. Mais en 2019 j’ai réussi à me trouver un employeur : Renault Trucks, et j’ai donc pu valider ma licence pro en alternance à l’IUT Lyon 3.
Michel : D’ailleurs grâce à ça, nous avons même fait une formation auprès de tous leurs référents handicap de Renault Trucks au niveau national et depuis, nous sommes toujours en lien avec eux. On en a aussi fait une chez RTE, l’une des filiales d’EDF.
Bakay : Et je suis maintenant en Master de ressources humaines que je fais en alternance chez SANOFI. C’est suite à mon deuxième stage à Londres que j’ai voulu m’orienter dans cette branche.
As-tu rencontré des difficultés pendant ton parcours ?
Bakay : Oh oui. Au collège, ce n’était vraiment pas simple avec les élèves. J’arrivais à suivre les cours, mais les relations avec les autres étaient difficiles car je subissais beaucoup de moqueries liées à mon trouble.
Michel : C’est quelque chose qu’on observe auprès de tous les jeunes que nous suivons. Le collège est vraiment une période difficile.
Bakay : Oui, c’est la loi de la jungle. Je voudrais oublier ces années-là.
Michel : Et tes plus belles années ?
Bakay : Mes années BTS avec mes deux stages à Londres. Depuis que je suis dans le supérieur, les étudiants, les professeurs, les employeurs… sont plus tolérants. Mais parfois, ça pose encore problème. Par exemple, cette année, nous avions un cours de SI-RH (Système d’information en ressources humaines). Mais malgré mes demandes, le professeur ne nous a pas fourni de véritable cours, ce qui fait que j’ai raté l’examen. C’est le seul que j’ai raté, et je vais devoir le repasser au rattrapage. J’en ai parlé avec mon référent à l’université et il s’est entendu avec ce prof pour que l’année prochaine il fournisse des supports de cours. Au moins, j’espère que cela servira aux autres après moi !
Michel : On voit bien que sans support, lorsqu’un cours n’est pas bien préparé, cela te pose des difficultés. Tu en as parlé à la mission handicap de l’ESDES ?
Bakay : Non, mais j’aurais dû.
Peux-tu nous raconter ce que ton suivi au SESSAD a changé ?
Bakay : Déjà, c’est le SESSAD qui m’a permis d’avoir le diagnostic et ce fut un soulagement. Mais le SESSAD m’a aussi beaucoup aidé dans mes capacités sociales. Par exemple, j’avais beaucoup de mal à me présenter ou à répondre au téléphone.
Michel : C’est sûr qu’au début, ce n’était pas évident. Elodie (une éducatrice du SESSAD) en a fait beaucoup des jeux de rôles avec toi pour t’entrainer !
Bakay : Maintenant c’est moi qui fais des jeux de rôles à l’école pour coacher les autres.
Michel : Et les pauses café, tu te souviens ? Au début cela te posait problème. « Pourquoi ils vont à la pause café » ? « Qu’est-ce qu’ils se disent à la pause café » ?…
Bakay : Oui, ce n’était pas facile au début. Souvent les gens racontent un peu leur vie et même parfois celles des autres. Mais ça me gênait car pour moi les RH, c’est la confidentialité et la discrétion et certains n’en font pas preuve.
Michel : Nous avons suivi Bakay de 2013 à 2016, pour 3 ans, ensuite il est resté dans le groupe des anciens jusqu’en 2019 et depuis il n’a plus rien à voir avec le SESSAD, mais nous avons toujours conservé des liens forts. Il est devenu notre porte-parole auprès des jeunes qu’on accueille actuellement. Ainsi il leur parle un peu de son parcours pour leur faire un retour d’expérience aussi, notamment sur le fait de cacher son autisme.
Bakay : Au début, c’est vrai que je ne voulais pas en parler, puis, avec le soutien du SESSAD, j’ai commencé petit à petit à en parler et maintenant, j’en parle librement. Avant, je ne me sentais pas très à l’aise pour en parler, pour expliquer ce que c’était et puis je craignais aussi le regard des autres.
Michel : C’est vrai qu’au début, Bakay ne voulait pas du tout en parler. Nous respections bien évidemment son choix. Mais sa recherche d’employeur s’est révélée plus compliquée que prévu. Ses entretiens se passaient bien, mais il n’était jamais retenu, sans doute car il manquait une pièce du puzzle pour les recruteurs. À partir du moment où il en a parlé en entretien, ça a complètement débloqué la situation. Chez Renault Trucks, par exemple, ils ont dit qu’ils avaient justement apprécié cette honnêteté et cette authenticité. Mais toutes les entreprises ne sont pas aussi bienveillantes et c’est pourquoi c’est une décision qui ne doit pas être prise à la légère.
Bakay : J’ai aussi beaucoup travaillé sur le fait d’être flexible, ce qui n’est pas évident pour les personnes autistes. Comprendre l’autre, prendre en compte l’avis de l’autre ne sont pas des choses évidentes.
Michel : Tu es plus souple qu’avant alors !
Comment envisages-tu ton futur ?
Bakay : Je suis ouvert à tous les environnements professionnels, mais dans l’immédiat, j’aimerais bien rester chez SANOFI. Je m’y sens bien à tous points de vue. En plus, ils sont présents dans de nombreux pays, j’aimerais bien faire un VIE (volontariat international en entreprise) au Canada, en Irlande ou dans les pays nordiques. Je suis aussi en lien avec l’une des branches de SANOFI qui est à Reading, près de Londres car je m’occupe des formations des salariés sur ce site. Je partirais bien là-bas ! De manière générale, j’ai trouvé les Anglais plus bienveillants que les Français concernant mes particularités.
Michel : Je peux prendre ma retraite, quand je t’entends parler comme ça, je me dis qu’on a bien travaillé.
Quels conseils donnerais-tu à des jeunes comme toi ?
Bakay : Ayez confiance en vous. Si vous avez envie de travailler dans un domaine, allez-y. Écoutez les conseils des autres, mais ne les suivez pas forcément. Prouvez votre valeur. Montrez-leur que même si vous êtes autistes, vous pouvez viser haut, vous pouvez aller loin. Et assumez votre autisme.
Michel : Je suis tellement content Bakay de t’entendre parler ainsi. Cela m’émeut. Moi qui te connais depuis que tu as 16 ans, tu as tellement évolué. Je te félicite. Cet entretien me scotche.
Newsletter

16/09/21, par Jennifer Beneyton
On s’intéresse enfin aux étudiants dyslexiques…
Une étude récente dans la revue Brain Science montre que contrairement à ce qu’on pourrait penser, les étudiants dyslexiques font plus d’erreurs sur les mots simples et courants que sur les mots complexes et que malgré le fait qu’ils font des erreurs, ils ne s’auto-censurent pas dans leurs choix linguistiques. Pour en savoir plus, nous sommes allés à la rencontre d’Audrey Mazur Palandre, ingénieure de recherche à l’Université de Lyon et autrice principale de l’article.

Votre étude permet de mieux caractériser le profil de scripteur des étudiants dyslexiques. Quels sont les points majeurs à retenir ?
Audrey Mazur-Palandre: Nous savions déjà que ces étudiants présentaient des difficultés persistantes en lecture et écriture et qu’ils avaient un comportement attentionnel atypique, qui pourrait, entre autres, expliquer les erreurs d’orthographe, les faibles performances enregistrées lors du processus de révision (le fait de corriger ses erreurs lors de la relecture), les difficultés à gérer son emploi du temps, les difficultés à combiner prise de note, écoute et compréhension du cours. Plusieurs articles scientifiques, allant dans ce sens, ont été publiés. Certains de ces travaux montrent par exemple que ces étudiants font beaucoup plus d’erreurs en général que des étudiants contrôles : 0 à 10 pour les contrôles tandis qu’on enregistre un minimum de 15 erreurs pour les étudiants dyslexiques, avec un maximum pouvant monter à 65 erreurs par texte. Notre récent article apporte des informations supplémentaires sur les choix lexicaux et les erreurs en production écrite des étudiants dyslexiques. L’un des résultats importants de cette étude est que ces erreurs touchent davantage les mots courts : prépositions, déterminants et homophones (mais-met, pré-près, etc…) alors que nous pensions qu’elles toucheraient les mots plus longs.

Par ailleurs, nous avions fait l’hypothèse que les étudiants utiliseraient un vocabulaire simple et courant pour essayer de limiter leurs erreurs. Or il s’est avéré que les étudiants de notre étude ne se sont pas auto-censurés. Ils sont conscients de leur trouble, mais ils savent aussi qu’ils ont des choses intéressantes à dire. On peut penser qu’ils sont résignés sur le fait qu’ils font des fautes, alors autant ne pas se limiter en plus sur le fond.

Afin d’étudier le comportement de scripteurs des étudiants, Audrey et ses collègues leur ont demandé d’écrire sur des tablettes tactiles et grâce au logiciel Eye and Pen, ont pu rétrospectivement retracer tout ce qui s’est passé, que ce soit, les pauses, les retours en arrière pour se corriger, les ratures, les erreurs…
Comment expliquer ce phénomène ?
AMP: Les personnes dyslexiques ont globalement peu de confiance en elles. Mais ici, nous nous intéressons à un public spécifique : les étudiants du supérieur. Si ces étudiants sont arrivés jusqu’à l’université, c’est qu’ils ont généralement un parcours scolaire plutôt réussi, même si souvent difficile, laissant supposer que leur entourage était bienveillant et qu’une remédiation efficace, dès l’enfance, a été mise en place. Le fait de parvenir en étude supérieure montre que, malgré une faible confiance en soi, ils restent pugnaces, volontaires et sont néanmoins en réussite scolaire.
Il existe beaucoup d’études chez l’enfant, alors qu’elles sont quasiment inexistantes chez l’adulte. Comment l’expliquer ?
AMP: Si ce trouble est détecté tôt, on peut mettre en place une remédiation efficace qui ne va pas effacer le trouble mais qui va permettre à l’enfant de vivre sa scolarité au mieux. Le Plan Ringard de 2001 a effectivement mis l’emphase sur les enfants qui sont mieux détectés et plus étudiés. Ceci dit, les idées reçues ont la vie dure : beaucoup de gens considèrent encore que la dyslexie s’arrête miraculeusement en grandissant. On ne le répètera jamais assez, il s’agit d’un trouble neuro-développemental qu’on a dès la naissance et pour toute sa vie. L’autre idée reçue c’est que la dyslexie se soigne. Autrement dit, si la remédiation mise en place dès l’enfance est efficace, alors on « guérit » de ce trouble à l’âge adulte. C’est évidemment faux. Il est vrai que certaines personnes ne vivent plus leur trouble comme un problème grâce aux aménagements mis en place et aux diverses stratégies de compensation, mais cela ne veut pas dire que ces personnes ont « guéri ». En fait, ce trouble complexe et multifactoriel évolue différemment selon les individus, leur environnement et les remédiations mises en place… ce qui rend ces profils adultes plus difficiles à caractériser et donc à étudier. Cela étant dit, on peut trouver de nombreuses études internationales sur les adultes dyslexiques, et plus spécifiquement sur l’étudiant présentant une dyslexie dans l’enseignement supérieur. Et les études, en France, se multiplient, ce qui est une excellente chose et ce qui va permettre de toujours mieux comprendre la dyslexie, et notamment la dyslexie à l’âge adulte.
Dyslexie phonologique et dyslexie de surface
Dans l’apprentissage de la lecture, on peut passer par deux voies : la voie de décodage par assemblage et la voie par adressage. La voie de décodage par assemblage consiste à décomposer et associer chaque graphème à un phonème pour arriver à lire le mot. C’est souvent ce qui se passe pendant l’apprentissage de la lecture. Plus le lecteur devient expert, moins il a besoin de passer par le décodage. Il voit un mot, il le lit sans difficulté. C’est la voie par adressage qui est alors sollicitée. Lorsque la voie par décodage est touchée, on parle de dyslexie phonologique. Dans ce cas-là, le lecteur compensera et utilisera davantage la voie par adressage en enrichissant leur lexique interne. Lorsque la voie par adressage est touchée, on parle de dyslexie de surface ce qui signifie que ces personnes, quand elles lisent vite ont tendance à deviner les mots, ce qui entraîne des erreurs. Il existe aussi la dyslexie mixte : ce trouble est très sévère car il affecte les deux voies.
Il est, en effet, très important d’étudier l’adulte.
AMP: Effectivement, comme on l’a dit, ce trouble ne s’arrête pas en grandissant, donc pourquoi cesser d’étudier cette population ? D’une part, tous les outils de remédiation développés pour les enfants ne sont pas adaptés pour les adultes dont les besoins ont évolué au fil des stratégies de compensation mises en place. Utiliser des outils destinés aux enfants pour les adultes a un côté infantilisant. Comme je le disais, ces personnes ont souvent des problèmes de confiance en eux, il n’est pas souhaitable d’en rajouter. D’autre part, le savoir, c’est le pouvoir. Plus les personnes se connaissent, plus elles connaissent leurs troubles, mieux elles feront face. Savoir que ce trouble est d’origine neurobiologique les aide beaucoup à déculpabiliser. Attention, cela ne veut pas dire qu’il ne faut rien faire et subir. Mieux connaitre les manifestations de ce trouble chez elles permet aussi de mieux parler de ses besoins. Par exemple, pour en revenir aux étudiants dyslexiques, on leur offre souvent un tiers-temps pour les examens. Or au fil des enquêtes que nous avons mené, nous nous sommes rendues compte qu’ils avaient besoin de temps supplémentaire, certes, mais surtout pour faire des pauses cognitives. Ce tiers-temps est-il vraiment adapté à leurs besoins réels ? Est-ce que nous les formons à l’utiliser à bon escient ?
Dans les média, on a souvent tendance à parler de la dyslexie de façon négative. Pourriez-vous nous parler des compétences liées à la dyslexie ?
AMP: Absolument ! Les personnes dyslexiques sont très persévérantes et volontaires. Ce sont des personnes qui ont toujours dû travailler plus que les autres, donc elles ont des capacités de travail énormes et se montrent pleines de ressources. Elles font souvent preuve d’une grande intelligence sociale, sont très empathiques et résilientes ce qui leur permet de rebondir plus vite. Ce sont aussi des personnes très créatives. On a parfois tendance à croire qu’elles ont un QI inférieur, mais ce n’est pas du tout vrai, c’est la transposition à l’écrit qui pose problème, pas les capacités cognitives. Il n’y a aucun lien entre QI et dyslexie. Nous avons des personnes présentant une dyslexie, possédant un QI plus élevé que la moyenne et étant haut potentiel !
Pouvez-vous nous parler de votre MOOC ?
AMP: À l’origine, c’est la mission handicap de l’Université de Lyon qui m’avait missionnée pour en savoir davantage sur les étudiants dyslexiques. Dès que j’ai lancé ses études, mes collaborateurs et moi-même avons reçu beaucoup de sollicitations pour nous demander d’intervenir auprès d’établissements ou pour faire des conférences. Comme il nous était impossible de répondre à toutes les sollicitations, nous avons eu l’idée de faire un MOOC pour aider les enseignants à être plus inclusifs. Étant donné que les enfants sont mieux détectés et pris en charge, on compte de plus en plus d’étudiants dyslexiques dans l’enseignement supérieur. Il est donc temps de faire évoluer les pratiques.
Notre MOOC « Des étudiants DYS dans mon amphi » est pluridisciplinaire. Nous avons fait intervenir une neuropsychologue, un orthophoniste, des associations de parents, des chercheures (en psycholinguistique et orthophonie), les missions handicap, et une maitre de conférence en psychologie de l’enfant, et bien évidemment des personnes concernées. Il était très important pour nous qu’elles puissent nous parler de leur expérience et de la façon dont elles vivent leurs troubles.
En 4 ans, on compte plus de 23 200 inscrits à travers 86 pays. Certains établissements m’ont contacté pour l’intégrer dans leur cursus de formation initiale pour leurs étudiants, ou pour leur personnel. Ce MOOC rencontre un réel succès car il répond à un véritable manque. Nous avons eu aussi des sollicitations outre-Manche donc nous envisageons de le traduire pour le public anglophone.
Quelques tips en attendant le MOOC
Il n’est pas forcément facile de donner des tips car chaque situation est très personnelle et il faut avant tout écouter la personne concernée exprimer ses besoins. Néanmoins, certaines choses peuvent être mises en place facilement:
- Distribuer les supports de cours en amont pour que les étudiants aient le temps de les lire
- Pour chaque nouveau mot important, il convient d’en donner la définition, de l’écrire au tableau, le pointer plusieurs fois pour qu’il s’intègre au lexique interne.
- Utiliser une police DYS-friendly comme Arial et en taille 14 minimum.
- Écrire en noir sur fond blanc pour le contraste visuel.
- Lors d’un examen, prendre le temps de lire les consignes et veiller à ne pas inclure de nouveaux termes dans les questions.
- Limiter au maximum les distracteurs sur les slides.
Pour le reste, rendez-vous en janvier!
Ressources:
- Mazur-Palandre A, Quignard M, Witko A (2021) Confronting Lexical Choice and Error Distribution in Written French: New Insights into the Linguistic Insecurity of Students with Dyslexia. Brain Sciences, 2021, 11(7), 922
- Site web du LabEx ASLAN
- Plaquette de santé publique
- Numéro spécial des Cahiers Pédagogiques
- Numéro spécial l’Orthophoniste
- Vidéo de la Journée des DYS 2020
- Un article de CORTEX mag qui porte sur le projet ETUDYS
Newsletter

09/09/2021, par Raphaele von Koettlitz
L'épanouissement des jeunes pousses de La Pépinière des Talents
La Pépinière des Talents est une association qui propose une prépa apprentissage pas comme les autres. Accueillant dix jeunes personnes neuroatypiques de 16 à 19 ans à Moirans, la structure les accompagne dans la réalisation de leur potentiel et les prépare au monde du travail. Nous nous sommes entretenus avec Marine Fourest Raymond, cofondatrice et directrice, pour en savoir plus cette association et sa philosophie.
Comment tout a commencé
Entre 5 et 7% des enfants scolarisés sont touchés par des troubles du spectre DYS, qui comprennent la dyslexie, la dysphasie, la dyspraxie, la dyscalculie et le TDAH. Cependant, les écoles classiques ne sont pas bien équipées pour soutenir les enfants ayant des différences d’apprentissage. Il existe de nombreuses écoles alternatives qui proposent un enseignement inclusif et aident les jeunes à avoir une meilleure estime d’eux-mêmes, toutefois elles sont généralement coûteuses et s’arrêtent à l’âge de 16 ans.
Marine, s’appuyant sur ses propres expériences en tant que mère d’un enfant atypique, a reconnu la nécessité d’un établissement permettant aux adolescents de poursuivre leurs études dans un environnement adapté. Elle a donc commencé à réfléchir à la création d’un collège inclusif où les jeunes pourraient s’épanouir.
Le ministère du travail a vu la valeur de son projet, qui permettrait à des jeunes souvent laissés de côté, d’acquérir les compétences et l’indépendance nécessaires pour entrer sur le marché du travail. La Prépa apprentissage a donc été financée dans le cadre du Plan d’investissement dans les Compétences.
La Pépinière des Talents était née !

Un dispositif pédagogique innovant
Tous les élèves à La Pépinière des Talents présentent de multiples troubles DYS, qui se traduisent de manière différente pour chacun. Il est très courant d’avoir des différences d’apprentissage qui se chevauchent, on estime que 40% de personnes concernées présentent plusieurs troubles. Chaque trouble a ses spécificités mais beaucoup de personnes ‘DYS’ sont affectées par des difficultés de concentration et d’organisation. La fatigue est également un réel enjeu, car l’utilisation de stratégies de compensation demande beaucoup d’énergie. La démotivation, le manque de confiance en soi et d’estime de soi sont également assez fréquents chez les élèves portant des troubles DYS. Ceux-ci sont souvent déclenchés ou accentués par des environnements scolaires traditionnels qui ne prennent pas en compte les défis auxquels les étudiants peuvent être confrontés.
C’est pourquoi, à La Pépinière des Talents, l’équipe pluridisciplinaire travaille pour créer une dynamique qu’ils appellent “la spirale ascendante, et non descendante”.
C’est une approche qui valorise les talents et compétences uniques de chacun et renforce l’apprentissage de manière innovante pour relever les défis. On parle de pédagogie « projet ». L’apprentissage est ancré dans des activités concrètes qui contextualisent les concepts pouvant sembler un peu abstraits. Marine expliquait,
“par exemple, pour apprendre les calculs simples tout le monde se mettait debout pour mesurer la salle de classe en utilisant les objets, ou même leur corps. Un garçon qui mesure 1m80 a pu calculer la taille de la pièce en s’allongeant sur le sol.”
L’apprentissage est également très holistique, allant d’activités telles que la création d’une bande dessinée à la gestion de ses émotions. Travailler sur la confiance en soi et le bien-être est une partie essentielle du programme. Les jeunes sont encouragés à découvrir ce qu’ils aiment faire et à travailler sur les compétences importantes dont ils auront besoin à l’avenir. Ils peuvent décider de ne pas participer à un projet, mais doivent proposer une alternative. Chaque expérience fait l’objet d’un bilan afin d’en tirer le plus d’enseignements possibles.
L’un des principaux objectifs est d’accompagner les jeunes vers l’emploi, ils ont donc accès au pôle d’orientation où ils peuvent découvrir différentes carrières. Grâce à des présentations de professionnels et des visites d’entreprises, les jeunes se font une idée des possibilités qui s’offrent à eux. Ils font des évaluations Potentialis pour repérer leur potentiel en termes d’aptitudes sensorielles, de créativité, de raisonnement logique et de communication. Ce bilan aide les jeunes à s’orienter vers les métiers alignés avec leurs compétences.
Une équipe à l’écoute des besoins
L’équipe est très pluridisciplinaire, constituée d’enseignants spécialisés dans le neurointégration d’ergothérapeutes, de neuropsychologues et d’intervenants du monde de travail. Ils reconnaissent que les personnes ayant des différences d’apprentissage font preuve de compétences recherchées, mais ont besoin d’un soutien spécialisé pour les valoriser.
Ils travaillent ensemble, avec les jeunes aussi, pour construire les stratégies d’adaptation ou de compensation qui leur conviennent. Les élèves DYS bénéficient de méthodes d’enseignement inclusives, telles que l’utilisation d’approches multisensorielles. La structure propose également des outils de compensations, par exemple les logiciels comme XMind pour faire les cartes mentale ou Dragon pour dicter son texte.
Regarder vers l’avenir
La première promotion a quitté La Pépinière des Talents en juin 2021, se dirigeant vers différents emplois ou la poursuite de leurs études. Des créations artisanales d’origami à l’informatique, on peut dire que La Pépinière des Talents a été un tremplin important dans leur cheminement vers l’indépendance.
L’association développe également un dispositif de recherche sur l’apprentissage inclusif, la pédagogie active vs alternative et l’accessibilité.
Il est évident que des établissements comme celui-ci sont nécessaires, c’est donc une excellente nouvelle que Marine et son équipe projettent l’ouverture d’autres centres à Beaurepaire, Lyon, Bordeaux et Paris. On attend avec impatience de voir comment cette pépinière va essaimer!
Newsletter

13/09/2021, par Raphaele von Koettlitz
Digitrack va-t-il révolutionner le diagnostic des troubles cognitifs ?
Et si nous vous disions qu’il existe une solution en cours de développement qui pourrait révolutionner le processus de diagnostic des troubles du neuro-développement ? Grâce aux travaux d’Angela Sirigu, de Guillaume Lio et Jean-René Duhamel de l’Institut des Sciences Cognitives Marc Jeannerod (Lyon), la start up SIBIUS, dirigé par Corinne Avelines, est en train de mettre au point une plate-forme numérique s’appuyant sur le procédé Digitrack, une invention qui permet d’évaluer l’état cognitif d’une personne, notamment dans le cadre de dépistage de troubles comme l’autisme… en 5 à 10 minutes maximum ! C’est un outil simple qui peut rassurer et guider dans le « parcours du combattant » du diagnostic. Digitrack est le fruit d’un processus de recherche translationnelle réussie.
Comment ça marche ?

Digitrack permet de mesurer indirectement le mouvement oculaire en explorant des images floues sur une tablette. On présente au sujet une tablette qui lui montre des images floutées qu’il doit explorer avec le doigt. L’image se défloute localement à l’endroit où le sujet touche l’écran. Il a été précédemment montré qu’il y a une corrélation entre l’exploration tactile et le mouvement des yeux.
Les explorations de l’utilisateur sont analysées à l’aide d’algorithmes d’apprentissage automatique, il est possible de différencier les individus « neurotypiques » des individus « atypiques ». Un rapport est automatiquement généré pour le professionnel de santé, qui explicite l’évaluation cognitive du sujet et les prochaines étapes.
![]()
Cette solution digitale ne remplace pas les autres tests de diagnostic ou évaluations cliniques, mais elle est complémentaire et conçue pour accélérer et fluidifier les étapes suivantes.
Un test rapide et fiable
Il s’agit d’une avancée primordiale car l’évaluation n’est pas biaisée par la subjectivité, la fatigue, l’erreur ou le manque de connaissances – autant de facteurs qui peuvent empêcher une évaluation initiale efficace. Si un médecin voit des patients toute la journée de 9h à 18h, il est normal qu’il ne tire pas les mêmes conclusions le lundi matin que le vendredi à la dernière heure.
Informé par les données et les algorithmes de machine learning, Digitrack est donc un moyen de tester de façon rapide, objective et consistante dans le temps, quel que soit le contexte de la passation du test.
L’importance d’un diagnostic précoce
Aujourd’hui, l’âge moyen du diagnostic de l’autisme est de 6.8 ans et 7.9 ans pour les troubles DYS. Mais que se passerait-il si nous pouvions tester tous les individus plus tôt ? Les enfants pourraient bénéficier d’un soutien plus approprié, tant en classe qu’en dehors, dès leur plus jeune âge, ce qui aurait un impact positif sur leur confiance en eux, leur intégration et leur réussite scolaire.
Actuellement, 54% de personnes doivent attendre de quelques mois à plus d’un an pour une consultation avec un spécialiste après les premiers doutes. Ce retard est principalement dû aux difficultés à obtenir un rendez-vous (52 %) et à la méconnaissance des professionnels vers lesquels se tourner (29 %).
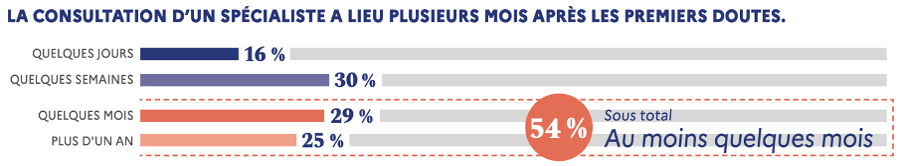
Un outil pour qui ?
L’équipe de SIBIUS est en train développer d’autres tests basés sur le même procédé que Digitrack, pour être en mesure de discriminer finement d’autres troubles, comme la perte de capacités cognitives liés à la vieillesse, les troubles de l’attention, etc.
Lors de sa commercialisation, cet outil serait proposé aux professionnels de santé dans un premier temps, notamment ceux qui constituent la « première ligne » : médecins généralistes, pédiatres, orthophonistes, PMI etc. Ce sont les praticiens qui reçoivent le grand public, notamment en cas de suspicion de troubles, mais qui ne sont pas forcément des spécialistes du neuro-développement.
Tous les praticiens qui utiliseront l’outil seront formés de manière approfondie à la passation du test, démocratisant ainsi la possibilité de diagnostiquer différents troubles neuro-développementaux et cognitifs. Cela devrait contribuer à accélérer le processus global de diagnostic et diminuer l’errance diagnostic.
Il est également prévu que les particuliers puissent utiliser une « version allégée » sur leur propre appareil numérique, s’ils soupçonnent un trouble qu’ils souhaitent investiguer. Par exemple, cela pourrait être très utile pour les parents de jeunes enfants qui souhaitent confirmer des indications initiales.
Enfin, Digitrack pourra être utilisé dans le développement de traitements pharmacologiques pour les personnes ayant des troubles du neuro-développement. La technologie pourra être utilisée lors des essais cliniques pour comprendre l’efficacité de nouvelles molécules.
Quelle est la suite ?

SIBIUS continue d’affiner cette technologie en amassant toujours plus de données au travers de partenariats stratégiques avec différents établissements en France et à l’étranger. À terme, Digitrack sera également capable de détecter :
- La présence d’une commotion cérébrale – comme un AVC ou un traumatisme crânien,
- Différents troubles cognitifs,
- Les troubles neurodégénératifs comme la maladie d’Alzheimer,
- La dépression,
- L’anxiété ou le stress,
- Le TDA(H)
Nous suivrons les progrès de SIBIUS dans le développement et la commercialisation de sa plate-forme digitale. Nous vous tiendrons régulièrement informés !
Ressources:
Partager cet article
Newsletter
DU Autisme et Autres Troubles du Développement (DUATD)
Université Toulouse - Jean Jaurès

Responsable de la formation: Magalie Batty, Sophie Baduel
Durée
- Formation ouverte et à distance (FOAD)
- Mise à disposition progressives des modules
- 280 heures de formation, dont 80 heures de stage
Public
- Niveau de recrutement: Bac+3
Ouverts aux professionnels de santé (psychologues, médecins, éducateurs spécialisés, paramédicaux infirmiers, psychomotriciens, orthophonistes, ergothérapeutes) ou autres professionnels concernés par le handicap (Directeurs d’établissement…)
Inscription
- Candidature à déposer sur ce site
- Contacter si besoin: Vanessa Carrion par email formationsdiplomantes@univ-tlse2.fr ou téléphone: 05 61 50 42 29

06/09/2021, par Jennifer Beneyton
Sommaire
La rentrée au pôle Handicap de Lyon 3
La rentrée est un moment tendu pour tout le monde mais aussi un moment charnière pour les étudiants porteurs de handicap. Alors, qui peuvent-ils trouver derrière la porte du Pôle Handicap Étudiant de Université Lyon 3 ?
 Équipe de la mission handicap de l’université Lyon 3: Flore, Jean, Elsa, Magali
Équipe de la mission handicap de l’université Lyon 3: Flore, Jean, Elsa, Magali
Ça y est, c’est la rentrée à l’Université Lyon 3. Magali Lastricani, responsable du Pôle Handicap, s’attend, comme chaque année, à voir nombre de nouvelles têtes déboussolées défiler dans son bureau dans les semaines à venir. Étudiants porteurs de handicap ou non.
« La rentrée, c’est déroutant pour tout le monde, mais encore plus pour nos étudiants en situation de handicap, et pourtant, ce n’est pas faute d’anticiper… »
La rentrée, Magali Lastricani la prépare avec son équipe dès le mois de juin. Elle organise des visites. Elle reçoit les lycéens qui en font la demande pour faire un premier état des lieux de leurs besoins. En effet, certains nécessiteront la présence d’accompagnateurs ce qui engendre des recrutements. De son côté, le service de médecine préventive fait le bilan avec les étudiants accompagnés au cours de l’année qui s’achève pour faire le point sur les éventuels nouveaux besoins et ajuster les aménagements pour l’année suivante. Des emails avec relance sont envoyés à tous les étudiants qui ont coché la case signalant un handicap lors de leur inscription. Tout est fait pour que personne ne passe à travers les mailles du filet.
« Ça a pu arriver, mais c’est rare. Il faut être vigilant, mais pas intrusif. »
C’est là, tout l’art de ce métier : trouver le bon dosage de soutien sans être infantilisant, aider les étudiants sur le chemin de l’autonomisation tout en leur offrant une présence rassurante.
Un suivi personnalisé avec l’insertion professionnelle en ligne de mire
Tout commence par le projet de l’étudiant. C’est la porte d’entrée principale. Quels sont ses souhaits ? Vers quel avenir professionnel se destine-t-il ? Une fois ce projet identifié, il s’agit de déterminer les besoins de l’étudiant, ce qui ne coule pas forcément de source pour tous.
« Et ce n’est pas grave, on prend autant de temps qu’il le faut pour nos étudiants. Ce temps de réflexion est primordial, on est sur du sur-mesure et sur du long cours. »
Parfois, une équipe pluridisciplinaire se met en place autour de l’étudiant avec Magali, un médecin, un enseignant, le référent handicap de la composante de l’étudiant, et le cas échéant, les autres structures qui accompagnent l’étudiant en dehors de sa vie universitaire… Plus on multiplie les regards et les expériences, plus on affine l’accompagnement de l’étudiant, facilitant ainsi son chemin vers une autonomie grandissante.
« Mon objectif, c’est que mes étudiants me disent : merci, mais je n’ai plus besoin de vous ! »
Magali et son équipe agissent telle une boîte à outil qui permettrait de pallier les difficultés rencontrées par certains pour mettre tout le monde sur un pied d’égalité. L’une des facettes de l’accompagnement, c’est d’apprendre aux étudiants à anticiper, à s’organiser avec l’idée de capitaliser sur cet accompagnement pour faciliter leur insertion professionnelle, tout en restant dans un cadre réglementaire. Il n’est pas question de tout faire à leur place, cela serait infantilisant et finalement contre-productif. Or ce qui anime ce pôle, c’est véritablement de rendre à ces étudiants leur pouvoir de décision et d’autodétermination.
Des étudiant comme les autres
Être étudiant, c’est aussi, faire des rencontres, participer aux soirées étudiantes, éventuellement sécher des cours… C’est pourquoi Magali milite pour que les étudiants accompagnés aient le droit de ne pas réussir, tout comme les autres étudiants. Ce n’est pas parce qu’il y a un accompagnement qu’on est en droit d’attendre une réussite assurée. Tout comme il faut respecter le droit de certains de ne pas être accompagnés, il faut respecter le souhait de certains de vouloir s’amuser. De la même manière, il faut respecter la vie privée des étudiants. Si un étudiant connaît bien ses besoins, rien ne l’oblige à divulguer sa pathologie. Cela lui appartient. L’équipe veille à bâtir son accompagnement via le prisme du projet et des besoins de l’étudiant plutôt que via le prisme du handicap.
Depuis quelques années, Magali a mis en place un système de don de notes : le pôle récupère les notes des volontaires et les distribue aux étudiants qui en font la demande. Cette initiative qui rencontre un fort succès est très déstigmatisante dans la mesure où les donateurs et les bénéficiaires restent anonymes. En outre, cela limite le recours aux « preneurs de note » qui sont effectivement une aide précieuse, mais qui font parfois figure d’obstacle à la création de lien social au sein de l’amphi.
 Pourquoi un nom si stigmatisant pour un pôle qui se veut déstigmatisant ? Le terme de mission ou pôle handicap reste relativement connoté et peu apprécié des personnels de ces service ainsi que de leurs bénéficiaires. Néanmoins, cela reste encore un point de repère pour beaucoup. Il faudrait faire évoluer cette appellation au niveau du Ministère.
Pourquoi un nom si stigmatisant pour un pôle qui se veut déstigmatisant ? Le terme de mission ou pôle handicap reste relativement connoté et peu apprécié des personnels de ces service ainsi que de leurs bénéficiaires. Néanmoins, cela reste encore un point de repère pour beaucoup. Il faudrait faire évoluer cette appellation au niveau du Ministère.
Une équipe soudée et soutenue
Le Pôle Handicap de Lyon 3, c’est quatre personnes à temps plein avec un turn-over très faible voire inexistant. En général, les personnes qui oeuvrent dans ce secteur ne sont pas très mobiles.
« Quand on travaille avec de l’humain, on doit se renouveler sans cesse et on apprend tous les jours. »
Chacun a sa spécialité : Elsa, c’est l’accueil et la récupération des notes, Flore, qu’on appelle « le couteau suisse », gère davantage les aspects administratifs de la scolarité, Jean s’occupe de la transcription braille et fait le lien avec le monde culturel, quant à Magali, c’est la mémoire vivante du service. Mais ce n’est pas tout ! Ils sont épaulés par une vingtaine d’étudiants vacataires pour assurer les rôles d’accompagnateurs. Ils travaillent aussi en étroite collaboration avec la médecine préventive et les enseignants.
« Le fait que les enseignants partagent avec nous leurs visions pédagogiques est primordial dans la réussite d’un accompagnement. »
En effet, cela permet d’une part de resituer l’individu accompagné en tant qu’étudiant, et d’autre part, c’est la compréhension des attendus du cours et des examens qui va orienter l’accompagnement. Sans cela, les chances de réussite seraient considérablement amoindries. Ces échanges avec les enseignants ont aussi la vertu de les sensibiliser et de les former à la question du handicap et des éventuels obstacles que peuvent rencontrer leurs étudiants. Magali a commencé à travailler à Lyon 3 en 1987, et a été promue chargée de l’accueil des étudiants en situation de handicap à partir de 2002, soit bien avant la loi de 2005. Elle portait déjà assistance aux étudiants en difficultés avec les moyens à sa disposition. Grâce à ses connaissances empiriques, à sa grande capacité d’écoute et aux nombreuses formations auxquelles elle et son équipe participent encore très régulièrement, l’Université Lyon 3 est passée maître dans l’art d’accompagner les étudiants. Au fil du temps, des moyens logistiques plus importants ont pu être déployés. C’est ainsi qu’un espace d’aide à la vie quotidienne a pu être mis à la disposition des étudiants pour se restaurer, pour étudier au calme ou se reposer.
Et même si Magali a vu se succéder diverses équipes de Direction depuis qu’elle est là, elle peut témoigner de leur soutien indéfectible vis-à-vis du pôle et de ses engagements.
« S’il y a peut-être quelque chose dont je suis un peu fière, c’est d’avoir insufflé une certaine culture du handicap au sein de l’Université de Lyon 3 », conclue la trop modeste Magali.
Ressources :
- Coordonnées des référents handicap des établissements de l’académie de Lyon
- Service d’accueil Handicap de l’Université de Grenoble
- Service Université Handicap de l’Université de Clermont Auvergne
Newsletter
[mc4wp_form id= »55″]

02/09/2021, par Raphaele von Koettlitz
Outils numériques pour favoriser l'apprentissage
Nous vivons de fait dans un monde numérique. Pourquoi ne pas profiter de la richesse de la technologie à portée de main pour surmonter les obstacles liés aux différences d’apprentissage ?
Les technologies d’assistance, comme défini par l’OMS, sont les outils ou appareils qui permettent d’améliorer la participation, l’autonomie et la productivité des individus neuroatypiques et handicapés. Il s’agit d’outils qui aident à la vie quotidienne, en classe, au travail et à la maison. Il peut s’agir de technologies spécialisées comme Dragon, un logiciel de transcription de la parole en texte, mais aussi tout simplement les cartes Google qui aident à s’orienter plus facilement !
Nous en avons répertorié certains pour faciliter les différents aspects de l’apprentissage. Ils ont l’avantage d’être gratuits et accessibles sur un large éventail d’appareils numériques. Bonne lecture!

Outils pour la lecture
Filtres de couleurs
Si vous êtes sensible à la lumière et aux couleurs, vous pouvez utiliser une teinte pour l’écran qui réduit la fatigue visuelle. Ceci est particulièrement utile pour les utilisateurs dyslexiques, autistes et ceux avec le syndrome d’Irlen (sensibilité scotopique). Vous pouvez dans un premier temps modifier les réglages de vos ordinateurs :
Sinon, ColorVeil ajoute un filtre de couleur personnalisable sur votre bureau, votre navigateur Internet, votre lecteur vidéo, votre document, votre courriel ou votre programme.
Mac et Windows proposent également différents modes d’apparence où vous pouvez utiliser une apparence claire ou sombre pour la barre des menus, les fenêtres et les apps intégrées à votre appareil. Vous pouvez découvrir comment les activer ici :
Mode nocturne
De nombreux appareils sont dotés d’un « mode nuit » intégré qui supprime la luminosité bleue et la remplace par une couleur plus chaude, un rouge orangé, que vous pouvez régler selon vos préférences. Il a été démontré que l’éblouissement bleu des écrans peut provoquer une fatigue visuelle et perturber le sommeil, il s’agit donc d’une astuce utile pour tous !
Sinon, F.lux est un excellent outil que vous pouvez télécharger gratuitement et qui est disponible sur Mac, Windows, Linux, Android et iPhone/ iPad.
Adapter le texte à vos besoins
Lecteur Immersif est un outil gratuit qui met en œuvre des techniques éprouvées contribuant à améliorer la lecture pour les utilisateurs quels que soient leur âge et leurs compétences. C’est un outil qui peut être particulièrement utile pour les personnes dyslexiques.
Il comprend des fonctions qui lisent le texte à voix haute, qui le découpent en syllabes et qui augment l’espacement entre les lignes et les lettres. Il est également possible de modifier la taille du texte, la police, la couleur d’arrière-plan et la mise en page du texte.
Le lecteur immersif est disponible sur les plateformes suivantes:
- OneNote
- Word pour Mac, iPad et iPhone
- Outlook Desktop
- Office Lens pour iPhone et iPad (iOS)
- Navigateur Microsoft Edge et Microsoft Teams
Le mode « focus » de Word est également très utile pour éliminer toutes les distractions. Il permet de masquer tout ce qui se trouve sur votre écran pour ne laisser que le document sur lequel vous travaillez. Pour l’activer simplement allez dans le menu « Affichage »: vous le trouverez dans l’onglet « Affichage » du ruban et dans la barre d’état (tout en bas à droite de la fenêtre).
Carte mentale
Parfois, lors de la phase de planification, il peut être utile de noter toutes vos idées, quel que soit leur ordre. Cela peut aider à voir les choses de manière plus visuelle, à voir comment les idées peuvent s’enchaîner. Si vous aimez planifier vos essais, vos projets ou votre temps de manière visuelle, ces outils peuvent vous être utiles.
Organisation
Au lieu d’essayer de tout garder en tête, ce qui peut parfois s’avérer périlleux, de nombreuses personnes utilisent un outil d’organisation qui donne une présentation visuelle des tâches de la journée, ce qui aide à réduire le stress et l’anxiété. Nous vous présentons ici donc nos outils de liste de tâches préférés, qui peuvent vous aider à organiser vos projets ou vos tâches quotidiennes.
- Trello
- Todoist
- Tick Tick
- To Do (Microsoft Tasks)
- Google suite applications (Agenda, Keep et Tasks)
Un coup de projecteur spécial sur Habitica, parce que c’est le plus ludique et le plus amusant de la liste. La devise de l’application est “Faites de votre vie un jeu”. Habitica est une application gratuite permettant de construire des habitudes et d’augmenter votre productivité, qui traite votre vie comme une jeu. Avec des récompenses et des punitions internes au jeu pour vous motiver, et un réseau social puissant pour vous inspirer, Habitica peut vous aider à accomplir vos objectifs.
Lecteur d’écran (texte à voix haute)
Pour ceux qui traitent l’information plus facilement auditivement, les outils de synthèse vocale peuvent être très utiles. Cela peut vous aider à relire vos écrits pour repérer les erreurs, mais aussi permettre à vos yeux de se reposer si vous vous sentez fatigué.
Une bonne stratégie pour faciliter le traitement des informations écrites consiste même à lire et à écouter le texte simultanément, ce qui permet un double renforcement.
Voici quelques-uns de nos outils préférés:
N’oubliez pas que la plupart des appareils sont dotés de fonctions intégrées de synthèse vocale aussi !
- Mac : paramètres d’accessibilité “Parole”
- Windows : Narrateur
- iPhone : réglages de parole
- Android : Synthèse vocale
Saisie vocale
Parfois, il est plus rapide et plus facile de dicter ce que l’on souhaite écrire. Cela évite de se préoccuper de l’orthographe et de la structure des phrases. Vous pouvez simplement parler librement et modifier le texte par la suite si nécessaire. Cela s’avère très utile pour rédiger des e-mails, des essais et même des transcriptions d’entretiens. Voici quelques outils de dictée qui fonctionnent directement dans les logiciels de traitement de texte :
Si vous travaillez avec du contenu vidéo et souhaitez pouvoir accéder à une version texte du dialogue, Youtube dispose d’une excellente fonction intégrée de génération automatique de sous-titres. La transcription n’est pas toujours exacte à 100 %, vous devez donc vérifier le résultat final, mais cela peut vous faire gagner beaucoup de temps et d’énergie. Vous pouvez également télécharger une transcription complète de la vidéo.
Beaucoup d’entre nous ont travaillé à distance pendant la pandémie et ont utilisé des plateformes de réunions virtuelles. Ce qui est vraiment cool, c’est que plusieurs d’entre elles disposent maintenant de services de sous-titrage automatique pour renforcer le dialogue en direct.
- Zoom : Sous-titres et transcription en direct
- Microsoft Teams : Sous-titres et transcription en direct
Sans oublier, bien sûr, que presque tous les smartphones ont une fonction intégrée de saisie vocale… Pour en savoir plus :
Correcteur de grammaire et d’orthographe
De nombreux programmes de rédaction ont des outils de correction intégrés, mais nous en avons trouvé d’autres qui peuvent vous aider à avoir l’esprit tranquille si l’orthographe et la grammaire vous posent problème !
Prise de notes
Vous recherchez peut-être un programme qui vous aidera à organiser vos notes plus efficacement ? Ou qui vous permettra d’être créatif et d’enregistrer vos tâches et vos pensées de différentes manières ?
Ces différentes applications vous permettent de créer des systèmes de classement sur mesure, avec des outils de recherche par mots clés pour que vous puissiez toujours trouver ce que vous cherchez.
Office Lens pour iPhone et iPad (iOS) Office lens est une application plutôt sympa qui vous permet de numériser des notes manuscrites et de les convertir en texte tapé grâce à la technologie de reconnaissance optique de caractères.
Newsletter
DIU Troubles du Spectre de l’Autisme (TSA) de l’adulte
Université Lyon 1, Paris, Tours - Agréé DPC

Sous la responsabilité de : Caroline Demily, Marie-Odile Krebs, Frédérique Bonnet-Brilhaut. En association avec le CRA Auvergne Rhône-Alpes.
Durée
- 1 année universitaire
- 6 modules de 3 jours (3 à Lyon dont 1 en présentiel, 2 à Paris dont 1 en présentiel et 1 à Tours en présentiel)
- Un stage de 5 jours en lieu agréé TSA
- Des modalités d’examen en simulation relationnelle
- Une soutenance de mémoire
Public
- En formation initiale : internes en médecine, étudiants en psychologie, étudiants étrangers titulaires d’un diplôme équivalent
- En formation continue : médecins, psychologues, tous personnels intervenants dans le champ des TSA et intéressés par les problématiques de l’adulte
- Toute inscription doit recueillir l’aval des responsables pédagogiques
Tarif
- Formation initiale normale : environ 1100 euros
- Formation continue prise en charge individuelle ou employeur : environ 1300 euros
Inscription
Lettre de motivation et CV à adresser au Pr Caroline DEMILY et Yamina LAGHA, secrétariat.
Adresse : CH le Vinatier – Pôle HU ADIS, 95 Bd Pinel – BP 30039 – 69678 BRON cedex
Mail : yamina.lagha@ch-le-vinatier.fr
Tél : 04.37.91.53.77
Vous pouvez voir le contenu détaillé de la formation dans les documents suivants :
ColorVeil ajoute un filtre de couleur personnalisable sur votre bureau, votre navigateur Internet, votre lecteur vidéo, votre document, votre courriel ou votre programme. C’est un outil formidable qui permet de réduire la fatigue oculaire, l’éblouissement et les maux de tête liés à l’écran.
Beaucoup de personnes dyslexiques souffrent du syndrome d’Irlen. C’est un problème de sensibilité à la lumière, surtout lorsque celle-ci est fluorescente, et le contraste noir et blanc. Les personnes qui en souffrent voient une page imprimée d’une façon différente et elles sont sans cesse obligées de s’adapter, ce qui leur demande beaucoup d’énergie pour lire.
Les personnes autistes sont aussi souvent sensibles à la lumière et à certaines couleurs. C’est pourquoi un outil comme Colorveil peut aider à la lecture et à l’utilisation des écrans, car il permet à chacun de choisir sa propre teinte et de réduire les reflets.


01/09/2021, par Raphaele von Koettlitz
Vers une éducation inclusive
“Harcèlement, difficultés d’organisation, journées trop chargées, problème de concentration, aller en cours le matin, la pause déjeuner, les soirées d’intégrations impossibles à faire pour moi, se sentir en décalage en permanence, la lumière dans les salles de classe, prendre des notes quand ça va trop vite, somnoler en cours tout le temps, prendre la parole devant les autres, la cour de « récré » ou salle de pause trop bruyante, les camarades de promo qui fument, les conversations inintéressantes…”
Ce ne sont là que quelques-unes des expériences auxquelles les étudiants neuroatypiques sont confrontés dans le monde ordinaire . C’est pourquoi, cette rentrée, nous nous concentrons sur les pratiques inclusives dans l’éducation. Nous mettrons en lumière différents projets, initiatives et stratégies qui permettent une approche plus inclusive de l’éducation.
Lorsque nous parlons de pratique inclusive, nous entendons par là, la prise en compte de l’accessibilité et des valeurs d’universalisme au sein même du système éducatif. On attend ainsi des écoles qu’elles mettent en valeur le bien-être de tous les étudiants, exaltent les différences, épaulent les élèves dans leur apprentissage et répondent aux besoins individuels de chacun. Cela implique aussi de s’assurer que les styles d’enseignement, les contenus et les ressources d’apprentissage, les méthodes de communication, l’environnement bâti et les structures organisationnelles, etc. sont accessibles à tous.
Obstacles courants pour les étudiants autistes
Nous avons lancé une enquête auprès de 25 personnes autistes pour mieux comprendre les obstacles éducatifs principaux auxquels elles étaient confrontées. De nombreuses personnes ont déclaré qu’elles ne recevaient que peu ou pas de soutien à l’école parce que leur trouble du spectre de l’autisme n’avait pas été détecté. Or une première étape vers une éducation inclusive consiste à faciliter un diagnostic précoce et à mettre en place le soutien adéquat par la suite.
Notre enquête a révélé que 80 % des répondants ont trouvé l’enseignement inadéquat au cours de leur scolarité, notamment en raison d’un manque de clarté des instructions. De plus, 52% des personnes ont trouvé l’organisation des cours inaccessible, rencontrant des obstacles dûs au découpage des séances, changement de salle, emploi du temps, etc. Voici les cinq principaux problèmes que nos participants ont révélés comme ayant un impact négatif sur leurs expériences d’apprentissage :
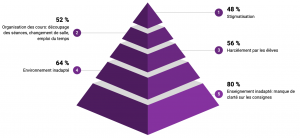
Du harcèlement à la fatigue
Parmi les autres problèmes, la majorité des participants ont exprimé une expérience négative en raison de la persistance des brimades et des préjugés : être différent était et reste une source de harcèlement et d’humiliation. Les troubles du neurodéveloppement font encore l’objet de beaucoup de mythes et de malentendus malheureusement. Il est donc essentiel de sensibiliser à la neurodiversité et de réduire la stigmatisation.
Un autre aspect abordé par de nombreux participants était la fatigue extrême. Devoir masquer ses différences et compenser pour tenir le rythme au quotidien est épuisant. Une personne a commenté, “J’ai dû doubler, voir tripler mes efforts pour y arriver et ne pas décrocher”.

Changeons la donne
Les obstacles rencontrés ont poussé 40% des répondants à mettre fin prématurément à leurs études. Ces témoignages montrent que la structure scolaire « classique » n’est pas toujours adaptée à tous les profils. Il est donc essentiel d’intégrer des pratiques inclusives dans la classe pour que tous les étudiants puissent s’épanouir. Qu’il s’agisse d’approches pédagogiques multi-sensorielles, de recadrer les modèles déficitaires des difficultés d’apprentissage ou d’utiliser la technologie pour surmonter les challenges, il existe de nombreuses façons de réduire les barrières et la stigmatisation.
Ce mois-ci, nous allons discuter avec de nombreuses personnes qui font un travail remarquable pour favoriser l’inclusion des étudiants neurodivers. Rejoignez-nous dans notre voyage pour rencontrer la responsable du pôle handicap de l’université Lyon 3, la directrice d’un lycée spécialisé dans les difficultés d’apprentissage des adolescents, une start-up, Sibius, qui crée un outil innovant de diagnostic de l’autisme, une spécialiste de la dyslexie et bien d’autres encore.
Nous sommes impatients de nous plonger dans ce sujet important avec vous, pour voir à quoi pourrait ressembler une rentrée inclusive !
Newsletter