
28/06/2022, par Jennifer Beneyton
"Un tiers de nos patients en addictologie présentent un TDA/H"
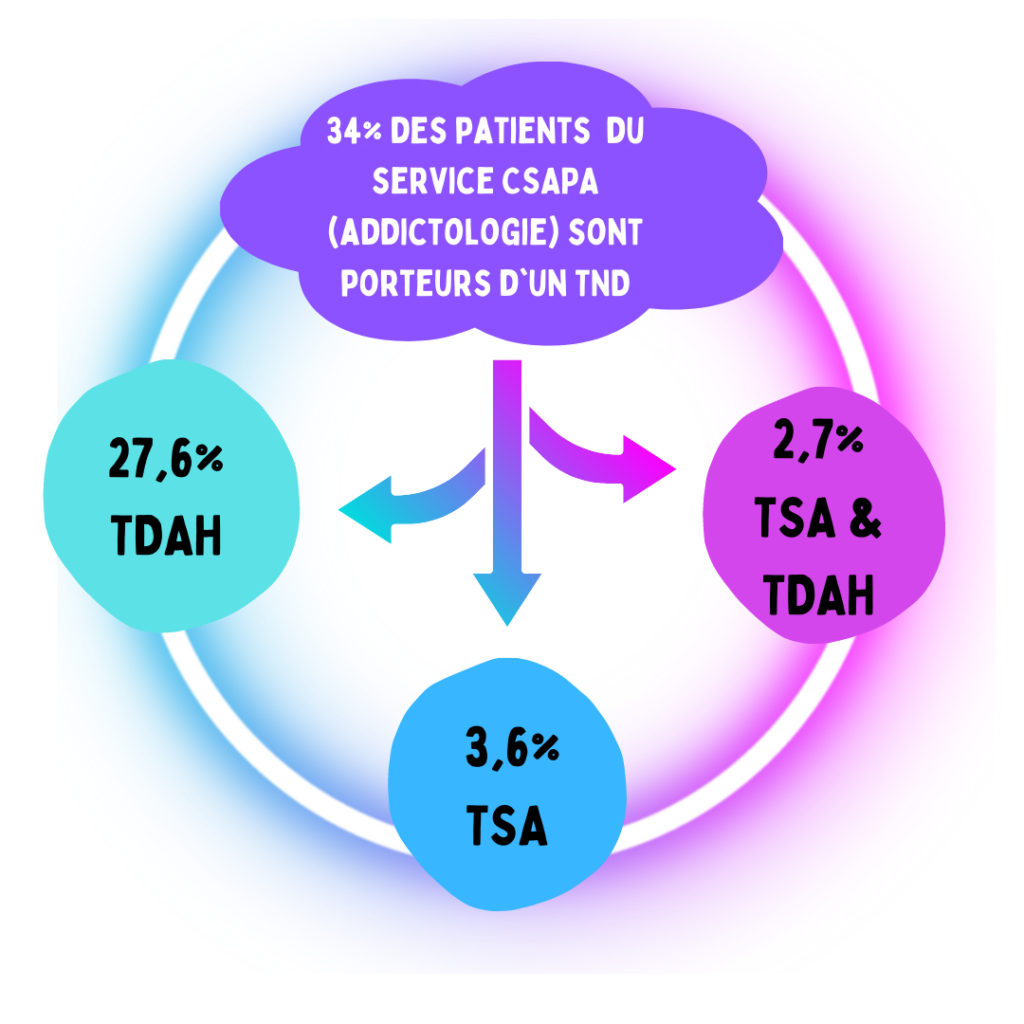
Le Dr Lucie Pennel travaille au sein d’un CSAPA, un Centre de Soins d’Accompagnement et de Prévention en Addictologie, qui est rattaché au Service Universitaire de Pharmaco-Addictologie du CHU Grenoble Alpes. Avec le Professeur Dematteis, chef de service, ils ont développé un service d’Addictologie qui ne compte aucun lit d’hospitalisation. C’est pourtant un centre de dernier recours où sont orientés les usagers et les patients en situation complexe. Au fil du temps, ils sont montés en expertise sur le diagnostic du TDAH afin de mieux prendre en charge leurs patients. En effet, environ un tiers présente soit un trouble déficitaire de l’attention avec ou sans hyperactivité (TDA/H), soit un Trouble du Spectre Autistique (TSA), voire les deux.
Quels types d’addiction traitez-vous dans votre CSAPA ?
Jusqu’à récemment, les structures se spécialisaient en fonction d’un produit ou d’un comportement. Ces dernières années, un véritable virage a été réalisé en addictologie. Les directives nationales ont soutenu le développement de CSAPA généralistes et les stratégies thérapeutiques ne sont plus uniquement déterminées par le type de produit consommé, mais par l’usage que les patients en font c’est à dire leur mode de fonctionnement avec le produit (comportement, émotions, relations…).
D’ailleurs en addictologie, la poly-addiction est aujourd’hui la règle : les patients consomment plusieurs produits ou pratiquent différents comportements addictifs de façon simultanée ou au fil du temps. Auparavant, lorsque les patients venaient pour un problème d’opiacés dans un centre spécialisé, le traitement était centré sur l’arrêt du produit et un traitement de substitution était initié. Si le patient transférait vers l’alcool ou d’autres produits et/ou comportements, il était orienté vers les spécialistes du domaine. Aujourd’hui, les stratégies thérapeutiques sont globales, intégratives et personnalisées. Les addictologues savent que les différentes conduites addictives sont l’expression d’une même pathologie. Ils ne visent pas seulement l’arrêt d’un produit ou d’un comportement, mais aident le patient à comprendre à quoi leur sert le produit, pour leur permettre de réapprendre à vivre sans, dans un objectif d’amélioration globale de leur qualité de vie.
D’autre part, on sait aujourd’hui qu’un patient ne se dirige jamais vers un produit ou un comportement par hasard et si on ne comprend pas comment il l’utilise, c’est-à-dire quelles sont ses motivations à consommer ou à pratiquer un comportement addictif, il est très difficile de l’aider. Tout le monde met en place des stratégies d’autorégulation avec certains produits d’appétence : on va manger du chocolat quand on est un peu fatigué ou car c’est notre petit plaisir ou notre pause dans la journée, on va faire un peu plus de sport parce que l’on se sent plus stressé, on va boire un verre de vin à la fin de la journée ou de la semaine pour se détendre et « souffler » etc… L’addiction commence par être une stratégie d’autorégulation en réponse à différentes contraintes, puis au fur et à mesure cette stratégie va s’automatiser et l’usager va en perdre progressivement le contrôle sous l’influence de différents facteurs (personnels, environnementaux, accessibilité des produits, …).
S’intéresser uniquement aux produits, et non à l’usager et à son mode de fonctionnement, ne permet pas de mettre en place une démarche thérapeutique efficace à long terme. Par exemple certains patients vont utiliser la cocaïne pour s’apaiser et d’autres pour se stimuler. Certains prennent de l’alcool pour se donner du courage le matin avant de partir au travail, d’autres en prendront le soir pour gérer les tensions ou conflits familiaux ou au contraire la solitude. Même si certains aspects sont communs, les stratégies thérapeutiques à proposer ne seront pas les mêmes. Il est primordial d’analyser de façon personnalisée la dynamique fonctionnelle du patient, en interaction avec son environnement. C’est la raison pour laquelle nous travaillons exclusivement en ambulatoire et nous considérons tous les types d’addiction avec et sans produit. Il est plus facile d’arrêter les produits lorsque l’on se retrouve dans un environnement protégé, sécurisé avec une équipe qui gère les symptômes de manque physique. Tous les patients qui ont réalisé plusieurs sevrages institutionnels vous diront que la difficulté n’est pas d’arrêter les produits, mais dès la sortie ou quelques semaines après, de ne pas les reprendre…
Les prises en charge en ambulatoire durent plus ou moins longtemps que des prises en charge en hospitalisation ?
La question est : veut-on traiter la dépendance ou l’addiction ? Lorsque l’on hospitalise un patient, on traite la dépendance physique au produit. C’est rapide et assez simple. Alors que traiter l’addiction, c’est-à-dire la dépendance psychique, c’est beaucoup plus compliqué et long. Les patients qui ressortent d’hospitalisation ne sont plus dépendants physiquement. Par contre, ils ne savent toujours pas fonctionner sans le produit ou le comportement. Si parallèlement à la baisse des produits ou comportements addictifs, on ne travaille pas une montée en compétence sur les stratégies d’adaptation qui permettent au patient de ne plus avoir recours au produit, le patient va revenir à ses stratégies initiales, celles qu’il a apprises souvent assez tôt et qui ont été ensuite répétées pendant un certain temps. L’addiction est un comportement appris sous l’influence de différents conditionnements, qui s’est ensuite totalement automatisé, et où un produit ou un comportement est utilisé pour s’adapter à des contraintes individuelles et/ou environnementales.
Cette démarche thérapeutique ambulatoire nous oblige à nous centrer sur les objectifs du patient. Le rendre acteur de son parcours thérapeutique est incontournable dans cette situation où il a perdu le contrôle. Même si notre formation professionnelle nous pousse à considérer que la meilleure solution serait de tout arrêter rapidement, pour des raisons parfois vitales, nous posons systématiquement la question au patient : quel serait pour vous un objectif acceptable et réalisable ? Pour vous donner une idée, nous avions une patiente qui prenait 120 comprimés de Xanax par jour. Elle disait être dans l’incapacité de diminuer ne serait-ce que d’un comprimé par jour sa consommation. Elle a donc choisi de baisser d’un demi comprimé, (de 120 à 119,5). Même si pour un professionnel, la quantité, et donc le risque, est quasiment le même, pour elle c’était déjà un grand pas. Cela lui a permis de commencer à participer activement à son rétablissement. Les diminutions se sont faites à son rythme et nous avons pu commencer à travailler progressivement avec elle les outils de régulation émotionnelle et relationnelle. Donc pour vous répondre, une prise en charge en ambulatoire est forcément plus longue parce qu’il faut du temps pour redévelopper les ressources qui permettent au patient de fonctionner sans qu’il ait besoin du produit.
Cela ne veut pas dire que nous n’avons pas recours à des hospitalisations. Certains patients ont besoin de bénéficier d’un temps d’hospitalisation, c’est un outil thérapeutique parmi d’autres qu’il faut pouvoir proposer. L’objectif n’est d’ailleurs pas forcément le sevrage, il est parfois nécessaire de pouvoir protéger un patient de lui-même ou des autres, ou d’aménager un temps de pause. Il est parfois aussi nécessaire de permettre au patient de se rendre compte que le problème ne sera pas réglé en supprimant le produit, mais bien en lui permettant d’apprendre à s’en passer et en l’aidant à se mobiliser différemment. Donc finalement, pour nous, toutes les stratégies thérapeutiques sont des expériences qui peuvent être utiles lorsqu’on les met à profit pour faire évoluer le patient.
Comment déterminer la limite entre l’usage non problématique d’une substance et le trouble de l’usage, c’est-à-dire l’addiction ?
Il y a effectivement un continuum entre l’usage non problématique et le trouble de l’usage. Nous avons tous des comportements et des produits d’appétence qui nous aident à fonctionner dans notre quotidien. Qu’est-ce qui peut nous faire basculer ? La pathologie addictive se met en place lorsque le produit est consommé dans un contexte où les contraintes environnementales et individuelles augmentent, et que les individus cherchent des stratégies d’adaptation pour supporter certaines situations. La conduite addictive va se répéter et devenir progressivement un automatisme dont l’usager va perdre le contrôle. Il va alors poursuivre ses consommations malgré les conséquences. La conduite addictive s’accompagne alors d’une altération de son fonctionnement global et entraîne une souffrance significative. Il n’y a pas d’addiction sans souffrance.
Sur le plan clinique, le DSM5 caractérise la pathologie addictive, c’est-à-dire le trouble de l’usage, selon 11 critères comportementaux : de 2 à 3, le trouble de l’usage est léger, de 4 à 5 il est modéré, à partir de 6, il est sévère.
Mais plus simplement, la pathologie addictive peut se résumer en 4 C :
- la perte de Contrôle,
- la consommation Compulsive (pour éviter un malaise, une tension émotionnelle)
- la poursuite malgré les Conséquences
- le Craving qui est le critère qui signe la problématique addictive, c’est « l’obsession psychique ». Penser à un produit ou un comportement de façon envahissante est d’ailleurs un facteur prédictif de rechute. Typiquement la pensée prédit le comportement c’est à dire le passage à l’acte.

Lorsqu’il existe un trouble de l’usage, cela signifie que le sujet a perdu le contrôle vis-à-vis de ses consommations, et qu’il continue malgré les conséquences. Au niveau neurobiologique, on sait qu’il y a une déconnexion entre les systèmes de régulation émotionnelle et le système préfrontal de contrôle, avec la mise en place de routines comportementales très fortes. Les patients sont en pilotage automatique. Ils ne savent plus pourquoi ils consomment, ils ne sont plus en mesure de percevoir leurs difficultés et sont souvent déconnectés de leurs émotions. C’est souvent dans cette situation que les patients sont capables de nous dire que tout va bien alors que qu’ils ont perdu leur travail, leur permis de conduire, leur famille, voire qu’ils vivent dans la rue, etc… Pourtant ils continuent à consommer car l’addiction est devenue une stratégie de survie, après avoir été une stratégie d’adaptation aux difficultés individuelles et/ou environnementales. Il s’installe alors un sentiment d’impuissance, de honte et de culpabilité chez les patients qui n’arrivent plus à sortir de leur fonctionnement addictif qui s’est totalement automatisé et sur lequel ils n’arrivent plus à agir. Les soignants doivent alors avoir une lecture particulière de la pathologie, et initier un travail de renforcement de la confiance et de l’estime de soi pour permettre aux patients de retrouver un certain pouvoir d’action sur leur comportement et leur fonctionnement. On parle beaucoup d’empowerment en réhabilitation psychosociale pour les pathologies psychiatriques. En addictologie, cette notion est centrale pour orienter le parcours de soins.
Mais bien en amont de cette perte de contrôle, la prévention est majeure car l’augmentation progressive des consommations est un facteur de risque de développement d’une addiction. La prévention passe d’abord par une meilleure connaissance des seuils à risque, afin que tous les usagers apprennent à se protéger vis-à-vis des conséquences et puissent s’autodéterminer, avant qu’il ne soit trop tard. Pour l’alcool qui est le 2ème produit le plus consommé en France quotidiennement, les seuils de consommation à risque sont bien connus : « Pas plus de 10 verres par semaine c’est à dire pas plus de deux verres par jour et pas tous les jours » est un des éléments de psychoéducation indispensable à transmettre aux usagers et à nos patients. Et savoir qu’au-delà, la courbe de risque médico-psycho-social est malheureusement exponentielle.
Quand avez-vous commencé à faire le lien entre addictologie et TDAH ?
Nous avons commencé à réaliser nos premiers diagnostics structurés il y a une dizaine d’années. Notre premier patient adulte avait un long passé d’hospitalisations en psychiatrie : à l’époque il avait été diagnostiqué comme ayant un trouble bipolaire « résistant ». A son arrivée dans notre service, nous avions été étonnés par son usage des produits et médicaments : il prenait la cocaïne pour s’apaiser le soir et la codéine pour se stimuler le matin. Finalement différents éléments nous ont amenés à réaliser un bilan plus spécifique : difficultés à tenir en place durant les entretiens, long passé de régulation émotionnel par le sport à haut niveau, forte impulsivité, nombreux accidents avec conséquences ostéoarticulaires, démarrage des prises de médicaments et produits illicites suite à un accident sportif dans sa jeunesse qui l’avait contraint à l’arrêt de son activité physique… Nous avions reçu sa famille à l’époque. C’est à cette occasion que sa femme a pu nous décrire des comportements assez typiques du fonctionnement hyperactif avec déficit de l’attention, mais considérés comme habituels car totalement intégrés à la vie quotidienne familiale : il ne mangeait jamais à table, se levait en permanence, il ne pouvait pas rester au téléphone plus de cinq minutes même avec sa femme, parlait fort, était dispersé, présentait un parcours professionnel très chaotique… Ce patient était considéré comme résistant aux thymorégulateurs et peu sensibles aux neuroleptiques sédatifs malgré des dosages assez élevés. Nous avons fait passer la DIVA qui est revenue extrêmement positive et nous avons débuté la Ritaline LP parallèlement à l’arrêt des thymorégulateurs et neuroleptiques sédatifs. La transformation a été spectaculaire.
Cette première expérience a ouvert la voie. Aujourd’hui, le dépistage est étendu aux patients dont l’hyperactivité n’est pas au premier plan, voire absente, mais dont le déficit attentionnel entraine des conséquences majeures sur le fonctionnement global. Récemment nous avons identifié des patients TDA/H qui se présentaient avec une hypersomnie étiquetée « idiopathique » par les spécialistes du sommeil, mais dont le fonctionnement durant les heures de veille était typique des patients ayant un déficit attentionnel, associé ou non à une hyperactivité. Certains de ces patients étaient insérés, avec un haut niveau d’étude, mais nous expliquaient revenir épuisés de leur journée et s’effondrer de sommeil en début de soirée. Les liens entre sommeil et TDA/H sont complexes, mais constants, et nécessitent une analyse dimensionnelle personnalisée et évolutive. Le sommeil comme les dimensions fondamentales de fonctionnement de nos patients sont d’ailleurs à analyser et stabiliser en priorité. Si les rythmes de vie ou certaines dimensions majeures comme l’anxiété, le sommeil ou les douleurs, ne sont pas stabilisés, le traitement par Ritaline ne permettra pas au patient de se rétablir. Notre expérience clinique nous a montré à quel point il est majeur de respecter un certain timing dans le parcours de soins des patients, au risque de conclure à l’inefficacité d’un traitement simplement parce qu’il est proposé à un moment inopportun.
Cette lecture dimensionnelle et surtout fonctionnelle en addictologie nous permet aujourd’hui de dépister et caractériser le TDA/H chez des patients qui arrivent dans le service pour des pathologies variées. Par exemple une patiente dont le diagnostic de fibromyalgie avait été posé à l’âge de 12 ans. Elle nous expliquait s’être contrainte dès son plus jeune âge à rester immobile par différentes stratégies notamment de contractions musculaires, pour ne pas éveiller le mécontentement et la colère de ses parents qui pouvaient être extrêmement maltraitants. Malheureusement sa symptomatologie hyperalgique a donné lieu à des prescriptions d’opioïdes vis-à-vis desquels elle a développé des conduites addictives, raison pour laquelle elle est arrivée dans notre service 15 ans après les premières prescriptions. Ce qui a attiré notre attention, c’est qu’elle a fait de brillantes études en nous expliquant ne jamais avoir pu ouvrir un livre, se décrivant comme « incapable » de lire une page et encore moins d’en retenir le contenu. Encore une fois, la DIVA est revenue extrêmement positive. Son parcours de soins pluridisciplinaires lui a ensuite permis de restaurer ses rythmes de vie, de se réinvestir dans des activités physiques, de travailler sur son passé psychotraumatique, et redévelopper sa confiance en elle ainsi que des stratégies d’affirmation de soi et de communication. Ce n’est qu’en dernier lieu que la Ritaline LP a été prescrite et lui a permis d’optimiser ses ressources et développer un projet professionnel qui lui tenait particulièrement à cœur, et tout cela sans douleurs.
Observez-vous d’autres troubles du neurodéveloppement parmi vos patients ?
Actuellement, nous avons identifié quasiment 30% de TDA/H dans notre file active. Et aujourd’hui, nous identifions de plus en plus de patients présentant des troubles du spectre autistique. C’est un diagnostic qui nécessite de l’expérience et nous souhaitons nous former pour pouvoir mieux comprendre le fonctionnement de ces patients, leurs difficultés et leurs besoins. Comme toujours, « on trouve ce que l’on cherche », et plus nous serons formés et plus nous pourrons les identifier et surtout les aider dans leur parcours de soins. Car les dimensions fonctionnelles à travailler peuvent être les mêmes entre deux patients, mais nécessiter des outils thérapeutiques différents : l’anxiété chez un patient « neurotypique » ne survient pas pour les mêmes raisons que pour un patient ayant un TDA/H, un TSA ou pour un patient à haut potentiel intellectuel. Et une stratégie thérapeutique n’est pertinente à long terme que lorsqu’elle est fonctionnelle. Sur ce point, nous nous sommes beaucoup inspirés des parcours thérapeutiques développés en réhabilitation psychosociale par le Dr Giraud Baro et le Dr Julien Dubreucq : le patient est le principal acteur de son parcours de soins, il oriente les objectifs thérapeutiques en fonction de ses besoins, nous guide vers les ressources sur lesquelles s’appuyer pour l’aider à évoluer et les dimensions fonctionnelles à travailler pour restaurer son autonomie et sa qualité de vie.
RESSOURCES:
- Service d’addictologie du CHU Grenoble
- Le prix Gallien décerné au CSAPA du CHU de Grenoble
- Présentation du Dr Kammerer sur les liens entre TDAH et parties addictives – Congrès ATHS 19 octobre 2017
- Article Le Monde 2022 – TDAH et addiction: jusqu’à un tiers des patients concernés.
- Vidéo sur TDAH et addiction du Dr Emmanuelle Peyret pour la chaîne YouTube Hyper Supers TDAH France
- Compte twitter du Professeur Benjamin Rolland, addictologue et spécialiste du TDAH
