
Autisme : les différences entre filles et garçons sont-elles présentes dès la naissance ?
Les débats sont animés au sujet des manifestations genrées du trouble du spectre de l’autisme (TSA). De fait, beaucoup de filles et de femmes autistes passent inaperçues, malgré des difficultés dans la communication et les interactions sociales. Le DSM-5, l’un des principaux ouvrages de classification psychiatrique, estime d’ailleurs qu’il y aurait 1 femme autiste diagnostiquée pour 4 hommes autistes. Est-ce parce qu’il y a réellement moins de femmes que d’hommes autistes, ou est-ce dû à des manifestations différentes du trouble selon le genre et/ou le sexe ? Un précédent article d’iMIND avait déjà exploré la question du sous-diagnostic des femmes autistes en parlant de “signes” d’autisme moins reconnaissables et de la tendance des femmes autistes à mieux dissimuler leurs particularités.
Considérant l’hétérogénéité du TSA, des chercheur·euse·s du Centre d’excellence sur l’autisme de l’Université de Californie à San Diego ont décidé d’étudier les différences entre les sexes chez des jeunes enfants autistes de 12 à 48 mois. Étudier ces différences dès le plus jeune âge permettrait entre autres de limiter les biais induits par le camouflage social et d’observer les variations du trouble quand il est visible.

Comment l’équipe de recherche a-t-elle procédé ?
La population étudiée
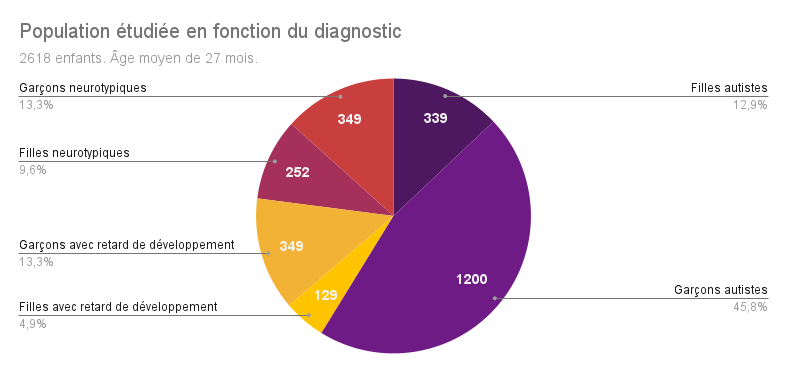
D’autres études sur le sujet ont déjà été effectuées, mais leurs résultats divergent grandement en raison de la taille de la population étudiée, de la durée de l’étude ou encore des méthodes employées. Ici, les chercheur·euse·s de San Diego ont pu suivre 2618 enfants de 12 à 48 mois entre 2002 et 2022. 75% d’entre eux avaient été repérés grâce au modèle Get SET Early®, un programme états-unien de dépistage de l’autisme dès 12 mois lors des visites de contrôle chez le ou la pédiatre. Les 25% d’enfants restants avaient été adressés au Centre pour une évaluation de leur développement. Dans chaque cas, les parents ont participé au dépistage en remplissant le questionnaire Communication and Symbolic Behavior Scales Developmental Profile™ Infant-Toddler Checklist.
Passé ce dépistage initial, des professionnel·le·s de santé ont effectué 18 tests chez chaque enfant afin notamment de diagnostiquer un potentiel autisme, mais aussi d’évaluer les compétences sociales, la compréhension et l’expression orale, la gestuelle, la motricité et de la perception visuelle.
Lors d’un dépistage, on utilise des échelles dont la sensibilité permet de repérer la plupart des personnes autistes. Elles permettent de ne pas passer à côté de cas, mais peuvent aussi identifier à tort certaines personnes non autistes : on parle alors de faux positifs. Le dépistage permet d’orienter les professionnel·le·s vers un diagnostic.
Lors d’un diagnostic, on utilise des échelles dont la spécificité permet de confirmer avec précision la présence de l’autisme. Cependant, elles peuvent parfois ne pas détecter certaines personnes avec une forme plus discrète : on parle alors de faux négatifs. Le diagnostic permet de confirmer la présence ou non d’un TSA.
⇒ Les échelles de dépistage et de diagnostic ont toutes deux leurs atouts et leurs faiblesses. Une évaluation clinique doit toujours être nuancée.
À l’issue des tests diagnostiques, les jeunes enfants ont été séparés en trois groupes : les enfants autistes, les enfants avec un retard de développement et les enfants neurotypiques (au fonctionnement neurologique considéré dans la norme).
Les analyses menées
Les chercheur·euse·s ont mené trois types d’analyse :
- une comparaison entre les filles et les garçons à un moment fixe,
- une comparaison classant tous les enfants par niveau de performance,
- une comparaison entre les filles et les garçons sur le temps long.
Comparaison entre les filles et les garçons de chaque groupe
En premier lieu, les chercheur·euse·s ont analysé les différences entre les sexes pour chaque groupe d’enfants. En effet, chercher les différences seulement entre les filles et les garçons autistes aurait été une démarche incomplète : il faut pouvoir comparer avec les enfants neurotypiques. Pour effectuer ces comparaisons, l’équipe de recherche a inclus des données relevées à différents moments, afin de limiter les effets liés aux âges différents des participant·e·s.
Chez les enfants autistes, les garçons avaient des scores inférieurs à ceux des filles dans le questionnaire de dépistage rempli par les parents. Cependant, dans 17 tests diagnostiques sur 18, les chercheur·euse·s ont noté qu’il n’y avait pas de différences significatives entre filles et garçons. La seule différence se trouvait au niveau des compétences dans la vie quotidienne, évaluées par les Vineland Adaptative Behavior Scales, où les filles avaient un meilleur score.
Chez les enfants ayant un retard de développement, il n’y avait pas non plus de différences significatives entre filles et garçons.
Chez les enfants neurotypiques en revanche, les garçons avaient des performances moindres que les filles à la fois dans le questionnaire de dépistage rempli par les parents et dans 10 des tests diagnostiques effectués par les professionnel·le·s de santé. Les filles neurotypiques avaient de meilleurs scores dans des domaines comme la motricité fine, le langage ou la perception visuelle.
Comparaison par niveau de performance des nourrissons
Plutôt que de simplement en rester à des comparaisons entre filles et garçons autistes, neurotypiques et avec un retard de développement, les chercheur·euse·s ont essayé de comparer tous les enfants, peu importe à quel groupe ils ou elles appartenaient. L’équipe de recherche a utilisé la Similarity Network Fusion (SNF), une méthode algorithmique permettant de regrouper les profils qui vont naturellement ensemble en combinant le plus de données possible. Ici, des mesures de signes de l’autisme (avec l’Autism Diagnostic Observation Schedule, ou ADOS), du comportement adaptatif – autonomie, communication – (avec les Échelles de comportement adaptatif Vineland) et du développement cognitif (avec les Mullen Scales of Early Learning, ou MSEL) ont été utilisées.
La Similarity Network Fusion (SNF) est une technique d’analyse par grappe : les profils des enfants ont été examinés dans le but de déterminer les regroupements naturels en fonction des performances sociales, motrices ou langagières.
Cette analyse par grappe a eu lieu en deux étapes :
- Tout d’abord, on a pris 80% des enfants (1337) et la SNF a permis de constater qu’il était possible de les classer en trois groupes selon leur niveau de performance (élevé, moyen ou faible). Ces enfants ont permis d’avoir des données d’entraînement pour le modèle pendant sa conception.
- Ensuite, ces trois groupes ont été étendus aux 20% d’enfants restants afin de valider la pertinence du modèle. Ces enfants ont permis de tester le modèle une fois qu’il a été créé (données de test).
Les groupes n’ont été formés qu’avec les données de trois tests différents (ADOS, Vineland et MSEL). Toutefois, les chercheur·euse·s ont aussi utilisé les mesures récoltées par d’autres tests (les variables externes) afin d’être plus exhaustif·ve·s.
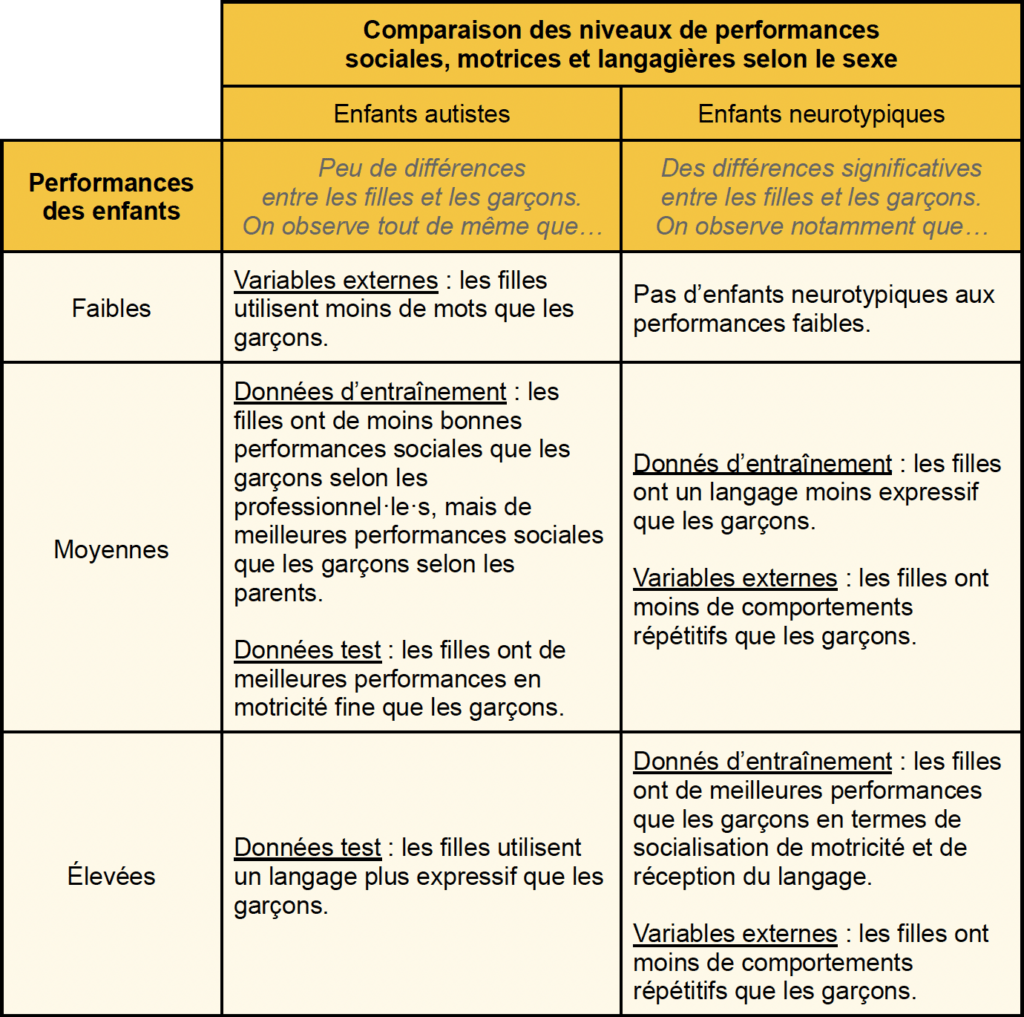
Il semblerait donc que les filles et les garçons autistes se ressemblent bien plus entre eux que les filles et les garçons neurotypiques, malgré quelques éléments allant globalement dans le sens de meilleures capacités pour les filles peu importe la catégorie.
Analyses sur le long terme
Enfin, les chercheur·euse·s ont effectué une analyse dans la durée, en observant la trajectoire des enfants autistes et des enfants neurotypiques à travers le temps (de 12 à 48 mois).
Chez les enfants autistes, il n’y avait pas de différence au début ; mais dans le temps, les résultats des garçons montraient une dégradation progressive des compétences sociales.
Chez les enfants neurotypiques, les filles avaient de bien meilleurs scores au début concernant la socialisation, la perception visuelle et le comportement. Elles présentaient aussi moins d’intérêts restreints. Sur le temps long, les filles s’amélioraient également plus que les garçons.
Quelles sont les conclusions de cette étude ?
De manière générale, chez les enfants de 12 à 48 mois, il semblerait que les filles et garçons autistes soient bien plus proches entre eux comparativement aux filles et aux garçons neurotypiques. Les quelques différences relevées selon le sexe parmi les jeunes enfants autistes ne sont en effet pas statistiquement significatives.
Ce résultat va à l’encontre d’autres études sur le sujet. Selon les auteur·ice·s de l’étude, cela peut s’expliquer de deux manières :
- une première hypothèse incrimine les études précédentes : il se peut qu’elles aient eu des problèmes de méthodologie (taille des échantillons, mesures choisies) ;
- une seconde hypothèse propose que les différences entre les sexes n’existent pas au moment où les signes de l’autisme apparaissent, mais qu’elles surviennent par la suite en raison de facteurs psychosociaux (comme l’engagement des parents) ou biologiques (comme les hormones) lors du développement.
Recontextualisation de l’étude
Pour approfondir la compréhension et confronter différentes perspectives, nous avons interrogé Adeline Lacroix, docteure en neurosciences, dont le travail sur l’autisme a toujours été parcouru par la question des différences liées au sexe et au genre. Cette rencontre nous a permis d’obtenir un regard critique sur cette récente étude et de la recontextualiser.
Adeline Lacroix est chercheuse en neurosciences. Suite à l’annonce de son diagnostic d’autisme, elle reprend des études en psychologie et soutient sa thèse à Grenoble en 2022, dans laquelle elle s’intéresse à la perception des visages dans l’autisme. Ses travaux se penchent sur les différences liées au sexe et au genre dans l’autisme, une thématique qu’elle poursuit actuellement dans le cadre d’un post-doctorat au Canada. |
Comment interpréter les résultats ?
Un raisonnement circulaire au niveau du recrutement des participants à l’étude
Selon Adeline Lacroix, les résultats sont potentiellement restreints à une certaine population autiste, et la population étudiée ne représente pas forcément tout le spectre. Les enfants ont été classés en deux groupes distincts : d’une part les neurotypiques, et d’autre part les enfants présentant un TSA. Or, ces enfants autistes ont toutes et tous été diagnostiqué·e·s, ce qui signifie qu’ils et elles atteignent déjà un score seuil à certaines échelles de dépistage et de diagnostic. Cette démarche ne permet donc pas de prendre en compte tout le spectre, puisqu’une partie des personnes autistes ne reçoivent un diagnostic que plus tardivement.
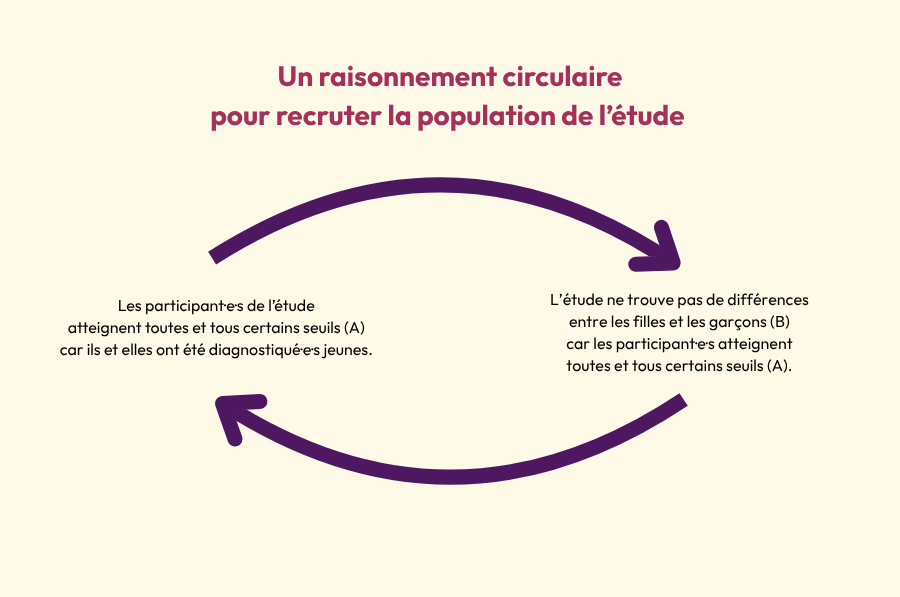
L’équipe de recherche elle-même indique que son étude ne prend pas en compte toutes les personnes autistes à haut niveau de fonctionnement : elles passeraient entre les mailles du programme Get SET Early®. De même, les outils diagnostiques utilisés pourraient ne pas repérer une partie des profils féminins.
Ainsi, il faut modérer l’interprétation de l’étude quant à la partie du spectre concernée. Le fait qu’il n’y ait pas de différences entre les sexes pour les jeunes enfants autistes est peut-être observable pour cette population, mais le résultat n’est pas forcément extrapolable à tout le spectre de l’autisme.
Adeline Lacroix mentionne une étude de Chawarska qui obtenait des résultats contradictoires. Dans celle-ci, on avait suivi des enfants à haute ou basse probabilité d’être autiste selon qu’ils ou elles aient un frère ou une sœur autiste. L’autisme ayant une forte composante génétique, il est plus fréquent pour une personne de présenter des traits autistiques ou d’être autiste si sa famille comporte des personnes autistes.
Dans cette étude, des différences précoces étaient déjà observées entre les filles et les garçons à forte probabilité d’être autiste – notamment par eye-tracking, où les filles avaient déjà une plus forte attention pour les visages que les garçons. Il est donc possible qu’il existe déjà des processus de compensation au plus jeune âge.
Cette étude a toutefois elle aussi des limites : elle se base sur le suivi de personnes à haute ou basse probabilité d’être autiste (et non pas sur le suivi de personnes autistes à proprement parler), et la population étudiée est bien plus restreinte. Cependant, il est intéressant de croiser les sources, puisque toutes les études ont leurs limites et qu’on ne peut pas tirer de raisonnement hâtif.
Des trajectoires développementales différentes chez toutes et tous
Revenons à l’étude de départ, qui suppose que les différences entre filles et garçons autistes apparaissent avec le temps, sous des effets biologiques et/ou sociaux. Adeline Lacroix appuie cette hypothèse, mais insiste sur le fait que les différences liées au sexe et au genre s’appliquent à toutes et tous, autistes comme non-autistes. Elles peuvent certes impacter les manifestations de l’autisme, mais elles ne sont pas propres à l’autisme.
D’où vient le biais genré dans l’autisme ?
Un biais de la part des clinicien·ne·s…
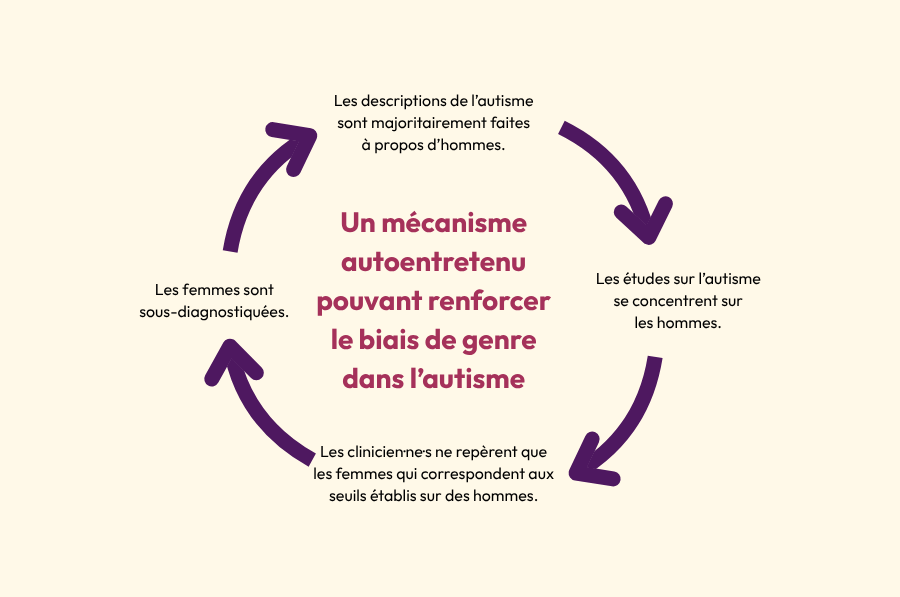
S’il y a des manifestations parfois différentes de l’autisme chez les hommes et les femmes, il faut noter qu’un biais de la part des clinicien·ne·s est possible. Adeline Lacroix pose l’hypothèse d’un mécanisme autoentretenu lié à un biais historique dans l’étude de l’autisme. Comme les premières descriptions de l’autisme ont été basées sur l’observation de jeunes garçons, les clinicien·ne·s n’ont pas toujours connaissance de l’existence de femmes autistes et pourraient avoir des difficultés à repérer ces dernières. On fait donc moins de recherche sur les femmes autistes de tout le spectre, et les femmes diagnostiquées sont celles qui correspondent aux seuils pensés pour les hommes. On pourrait donc passer à côté d’une partie du spectre de l’autisme. Dans son livre Autisme au féminin, Adeline Lacroix souligne que parmi les témoignages, une des caractéristiques communes à de nombreuses femmes autistes est d’avoir reçu des diagnostics psychiatriques erronés avant d’arriver sur la piste de l’autisme.
…mais aussi du reste de la société
Ce biais genré pourrait ne pas se limiter aux clinicien·ne·s. Adeline Lacroix nous fait part d’une étude de Whitlock au cours de laquelle des chercheur·euse·s ont présenté des vignettes cliniques à du personnel éducatif d’école primaire. Chaque vignette comprenait un prénom masculin ou féminin, ainsi que la description d’un profil qui pouvait rappeler l’autisme, le TDAH ou l’anxiété de séparation. Certains profils correspondaient à un autisme plus “féminin” et d’autres à un autisme plus “masculin”. Si le profil autistique était plus “masculin” le personnel éducatif pensait plus vite à proposer un suivi par un·e professionnel·le, quel que soit le genre du prénom sur la vignette. En revanche, si le profil autistique était plus “féminin”, le personnel éducatif avait plus de mal à identifier que l’enfant pouvait être autiste. Avec un prénom masculin et un “profil féminin”, le personnel éducatif supposait que l’enfant était peut-être autiste ; mais avec un prénom féminin et la même description, le personnel éducatif se posait significativement moins la question de l’autisme. Ainsi, à manifestation identique, si le profil est plus discret, les filles autistes sont beaucoup moins repérées par l’entourage que les garçons.
Quelles précautions prendre pour parler de cette étude ?
Les chercheurs de San Diego ont choisi d’étudier des jeunes enfants, ce qui apporte un réel intérêt quant aux travaux sur l’autisme au féminin car il s’agit d’un âge où les stratégies de camouflage social existent peu ou pas. Toutefois, conclure qu’il n’y a pas de différences entre les filles et les garçons autistes chez les jeunes enfants de tout le spectre pourrait être précipité. Il serait plus juste de retenir de cette étude qu’à un âge précoce, pour les enfants qui ont un diagnostic précoce, les différences existent peu.
⇒ Un profil plus discret ou moins remarquable à cet âge peut tout à fait relever du TSA.
Ressources
- Étude des chercheur·euse·s de San Diego
- Article d’iMIND : TSA et genre : pourquoi les femmes autistes sont-elles sous-diagnostiquées ?
- Article sur l’outil de dépistage de l’autisme Get SET Early®
- Définition de l’analyse par grappes
- Étude sur les différences entre les sexes chez des enfants à haute ou basse probabilité d’être autiste
- Étude sur la reconnaissance des signes de l’autisme par du personnel éducatif
- Article d’iMIND : Autisme et diversité de genre
- Journée iMIND #3 – Explorer les diversités : à l’intersection des identités trans et de l’autisme

Autisme et diversité de genre
Contexte de l’étude
Une corrélation possible entre trouble du spectre de l’autisme et identité de genre ?
Le trouble du spectre de l’autisme (TSA) est un trouble du neurodéveloppement (TND) qui impacte notamment la communication et les interactions sociales. Il peut influencer la manière dont une personne perçoit et exprime son identité, y compris son identité de genre. Le genre est une construction sociale : il correspond aux rôles, comportements et attentes qu’une société attribue aux personnes en fonction de leur apparence ou de leur sexe assigné à la naissance, et il peut varier selon les cultures et les époques.
Dans ce contexte, il semble pertinent d’examiner les liens entre autisme et genre. Des clinicien·ne·s-chercheur·euse·s comme Élodie Peyroux, PhD, et le Dr Guilhem Bonazzi, du pôle Hospitalo-Universitaire Autisme, neuroDéveloppement et Inclusion Sociale (HU-ADIS) du Vinatier, ont observé dans leur pratique que de nombreuses personnes autistes s’identifient en dehors des normes de genre traditionnelles. Cela signifie que leur genre ressenti ne correspond pas toujours à celui qui leur a été assigné à la naissance, ce qui les place au sein de la diversité de genre. Cette observation invite à mieux comprendre comment se construit l’identité de genre pour les personnes autistes.

L’accompagnement en affirmation de genre au pôle HU-ADIS
Les professionnel·le·s du pôle HU-ADIS ont décidé de systématiser leur approche en créant l’unité CASCADE (consultations d’accompagnement en santé psychique pour les adultes divers de genres). Cette unité reçoit des personnes diverses de genre de 16 ans et plus, que ce soit pour un avis global en santé mentale, un accompagnement en affirmation de genre ou des consultations à visée diagnostique si nécessaire.
L’accompagnement en affirmation de genre contribue à la reconnaissance des personnes trans, à leur bien être et à leurs droits. L’affirmation de genre peut notamment revêtir des aspects sociaux (par ex. avec un changement de prénom), médicaux (par ex. avec une hormonothérapie) ou encore légaux (par ex. avec un changement sur l’état civil).


Lorsqu’une personne majeure entre dans un parcours d’affirmation de genre médical, elle peut consulter sur demande. Pour les mineur·e·s, en revanche, un avis médical en santé mentale reste la règle. Dans la région lyonnaise, les mineur·e·s de moins de 16 ans peuvent s’adresser à l’unité VAGUE (variance de genre, unité enfants).
Le début d’un projet de recherche
En se penchant sur l’intersection entre TSA et diversité de genre, les chercheur·euse·s ont constaté que beaucoup d’études scientifiques étaient davantage orientées sur les traits autistiques des personnes diverses de genre, et non sur la diversité de genre chez les personnes autistes.
Par exemple, une étude (Mazzoli et al., 2022) a mis en évidence la présence de traits autistiques chez certaines personnes diverses de genre. Toutefois, ces traits semblaient diminuer après le début d’une hormonothérapie. Si cette hypothèse se confirmait, cela suggérerait que les traits autistiques pourraient, dans certains cas, être un épiphénomène – c’est-à-dire une conséquence ou une expression secondaire liée à la situation de diversité de genre.
De plus, dans les études précédentes, le genre était étudié sous le prisme d’une classification médicale, sous les appellations de « troubles de l’identité sexuelle » et de « dysphorie de genre ».
Explorer l’articulation entre les identités de genre et le TSA pourrait permettre de mieux accompagner les personnes autistes. Les chercheur·euse·s du pôle HU-ADIS se sont interrogé·e·s sur la proportion de personnes autistes concernées par la diversité de genre et se sont fixé trois objectifs :

Quelle a été la démarche suivie par les chercheur·euse·s ?
L’équipe de recherche a compilé de nombreuses études, pour réaliser ce que l’on appelle une revue systématique. Le but d’un tel travail est de synthétiser les connaissances sur un sujet. Par la suite, les chercheur·euse·s ont effectué une méta-analyse, c’est-à-dire qu’ils et elles ont pris les données chiffrées des études pour opérer des analyses statistiques.
Il s’agit d’une méthodologie similaire à celle que d’autres chercheur·euse·s du pôle HU-ADIS avaient employée pour étudier la corrélation entre le TDAH et le sans-abrisme.
Les méta-analyses et les revues systématiques sont généralement considérées comme fournissant un niveau élevé de preuve scientifique.
En s’appuyant sur l’analyse rigoureuse d’un grand nombre d’études, soigneusement sélectionnées, elles offrent une fiabilité accrue des résultats et des conclusions
Différents critères ont été définis afin d’identifier les études à retenir :
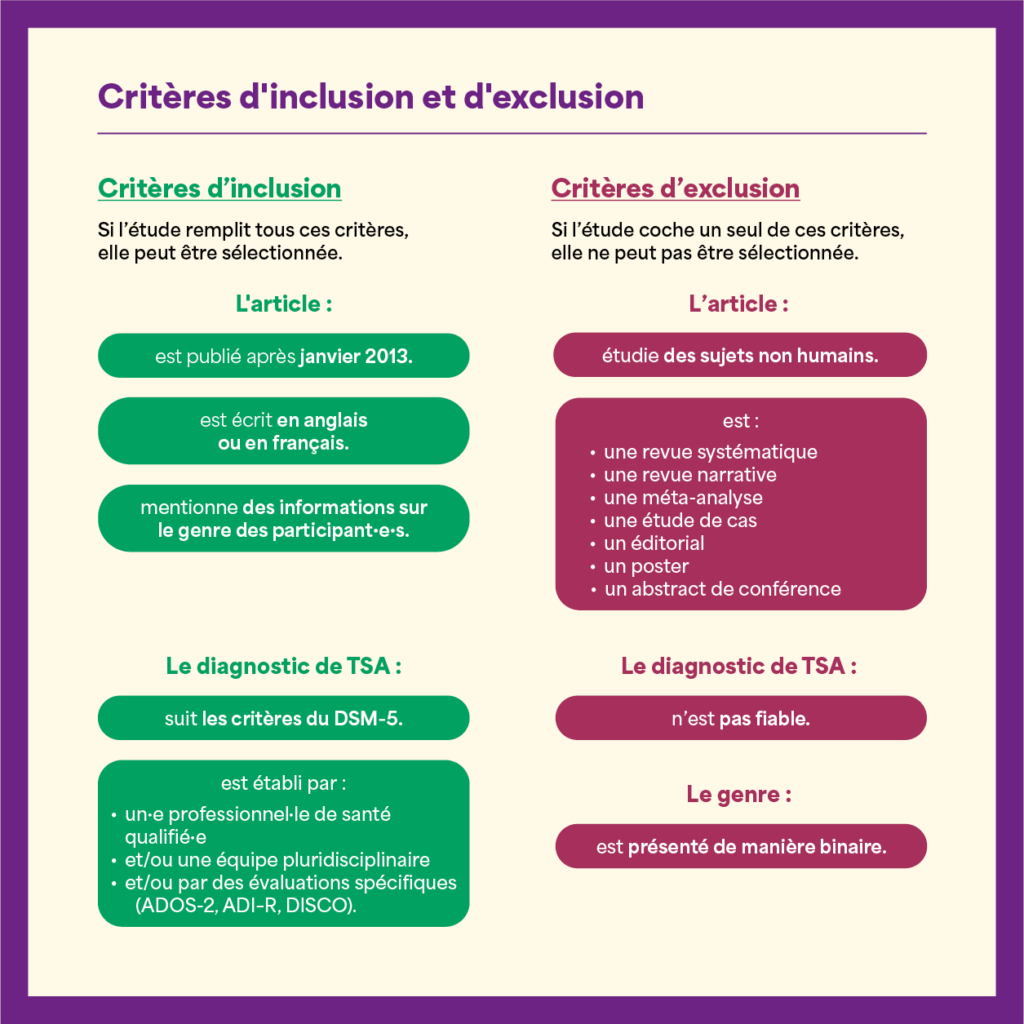
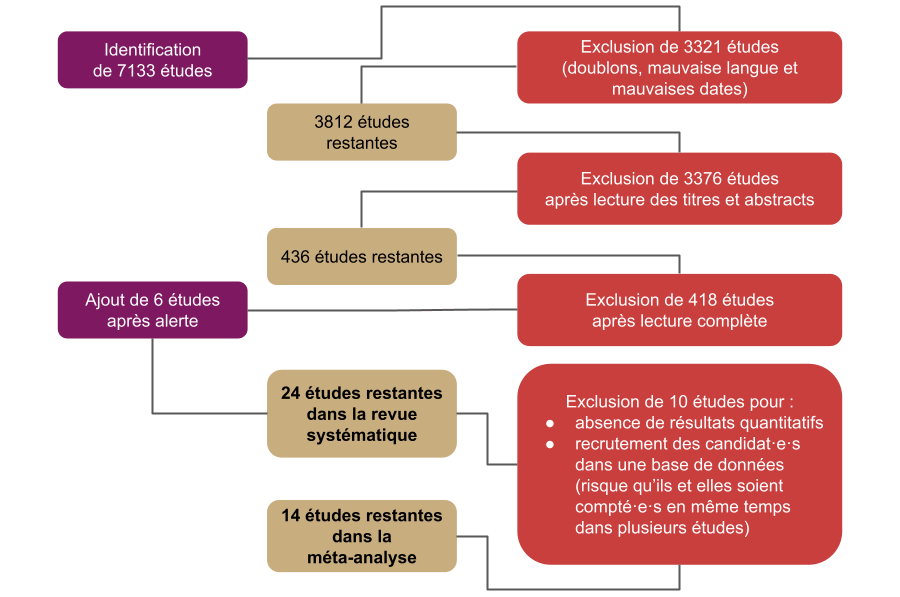
Sur plus de 7 000 études identifiées, seule une vingtaine ont été conservées après application des critères de sélection.
Quels ont été les résultats ?
Les résultats de la méta-analyse permettent d’estimer que 7,37 % des personnes autistes présenterait une diversité de genre. Toutefois, cette moyenne résulte de données très hétérogènes selon les études, avec des proportions variant de 0,85 % (Graham Holmes et al., 2020) à 27,27 % (Chang et al., 2022).
Cette différence pourrait s’expliquer par la manière dont la diversité de genre a été envisagée, mais aussi par les définitions du genre utilisées. En effet, certaines études avaient une définition binaire du genre : elles envisageaient uniquement que les participant·e·s se sentent appartenir à leur genre assigné ou au genre « opposé » à celui qu’on leur avait assigné à la naissance. À l’inverse, les études qui avaient une définition moins binaire du genre permettaient plus de fluidité dans les réponses.
Que faire face à de tels écarts ?
Face aux fortes variations des résultats d’une étude à l’autre, l’équipe a décidé de poursuivre ses investigations pour tenter de comprendre les raisons de telles disparités. Lors de ces analyses complémentaires, l’équipe s’est notamment interrogée sur la manière dont le diagnostic de TSA avait été posé. Cet élément ne semblait toutefois pas influencer le pourcentage de personnes autistes diverses de genre.
En revanche, deux critères sont ressortis. D’une part, du côté des études, l’objectif de recherche influence significativement les résultats trouvés. Quand une étude a pour objet le genre, le pourcentage de personnes autistes diverses de genre est bien plus élevé. L’équipe de recherche suppose que ces différences viennent de critères mieux établis pour caractériser la diversité de genre. D’autre part, du côté des personnes, le genre assigné à la naissance influence aussi les résultats trouvés, mais cette influence n’est pas significative. Les personnes autistes assignées filles à la naissance feraient plus souvent partie de la diversité de genre que les personnes autistes assignées garçon à la naissance, mais la puissance statistique de l’étude ne permet pas d’affirmer ce résultat.
Le « genre assigné à la naissance » est le genre enregistré de quelqu’un à la naissance. Il est le plus souvent établi en fonction des organes génitaux externes d’une personne : pénis pour l’homme, vulve pour la femme.
On emploie souvent les termes AFAB, pour assigned female at birth (assigné·e fille à la naissance) ; et AMAB, pour assigned male at birth (assigné·e garçon à la naissance).
Le genre assigné à la naissance ne correspond pas forcément à l’identité de genre d’une personne.
La corrélation entre TSA et diversité de genre est-elle une simple coïncidence ?
L’équipe du pôle HU-ADIS a relevé différentes hypothèses expliquant le potentiel lien entre TSA et diversité de genre. Elles se déclinent en trois catégories (Van Der Miesen et al., 2016) : les théories biologiques, psychologiques et sociales.
Selon certaines théories biologiques, les personnes autistes auraient un niveau de testostérone très élevé avant la naissance. Ce haut niveau influencerait le développement de leur cerveau : on parle d’ailleurs d’« extreme male brain », soit une forme extrême du cerveau masculin. Ainsi, les personnes autistes auraient du mal dans les activités perçues comme « plus féminines » (ce qui comprend les interactions sociales). Il y aurait moins de différences entre les hommes et les femmes autistes qu’entre les hommes et les femmes neurotypiques. Ces théories, n’ont cependant a l’heure actuelle jamais été validées par des données scientifiques.
Pour les théories psychologiques, ce seraient certaines particularités liées à l’autisme (comme les déficits en théorie de l’esprit, la rigidité ou les comportements obsessionnels) qui pourraient être à l’origine de la diversité de genre observée dans cette population. Par exemple, certain·e·s auteur·rice·s mentionnent que les difficultés à se percevoir soi-même et à se représenter les états mentaux de soi et d’autrui, en lien avec les difficultés de théorie de l’esprit, pourraient impacter la représentation de l’identité de genre, chez les personnes avec autisme. D’autres hypothèses s’intéressant à l’impact de la rigidité cognitive proposent que les enfants avec autisme conserveraient une croyance de genre très stéréotypée, même en grandissant, ce qui pourrait constituer la base de la diversité de genre dans cette population.
Enfin, les théories sociales insistent sur le caractère socialement construit du genre et expliquent la diversité de genre des personnes autistes par leur fonctionnement social non normatif. Il se pourrait, par exemple, que les personnes ayant un TSA résistent davantage au conditionnement social genré.
La revue ne cherche toutefois pas à établir la véracité de ces théories. Les chercheur·euse·s insistent d’ailleurs sur le besoin de conduire un plus grand nombre d’études, afin de mieux comprendre ces interactions.
Quelles ont été les difficultés rencontrées ?
L’équipe du pôle HU-ADIS a fait face à plusieurs obstacles pour réaliser sa revue, notamment le manque d’études sur le long terme et le manque de comparaisons entre personnes autistes et personnes neurotypiques.
De plus, l’identité de genre est un angle de recherche relativement nouveau dans le domaine. Certaines études étaient plus binaires que d’autres : elles manquaient donc de choix possibles dans les réponses proposées aux participant·e·s pour qualifier leur identité de genre. D’autres études excluaient de facto les personnes diverses de genre de leur protocoles. Enfin, il est aussi possible que des personnes diverses de genre se soient autocensurées ou n’aient pas participé à des études.
Un biais de publication a donc été mis en évidence. Il est plus que probable que l’on sous-estime la prévalence de la diversité de genre dans l’autisme pour ces différentes raisons. D’ailleurs, en appliquant des méthodes de correction des biais de publication, la prévalence de la diversité de genre augmente, ce qui montre que le chiffre annoncé plus haut (7,3 % des personnes autistes seraient diverses de genre) n’est pas surestimé.
Quelles suites pour l’étude ?
D’une part, Clara Gloanec, une interne du pôle, s’est intéressée à la manière de poser les diagnostic d’autisme chez les personnes diverse de genre. Pour sa thèse de médecine, elle a réalisé une méta-analyse et une revue systématique mettant en évidence que les outils utilisés sont le plus souvent des questionnaires de dépistage ou des autodiagnostics, permettant assez mal de définir les populations.
D’autre part, Élodie Peyroux, PhD, et le Dr Guilhem Bonazzi poursuivent leurs travaux afin de mieux appréhender la manière dont l’identité de genre se construit chez les personnes autistes appartenant à la diversité de genre. Pour explorer cette question, il et elle réalisent des entretiens qualitatifs avec des personnes autistes de tous âges, sexes et genres, afin d’identifier leurs points communs, leurs différences, ainsi que la façon dont chacun·e perçoit et vit son identité de genre.
Ressources
- Journée iMIND #3 – Explorer les diversités : à l’intersection des identités trans et de l’autisme
- Étude du Dr Guilhem Bonazzi et d’Élodie Peyroux, PhD
- Études citées dans l’article :
- Chang et al., 2022 – Étude retenue dans la revue systématique/méta-analyse et trouvant la plus grande proportion de personnes diverses de genre dans l’autisme (27,27 %)
- Graham Holms et all, 2020 – Étude retenue dans la revue systématique/méta-analyse et trouvant la plus petite proportion de personnes diverses de genre dans l’autisme (0,85 %)
- Mazzoli et al., 2022 – Étude montrant que l’hormonothérapie peut parfois diminuer les traits autistiques chez des personnes diverses de genre
- Van Der Miesen et al., 2016 – Étude reprenant les différentes théories expliquant le lien entre TSA et diversité de genre.

SenseToKnow: vers un dépistage de l'autisme précoce et automatisé?

Une étude récente publiée dans Nature Medicine relate les résultats remarquables d’une nouvelle application, nommée SenseToKnow (S2K), dans le dépistage précoce de l’autisme. Cette application a été créée par des chercheurs·es de l’université Duke en partenariat avec le Centre Borelli à Paris. Sam Perochon, l’un des principaux auteurs de l’étude, a accepté de répondre à nos questions.
Pouvez-vous nous expliquer la genèse du projet ?
Cette application est le fruit d’une collaboration de longue date entre Geraldine Dawson, directrice de recherche en psychologie du développement, spécialisée dans l’autisme à Duke University, et Guillermo Sapiro, directeur de recherche en mathématiques appliquées au sein de l’université de Duke, avec qui j’ai fait un stage de 10 mois pendant mon cursus à l’ENS Paris-Saclay. C’est passionné par le sujet que j’en ai fait mon sujet de thèse, que j’effectue aujourd’hui à cheval entre le Centre Borelli et Duke. La Dre Geraldine Dawson et son équipe ont apportés toute l’expertise clinique, travaillant en étroite collaboration avec des personnes concernées et des psychiatres, tandis que le Dr Sapiro, son équipe et moi-même avons développé des algorithmes pour analyser les données récoltées. Cet article est un aboutissement dans le sens où il compile tous les marqueurs comportementaux mis en évidence ces dix dernières années et sur lesquels sont basés les différents modules constitutifs de l’appli. L’intérêt de cette étude et de cette application, réside dans le fait qu’elles couvrent un large spectre de marqueurs comportementaux reliés à l’autisme, permettant ainsi de couvrir une grande partie de la complexité des manifestations individuelles de l’autisme chez les individus concernés.
Comment fonctionne l’application ?
L’application se compose de 10 vidéos très courtes, d’une durée de 30 à 45 secondes chacune, et d’un petit jeu appelant les enfants à interagir avec l’écran. Chaque composante a été pensée autour d’une hypothèse de recherche basée sur l’état de la littérature concernant les manifestations comportementales précoces de l’autisme. Cela permet de mettre en évidence chez les utilisateurs·rices de l’application, des marqueurs comportementaux de l’autisme que nous avons validé années après années, en lien avec le regard, les micro-expressions faciales, les clignements d’yeux, les mouvements de la tête, le contrôle moteur et l’intégration visuelle d’information, la réponse à l’appel du prénom, etc… Par exemple, certains marqueurs se basent sur l’extraction de 49 points d’intérêt sur le visage, et s’intéressent à la complexité des micro-expressions associées aux mouvements de la bouche et des sourcils, en particulier pendant les vidéos à caractère social ou non-social.

Nos recherches ont permis de montrer qu’il était possible de reproduire ou d’adapter des tests connus de la littérature, pour diagnostiquer l’autisme, mais aussi de révéler de nouveaux marqueurs grâce à des avancées technologiques permettant des mesures beaucoup plus fines et précises. C’est le cas de la mesure du temps de réponse à l’appel du prénom, ou de la mesure de la synchronisation entre le regard de l’enfant et la personne qui parle dans les vidéos. Chez les individus neurotypiques par exemple, on observe une anticipation du regard plus prononcée vers la personne qui s ‘apprête à parler, une caractéristique moins marquée chez les personnes autistes.
Quelles sont les conditions d’administration de l’appli ?
L’ensemble des données de notre étude, comprenant 475 sujets, a été collecté dans 4 centres de recherche en Caroline du Nord. Les familles participent volontairement à l’étude lors d’une visite médicale de routine non obligatoire pour les enfants âgés de 18 à 24 mois (appelée well-child visit aux Etats-Unis). La prévalence du TSA dans cette étude, dépassant les 10% par rapport aux 2% observés dans la population générale, indique que les familles se présentant dans ces centres se questionnent sur une éventuelle atypicité développementale de leur enfant. Le test dure une douzaine de minutes. L’enfant est assis sur les genoux de son parent. En début de session, une vidéo sert au calibrage automatique du regard, affinant l’estimation des coordonnées X (axe horizontal) et Y (axe vertical) du regard de l’enfant sur l’écran. À la fin de l’administration de l’appli, un petit jeu ludique est présenté à l’enfant pour évaluer sa motricité fine. Les conditions d’administration visent à favoriser un environnement non contraignant où l’enfant n’est en aucun cas forcé de regarder la vidéo. Notre intention est de permettre l’expression libre des saillances comportementales liées aux traits autistiques.

D’un point de vue technique, comment enregistrez-vous le regard ?
L’enregistrement s’effectue via la caméra frontale de l’iPad qui sert également de support de l’application. Dans une première phase, le développement d’algorithmes était nécessaire pour identifier la personne d’intérêt dans les enregistrements, notamment lorsque plusieurs personnes apparaissent à l’écran, comme le parent accompagnant ou d’autres frères et sœurs. Ensuite, nous avons utilisé des algorithmes pour estimer avec précision le regard simplement à partir des enregistrements. Nous sommes aussi très vigilants avec la qualité des vidéos pour être sûr qu’elles soient bien conformes à notre protocole. Nous avons donc établi un indicateur de qualité des conditions d’administration, qui comprend des paramètres tels que la proportion du visage de l’enfant dans la vidéo qui doit être suffisamment grande ou une luminosité suffisante. Il est à noter que les performances de l’estimation sont généralement meilleures pour les coordonnées X que pour les coordonnées Y. Cela dit, tous les marqueurs ne sont pas exclusivement liés au regard. C’est aussi ce qui fait la force de cette application. Les marqueurs comportementaux, basés sur le regard, représentent seulement l’une des composantes de cette application.
À votre avis, est-ce que cette application serait en mesure de mieux dépister l’autisme que les professionnels ?
Je trouve que l’idée d’explorer des moyens standardisés que permettent l’utilisation d’algorithmes ou la technologie en général, pour réduire les biais de subjectivité dans les dépistages actuels est vraiment intéressante. Cela apporterait une certaine objectivité aux processus de détection. Cependant, dire que cela pourrait remplacer à terme le travail des professionnels·les me semble très peu probable. L’objectif de ces travaux est plutôt d’automatiser certaines tâches réalisées dans le cadre du dépistage de l’autisme. Des comparaisons de performances entre les tests de dépistage existants et l’application doivent guider cette réponse. Je pense avant tout que cette approche offre l’avantage de rendre le dépistage beaucoup plus accessible et rapide, ce qui constitue un progrès significatif.
Avez-vous eu des faux positifs ?
Les performances sont remarquables : l’appli a réussi à reconnaître 87,8 % des enfants autistes et 80,8 % des enfants non autistes, et 40,6 % des enfants identifiés par l’appli comme présentant des traits autistiques ont par la suite fait l’objet d’un diagnostic clinique d’autisme. Il subsiste donc toujours des cas de faux positifs, qui s’expliquent notamment par l’hétérogénéité des phénotypes comportementaux liés à l’autisme. Certains enfants présentent des comportements qui sont à la fois très neurotypiques sur certaines caractéristiques et très autistiques sur d’autres.
Enfin, l’une des exigences du projet est de pouvoir donner une explication sur la prédiction faite par l’appli. Cette explication prend la forme d’un phénotype comportemental associé à la détection, qui indique parmi les variables de l’appli celles qui ont été importantes pour établir la prédiction. Il est important de souligner que les tests ne sont en aucun cas parfaits, et nous ne disposons d’aucun marqueur véritablement prédictif. L’application vise à saisir des saillances comportementales diverses en lien avec l’autisme. Une perspective envisageable pourrait être de poursuivre le développement de marqueurs comportementaux associés à cette application, relatifs aux vocalisations de l’enfant, au degré d’attention jointe avec le parent, ou aux évènements de pointage souvent observés. Cependant, il convient de reconnaître les limitations importantes de cette approche. Étant donné l’hétérogénéité des manifestations symptomatiques de l’autisme, certaines facettes sont difficiles à imaginer capturer avec une application de ce type, comme celles liées à l’acquisition du langage ou aux comportement répétitifs.

Quelle est la prochaine étape pour cette appli ?
Avec le COVID, nous avons développé un protocole permettant aux familles d’administrer l’application à leur enfant au sein de leur foyer. Les premiers résultats semblent indiquer que la fiabilité de l’application reste constante malgré les différences structurelles observées. On constate, par exemple, une grande diversité des appareils utilisés (téléphone, tablette, ordinateur, etc.). Nous essayons donc de voir si la taille de l’écran exerce une influence sur la qualité de la calibration du regard et donc des résultats. Il est aussi important de noter que, contrairement à notre installation habituelle avec une tablette sur un trépied, les familles placent souvent leurs téléphones sur une table, ce qui peut réduire la détection des oscillations dynamiques du dispositif qui sont utiles pour capturer la force avec laquelle les enfants tapent sur l’écran quand il est posé. Cela peut donc altérer la fiabilité des marqueurs liés au contrôle moteur.
En outre, actuellement, les familles ne sont pas totalement autonomes dans l’utilisation de l’application. À chaque session, un assistant de recherche se connecte via Zoom pour superviser le déroulement de l’expérience et recueillir des informations précieuses sur la manière dont s’est passée l’administration de l’application.
Pour faciliter la mise en place pour les familles, nous avons créé une chaîne YT qui héberge des vidéos simples et claires, en anglais et en espagnol, permettant d’expliquer aux parents et aux enfants le fonctionnement de l’application et son objectif. Nous avons également défini des critères pour évaluer la qualité de l’administration et déterminer si une réadministration est nécessaire.
Une fois que les performances de l’appli à domicile auront été validées dans le cadre d’une étude clinique sur une large cohorte, alors, nous envisagerons de passer à l’étape de diffusion massive de l’application.
Pour aller plus loin
- Chaîne Youtube SenseToKnow
- Publication dans Nature Medecine
- Validation de la mesure du regard
- Validation de l’analyse des micro-expressions faciales
- Validation de l’analyse des mouvements de la tête
- Validation du test de l’appel du prénom
- Validation de l’analyse de l’orientation de la tête et des clignements
- Validation des variables de motricité et d’intégration visuelle
- Relation entre les variables de l’appli et le profil clinique des enfants

De la recherche fondamentale au patient, il n’y a parfois qu’un pas.
Thomas Boulin, chercheur au CNRS et directeur de l’équipe « Neurobiologie moléculaire et cellulaire de C. elegans » du laboratoire MeLiS, a réalisé une partie des tests de validation diagnostique qui a permis à un organisme américain, l’UDN, d’identifier l’origine génétique des troubles du neuro-développement (TND) d’une jeune patiente, le syndrome NEDEGE qui résulte d’une mutation du gène NBEA. Lui qui d’habitude se passionne pour des questions de recherche fondamentale, a éprouvé un regain d’enthousiasme à pouvoir appliquer sa recherche pour confirmer le diagnostic d’une jeune patiente américaine.

« La recherche, ce n’est pas un chercheur qui se lève le matin en décidant d’étudier une pathologie pour savoir comment elle fonctionne. Ça ne se passe pas comme ça, sinon, on n’aurait plus de cancer ».
C’est avec ces mots que Thomas Boulin a commencé son récit. En effet, la recherche scientifique reste un mystère pour beaucoup. On distingue la recherche fondamentale, qui vise à comprendre les phénomènes biologiques et dont le but est le progrès de la connaissance, à laquelle on oppose souvent, de façon erronée, la recherche appliquée dont le but est de répondre à une question précise, par exemple clinique. Alors que le financement de la recherche se fait aujourd’hui essentiellement par appels d’offres ciblés, la recherche fondamentale est davantage critiquée sur son utilité, en comparaison à la recherche appliquée, plus concrète à première vue. Or, sans recherche fondamentale, pas de recherche appliquée car celle-ci s’appuie sur le socle de connaissance issu de la recherche fondamentale. L’équipe de Thomas Boulin du laboratoire MeLiS étudie le fonctionnement des canaux potassiques qui régulent l’activité électriques des neurones. En d’autres termes, il cherche à comprendre les conditions nécessaires, au niveau moléculaire, pour que l’information circule correctement dans nos réseaux neuronaux. Ses travaux se situent donc dans le champ de la recherche fondamentale. C’est pourtant grâce à ces travaux qu’il a pu développer un nouvel outil diagnostic pour le syndrome NEDEGE.
Le parcours diagnostic dans les maladies rares
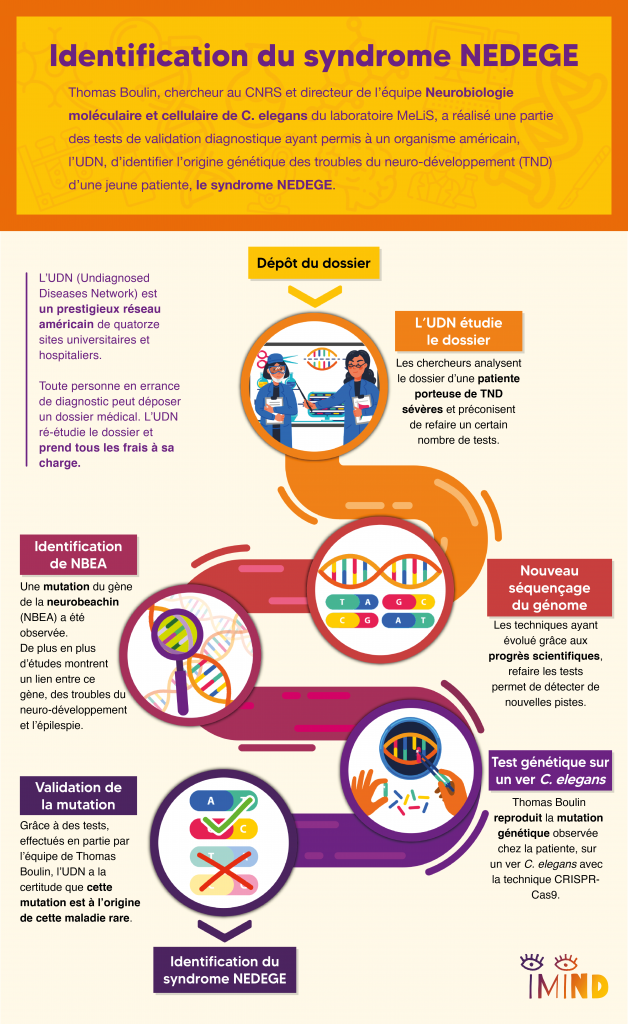
Beaucoup de maladies rares ont une origine génétique. Le parcours patient classique consiste à faire des examens génétiques pour identifier des gènes-candidats, c’est-à-dire des gènes comportant une mutation qui pourrait être à l’origine de la maladie rare. En plus du génome du patient, on séquence donc le génome des parents car ces mutations apparaissent fréquemment après la fertilisation de l’ovocyte par un accident génétique lors de la reproduction de l’ADN. On dit qu’il s’agit de « mutations de novo ». Aucun des deux parents n’ayant la mutation, la comparaison du génome des parents et de l’enfant permet d’identifier cette liste de gènes-candidats. Souvent, le parcours médical s’arrête là car les médecins n’ont pas forcément les savoirs, ni les outils technologiques pour aller plus loin. C’est là qu’entre en scène Hugo Bellen, un généticien de la mouche Drosophile et son réseau américain, UDN, Undiagnosed Diseases Network, dont l’originalité est de mettre des plateformes technologiques de pointe au service du diagnostic génétique et de démontrer qu’une mutation est bien à l’origine de la maladie du patient.
Qu’est-ce que l’UDN?
 L’UDN, pour Undiagnosed Diseases Network, est un réseau américain de quatorze sites universitaires et hospitaliers les plus prestigieux du pays, financé par le NIH. Un patient, ou sa famille, en errance diagnostique peut déposer auprès de cet organisme un dossier composé de tous ses antécédents et tests médicaux. Pour les patients pris en charge, l’UDN étudie tous les éléments du dossier et va actualiser certains tests ou faire des tests complémentaires, à la lumière des avancées technologiques et scientifiques les plus récentes. C’est entièrement pris en charge par le réseau, ce qui n’est pas négligeable lorsqu’on connaît le coût des frais médicaux aux États-Unis.
L’UDN, pour Undiagnosed Diseases Network, est un réseau américain de quatorze sites universitaires et hospitaliers les plus prestigieux du pays, financé par le NIH. Un patient, ou sa famille, en errance diagnostique peut déposer auprès de cet organisme un dossier composé de tous ses antécédents et tests médicaux. Pour les patients pris en charge, l’UDN étudie tous les éléments du dossier et va actualiser certains tests ou faire des tests complémentaires, à la lumière des avancées technologiques et scientifiques les plus récentes. C’est entièrement pris en charge par le réseau, ce qui n’est pas négligeable lorsqu’on connaît le coût des frais médicaux aux États-Unis.
Dossier UDN N°068
Bien que doté de moyens très importants, ce réseau s’appuie aussi sur l’expertise de collaborateurs internationaux et lance régulièrement des appels à la communauté scientifique. C’est ainsi qu’un jour apparaît sur ce portail le cas d’une jeune fille américaine porteuse d’un trouble du neuro-développement sévère avec un trouble du développement intellectuel et des crises d’épilepsie fréquentes pour laquelle l’UDN a identifié le gène Neurobeachin (NBEA) comme gène-candidat principal. En effet, une étude de 2019 très récente avait montré un lien entre les troubles du neuro-développement, l’épilepsie et ce gène. Quand Thomas voit cet appel, ça fait tilt !
Il se trouve que Sonia El Mouridi, doctorante dans l’équipe, avait découvert un rôle nouveau de la Neurobeachin dans les processus biologiques qui intéressent l’équipe. N’étant pas le cœur de son projet de doctorat, cette observation était simplement présentée dans une annexe de sa thèse sans avoir été formellement publiée. Qui aurait pu prédire que, quelques années plus tard, forte de ces résultats et de son expertise sur le ver C. elegans, l’équipe de Thomas allait pouvoir réaliser pour l’UDN une partie des tests de validation fonctionnelle démontrant que cette mutation inconnue jusque-là était bien à l’origine des troubles de la patiente et aider ainsi à confirmer le diagnostic génétique de la maladie rare de cette jeune fille.
Comment l’équipe s’y est-elle prise ?
Un modèle animal sur mesure
Pour démontrer l’effet délétère d’une mutation identifiée chez un patient, il est très souvent nécessaire de passer par des modèles animaux. La souris serait tout à fait pertinente mais cela reste extrêmement cher et long et surtout, impossible à réaliser à grande échelle. L’approche préconisée par l’UDN et Thomas Boulin s’oriente donc vers des modèles animaux plus simples, moins coûteux et où le temps de génération est plus rapide. Ainsi la drosophile, le poisson zèbre, mais aussi le ver C. elegans sont des modèles de choix. On est en droit de se demander en quoi la drosophile ou le ver C. elegans sont des modèles pertinents pour étudier l’humain étant donné que nous n’avons pas grand-chose en commun à première vue. Il s’avère en réalité, que notre patrimoine génétique n’est pas si différent. Les gènes affectés dans les maladies rares sont souvent des gènes très importants, maintenus au cours de l’évolution, et que l’on retrouve chez l’humain, mais aussi chez la drosophile ou le ver C. elegans. C’est ce qu’on appelle la conservation évolutive.
Qu’est-ce que C. elegans ?
Le nématode C. elegans est un ver d’un millimètre de long, à peine visible à l’œil nu. Il est l’un des modèles animaux utilisés en biologie depuis 50 ans pour disséquer les processus biologiques fondamentaux, comme par exemple la mort cellulaire programmée qui est impliquée dans le cancer. Cet « organisme modèle pionnier » est très prisé pour les études génétiques du fait de sa robustesse, de son temps de génération extrêmement rapide (3 jours), des nombreux outils génétiques disponibles et de son coût très limité.
La révolution CRISPR-Cas9
Récapitulons : nous avons une patiente, un gène candidat, NBEA, et un modèle animal, le ver C. elegans, spécialité de l’équipe de Thomas. La première étape a donc consisté à reproduire la mutation identifiée chez la patiente dans le génome de C. elegans afin de créer un « modèle sur mesure ». Grâce à la technologie des « ciseaux moléculaires » CRISPR-Cas9, on peut aujourd’hui d’introduire une cassure dans un gène cible afin de forcer la cellule à la réparer avec une séquence génétique artificielle, contenant la mutation. Avant de mettre au point cette technologie, on avait tendance à surexprimer les protéines mutées, ce qui a souvent des effets délétères et peut entraîner des artefacts. L’approche CRISPR-Cas9 permet maintenant de faire des modifications génétiques de façon très fine, sans modifier ce qu’il y a autour. On peut ainsi étudier l’impact d’une mutation dans un modèle animal de la façon la plus fidèle possible.
La validation de mutation
La Neurobeachin est une protéine immense composée de 2500 lettres, ou acides aminés. Or, la mutation de la patiente n’affecte qu’un seul de ces acides aminés, et ce, en opérant un simple remplacement par un autre acide aminé. Or les dysfonctionnements produits par ce type de substitutions sont presque impossibles à prédire théoriquement. Grâce aux animaux génétiquement modifiés, Thomas et son équipe ont donc procédé à différents tests fonctionnels pour vérifier l’impact de la mutation sur le fonctionnement de la Neurobeachin. Grâce à ces tests, l’UDN a été en mesure de conclure avec certitude que cette mutation sur le gène NBEA de la patiente était bien à l’origine de sa maladie rare.
De l’importance d’identifier ces syndromes
Valider l’impact d’une mutation et mettre un nom sur un syndrome permet d’apporter la certitude au patient, à ses proches et à l’équipe médicale que la pathologie est bien liée à la mutation d’un gène. L’errance diagnostique prend fin, ce qui représente souvent un grand soulagement psychologique pour la famille. Une fois que le diagnostic a été posé, les personnes concernées par ce syndrome peuvent se rencontrer : d’une part pour échanger sur leur quotidien, se conseiller, s’épauler et d’autre part pour avoir une idée de l’évolution de la maladie. Ils peuvent aussi se regrouper en associations dans le but de communiquer et de lever des fonds pour encourager les travaux de recherche dans ce domaine. Il y a sans doute d’autres patients dans le monde avec une mutation de la Neurobeachin, dont on pense simplement qu’ils sont épileptiques ou qu’ils ont un trouble du neuro-développement. Le véritable enjeu aujourd’hui est d’associer les deux, troubles du neuro-développement et Neurobeachin, pour que les généticiens testent aussi ce nouveau gène si les symptômes sont concordants.
Que sait-on sur la Neurobeachin (NBEA)?
Il existe encore peu d’informations sur cette protéine. Elle est essentiellement exprimée dans le cerveau et joue vraisemblablement un rôle très important dans les systèmes de contrôle de l’activité cérébrale. NBEA a été identifié comme gène candidat pour des maladies avec TND en 2003. Une simple mutation de ce gène peut entraîner des conséquences très sévères du point de vue neuro-développemental. Certains gènes supportent facilement des mutations dans leur séquence. D’ailleurs, si l’on compare le génome de deux personnes lambda, on va s’apercevoir qu’il y a beaucoup de différences entre elles, ce qui est tout à fait normal. Mais certains de nos gènes supportent moins bien les mutations. NBEA est un exemple de ces gènes extrêmement contraints qui ne tolèrent presque aucune mutation.
Depuis, l’équipe de Thomas a décroché un financement sur 4 ans de l’Agence Nationale de Recherche pour mieux comprendre les bases moléculaires et cellulaires du fonctionnement de la NBEA. Il collabore aussi avec Tristan Sands de l’Université de Columbia sur la validation diagnostique chez de nouveaux patients.
« Le travail de Sonia n’avait pas du tout pour finalité de résoudre l'errance diagnostique de cette petite fille. Or c’est ce qui s’est passé, l’histoire est belle et donne du sens à notre recherche. Et cela montre à quel point la recherche fondamentale est nécessaire et importante, et qu’il ne faut pas être trop contraint dans nos idées. », souligne Thomas.
En résumé

Le 19 juillet 2022 par Raphaele von Koettlitz
TSA et genre : pourquoi les femmes autistes sont-elles sous-diagnostiquées ?
Nous avons eu le plaisir de parler avec Muriel Salle et Magali Pignard de ce que cela signifie d’être une femme autiste et la façon dont la médecine s’est emparée de la question. Muriel est Maîtresse de conférences spécialiste de l’histoire des femmes, du genre, et de la médecine à l’Université Lyon 1 et Magali est cofondatrice de l’Association PAARI (Personnes Autistes pour une Autodétermination Responsable et Innovante) et du Tremplin Autisme Isère.
Nous avons retracé brièvement l’histoire de la médecine pour mieux comprendre le déficit de repérage de l’autisme chez les femmes, de l’accès au diagnostic jusqu’à l’accompagnement. Nous avons également discuté des constructions sociales et culturelles et du conditionnement autour du genre et de la façon dont cela joue sur le camouflage et la manifestation des caractéristiques autistiques qui ne correspondent pas forcément aux représentations stéréotypés.
Les taux de prévalence
 Commençons par les faits : les femmes autistes sont systématiquement sous-diagnostiquées par rapport aux hommes. Selon la CIM 10, le sex-ratio montre que 3 à 4 hommes sont diagnostiqués pour une femme, et selon le DSM 5 c’est 4 hommes pour une femme. Lorsque l’on creuse un peu, une méta-analyse menée par Loomes et al 2017 montre que ce chiffre se réduit en fait à 3 pour 1 lorsque l’on élargit le champ pour inclure les femmes qui n’ont pas reçu de diagnostic clinique, en raison d’un biais de genre inhérent. “Il est important de se rappeler que les taux de prévalence et de diagnostic sont deux choses différentes, de comprendre les conséquences de ce sous-diagnostic, qui invisibilise les gens, et de questionner quelles variables sont à l’œuvre”, dit Muriel.
Commençons par les faits : les femmes autistes sont systématiquement sous-diagnostiquées par rapport aux hommes. Selon la CIM 10, le sex-ratio montre que 3 à 4 hommes sont diagnostiqués pour une femme, et selon le DSM 5 c’est 4 hommes pour une femme. Lorsque l’on creuse un peu, une méta-analyse menée par Loomes et al 2017 montre que ce chiffre se réduit en fait à 3 pour 1 lorsque l’on élargit le champ pour inclure les femmes qui n’ont pas reçu de diagnostic clinique, en raison d’un biais de genre inhérent. “Il est important de se rappeler que les taux de prévalence et de diagnostic sont deux choses différentes, de comprendre les conséquences de ce sous-diagnostic, qui invisibilise les gens, et de questionner quelles variables sont à l’œuvre”, dit Muriel.
Il est important de préciser que sur le plan clinique, le diagnostic TSA repose sur une dyade autistique qui est présente chez les femmes et les hommes. “Il n’y a pas d’autisme au féminin ou au masculin ; on dit ça pour aller vite, mais le fonctionnement ou la symptomatologie de l’autisme est la même chez les femmes et les hommes. En revanche, cela peut se manifester différemment chez les femmes et les hommes notamment à cause du conditionnement social, de l’identité unique de chacun.e et du stade de vie.” dit Magali.
Pourquoi les filles/ femmes autistes passent “sous les radars” ?
“Pendant longtemps on n’a pas repéré de femmes autistes. Dans le champ de l’histoire de la médecine on peut confirmer que les troubles du spectre de l’autisme (TSA) ont été construits comme un trouble masculin”, dit Muriel. Les psychiatres Léo Kanner (en 1943) et Hans Asperger (en 1944) sont très connus pour leurs travaux sur l’autisme. Leurs premières études de cas portaient quasi exclusivement sur des garçons : 4 garçons pour Asperger, 8 garçons et 3 filles pour Kanner “Le prisme à travers lequel on comprend le trouble est donc bien biaisé”, explique Muriel. Et ce, malgré le fait qu’une première étude ait été réalisée en 1926 par Grounia Soukhareva, une médecin Russe (voir aussi S. Wolff et Les enfants autistes de Grunya Efimovna Sukhareva et Kevin Rebecchi), sur des garçons et des filles. Elle a publié la première description de l’autisme dans une revue scientifique, portant sur six garçons et 5 filles en tout, et elle a dressé un tableau masculin et un tableau féminin. Cependant, comme de nombreuses autres figures féminines de l’histoire, elle a été effacée de la narration.
Muriel continue : “Les travaux sur les femmes autistes sont plus récents, et datent principalement des années 2000 (voir A. Lacroix et F. Cazalis pour une discussion sur ce sujet). Il existe un biais de genre ancré dans l’histoire de la médecine, qui est à l’origine du développement d’outils de diagnostic adaptés à la population masculine. Le test ADOS, par exemple, fait ressortir davantage les traits et caractéristiques associés à des garçons, ce qui veut dire que les filles passent davantage sous le radar. On parle alors d’androcentrisme : il s’agit d’un biais théorique et idéologique qui consiste à adopter un point de vue masculin sur le monde, sa culture et son histoire, marginalisant ainsi culturellement les femmes.”
Comme démontré par une étude suédoise, des parents ont indiqué que les questions qui sont posées aux filles avec un TSA pendant les évaluations de diagnostic ne sont pas les bonnes, parce qu’elles ont en fait été élaborées pour repérer les garçons TSA.
Une courte histoire de la médecine genrée
C’est là qu’on rentre au cœur de l’expertise de Muriel, “Si l’on considère le domaine de la médecine au sens large, de nombreuses maladies ou conditions sont liées au genre. De manière générale, en médecine, on a construit le savoir à partir des corps des hommes. On pense aux femmes secondairement, comme les exceptions à la règle. Beaucoup de maladies sont construites selon ce modèle pour des raisons historiques. On travaille d’abord sur le corps masculin car il est coutume que l’homme “représente” l’espèce humaine. Le fait que les chercheurs aient longtemps été principalement des hommes jouent aussi”.

“Dans cette perspective, les femmes sont envisagées comme physiologiquement pathologiques, car une femme, de toute façon, ça dysfonctionne. Une femme qui va bien, va mal en réalité. Quand on regarde les discours médicaux sur la puberté, les règles, la grossesse, la ménopause etc., tous ces événements physiologiques féminins sont perçus comme des signes de dysfonctionnement. Et c’est lourd de conséquences. Prenons l’exemple de l’endométriose, elle a été décrite pour la première fois en 1860 et c’est loin d’être une maladie anecdotique en termes de prévalence dans la population française (on estime qu’une femme sur 10 est concernée). Pourtant, on devra attendre jusqu’à 2016 pour voir la mise en place du premier plan d’action de la Haute Autorité de Santé (HAS). Donc la question est, qu’est-ce qui s’est passé entre-temps ? Beaucoup de publications sont sorties mais c’était considéré comme un dysfonctionnement ‘acceptable’. Faire la différence entre des règles douloureuses et des douleurs d’endométriose, c’est difficile, surtout dans cette perspective masculine, quand on considère que, de toute façon, les femmes souffrent au moment de leurs règles. Donc il ne se passait pas grand-chose.”.
“Un autre exemple, les maladies cardio-vasculaires, qui sont réputées être des maladies masculines, pourtant on sait aujourd’hui que les femmes sont davantage touchées. C’est même la première cause de mortalité pour les femmes en France. Elles ont beaucoup plus de risque de mourir d’un infarctus ou d’un AVC que d’un cancer de sein, mais on en parle peu. Mais l’inverse existe aussi : l’ostéoporose est une condition considérée comme ‘féminine’, ce qui fait que les hommes sont largement sous-diagnostiqués avec des conséquences similaires ».
“Il faut se rappeler qu’un savoir, même un savoir scientifique, est construit dans le cadre d’une société. Ce n’est pas parce que le savant a mis une blouse blanche, qu’il s’est débarrassé de toutes ses représentations et ses stéréotypes.” Elle ajoute, “Il faut donc toujours s’interroger : comment les savoirs sont-ils fabriqués ? Qui pose les questions ? Comment sont pensées ces questions ? ”.
Éveil féministe dans la médecine
 La publication du livre, ou plutôt d’un manuel féministe (écrit par et pour les femmes), ‘Notre Corps nous même’publié en 1973 (aux États-Unis) et en 1977 en France (La traduction précise serait ‘Nos corps nous même’ de l’anglais) a marqué un tournant dans le discours porté sur les femmes et leur corps. Cet ouvrage soulignait l’importance de la création de connaissances et d’approches centrées sur les perspectives et les besoins des femmes : l’importance de se réapproprier son corps. Cela a déclenché un mouvement féministe aux États Unis pendant les années 70, qui a diminué un peu pendant les années 80 et est reparti de plus belle dans les années 2000.
La publication du livre, ou plutôt d’un manuel féministe (écrit par et pour les femmes), ‘Notre Corps nous même’publié en 1973 (aux États-Unis) et en 1977 en France (La traduction précise serait ‘Nos corps nous même’ de l’anglais) a marqué un tournant dans le discours porté sur les femmes et leur corps. Cet ouvrage soulignait l’importance de la création de connaissances et d’approches centrées sur les perspectives et les besoins des femmes : l’importance de se réapproprier son corps. Cela a déclenché un mouvement féministe aux États Unis pendant les années 70, qui a diminué un peu pendant les années 80 et est reparti de plus belle dans les années 2000.
Jusqu’alors, les femmes et leurs points de vue étaient généralement mis de côté dans le champ de la médecine.
“Aujourd’hui, il y a plus de savoirs dit ‘féminins’ non seulement parce qu’il y a plus de femmes impliquées dans la production des savoirs médicaux, mais aussi grâce aux femmes (et hommes) féministes. Cette évolution n’est pas due simplement au fait qu’il y a plus de femmes qui participent à l’élaboration des savoir, mais aussi à l’élaboration de savoirs critiques, principalement par les femmes, mais pas que.” dit Muriel.
Les signes d’autisme ‘féminins’ moins reconnaissables ?
Magali nous parle de son parcours de diagnostic tardif, “lors de mon évaluation diagnostique, quand la psychologue interrogeait ma mère avec des questions ciblées sur les manifestations de l’autisme durant l’enfance, elle reconnaissait des signes de l’autisme chez mon frère, mais pas chez moi (ou beaucoup moins). Ni moi ni mon frère avons eu un diagnostic tôt car à l’époque il n’y avait même pas de centre de diagnostics. Mon frère a été étiqueté schizophrène (à raison), et les médecins sont passés à côté de l’autisme. C’est seulement quand j’ai pris conscience de mon autisme, quand j’en ai parlé à ma mère, qu’elle a compris que c’était le cas pour mon frère aussi (en plus de la schizophrénie) ”.

Elle poursuit, « L’intérêt spécifique de mon frère était de mémoriser les plaques d’immatriculation. Ses troubles étaient plus extériorisés et plus reconnaissables. Par exemple, il a jeté sa guitare par la fenêtre. Et moi, je me scarifiais, ce qui est évidemment beaucoup plus discret. J’ai joué avec mes poupées, mais sans imagination. Je regardais les autres enfants pour comprendre comment jouer avec et je reproduisais exactement la même chose. Bien sûr il n’est pas aisé de savoir ‘quelle est la façon adaptée de jouer avec une poupée’, c’est peut-être une autre question, mais quand même c’est un comportement, malgré sa subtilité, à interroger ! Les personnes autistes imitent beaucoup pour suivre les codes sociaux et s’intégrer. Nos symptômes sont donc influencés par notre conditionnement sociétal”.
“Il faut se rappeler aussi qu’un enfant autiste, avant d’être autiste est un enfant” ajoute Muriel. “La sociologie de l’éducation a largement démontré la puissance de la socialisation différenciée. C’est-à-dire que les petites filles sont socialisées comme des petites filles et les petits garçons comme des garçons. Ou, pour le dire autrement, on ne naît ni fille ni garçon, mais on le devient en apprenant, notamment, les comportements appropriés. ”
Avant d’être diagnostiquée autiste à l’âge de 38 ans, Magali a été diagnostiquée dépressive. Son médecin n’a pas creusé plus profondément et a donc raté les raisons sous-jacentes qui expliquaient ses difficultés. Cette errance diagnostique est fréquente, beaucoup de femmes sont diagnostiquées plus tardivement dans leur vie. Cela peut être attribué à divers facteurs comme le fait que d’autres troubles prennent le pas sur leur autisme si c’est plus prononcé et plus reconnaissable. Une personne autiste a environ 3 – 5 troubles associés en général, et le taux d’anxiété, la dépression et les troubles de comportements alimentaires sont particulièrement courants chez les femmes.
Dans le cas de Magali, et comme pour la grande majorité de personnes, l’âge joue aussi sur l’apparence et l’expression des signes autistiques. Elle disait que, par exemple “Quand je suis devenue parente, mon autisme a évolué avec la maternité. J’ai un peu oublié mes difficultés et je me suis concentrée sur mon fils. Je ne me comportais pas de la même manière”.
La mauvaise reconnaissance des traits autistiques chez les femmes peut aussi être attribuée en partie au camouflage, ce qui est le fait de masquer les caractéristiques de l’autisme perçues comme moins socialement acceptable selon les normes neurotypiques. Il est généralement admis que les femmes sont plus capables de s’adapter socialement que les hommes (voir Tony Attwood 2007), et que les femmes autistes arrivent plus que les hommes à imiter les personnes non-autistes en situation sociale. Muriel est convaincue que c’est culturel : “On apprend beaucoup plus aux filles à s’adapter, plus qu’aux garçons. De toute façon, dès lors qu’on vit dans un monde qui est pensé par et pour les hommes, être une femme c’est forcément devoir s’adapter. Par exemple, les petites filles lisent des histoires dont le héros est un garçon, et elles s’y identifient sans souci. Dans le sens inverse, les garçons qui lisent des histoires impliquant des héroïnes ont beaucoup de difficulté à s’identifier. De même, si on entend quelqu’un dire “Bonjour à tous” on se sent concerné même si on est une femme, mais les hommes en revanche ne le sont pas si on dit “bonjour à toutes”.
Pourquoi le sous-diagnostic des femmes autistes est-il un vrai enjeu féministe ?
“C’est simple. Pas de diagnostic, pas de soins.” dit Muriel. “Les gens qui souffrent ont besoin d’être soignés pour avoir une bonne qualité de vie”. Ceci est évidemment étroitement lié à l’égalité. Si les femmes ont moins accès aux soins, elles ont moins accès à une vie pleine et épanouie et à tout ce qui l’accompagne. Le repérage, le diagnostic et les soins qui suivent sont donc primordiaux.
Le taux élevé de violences sexuelles subies par les femmes autistes représente un autre enjeu féministe important. “Les femmes ont plus tendance à se replier sur elles-mêmes et à se faire du mal. Des études montrent que le comportement des femmes autistes, perçu comme passif, débouche sur des violences sexuelles dans un nombre de cas significatif” Magali nous explique. “Si une femme ne sait pas qu’elle est autiste, elle ne connait pas forcément bien son fonctionnement, elle pense qu’elle est comme tout le monde, et ça joue sur la compréhension des limites de ce qui acceptable ou non. Quand j’étais jeune je faisais tout ce qu’on me demandait de faire et je me trouvais souvent dans des situations délicates où j’avais mal compris l’implicite. C’était souvent dégradant pour moi. Si j’avais eu conscience de mon autisme, et qu’on m’avait expliqué plus clairement comment maintenir les limites acceptables, avec une éducation sur le consentement par exemple, ça aurait été différent. Ainsi, on tomberait moins facilement dans un cercle vicieux de vulnérabilité où l’on a davantage de risques de se faire abuser. Malheureusement, beaucoup d’entre nous se sentent seules, avec une faible estime de soi à cause de ces dangers.”.
Muriel a complété : “Oui, beaucoup de choses s’apprennent. Si le diagnostic est posé, la personne peut accéder aux soins, par exemple bénéficier des séances de psychoéducation. Apprendre à dire non, ça ne doit pas forcément être réservé aux jeunes filles autistes, mais c’est une chose avec laquelle toutes les filles ont généralement plus de mal que les garçons. Mais le fait d’être une femme autiste peut amplifier cette difficulté. Si on enseignait le consentement à toutes les filles, ça aiderait tout le monde et encore plus les femmes autistes – une telle initiative serait utile et inclusive pour tout le monde, autiste ou non”.
Féminisme intersectionnel et médecine
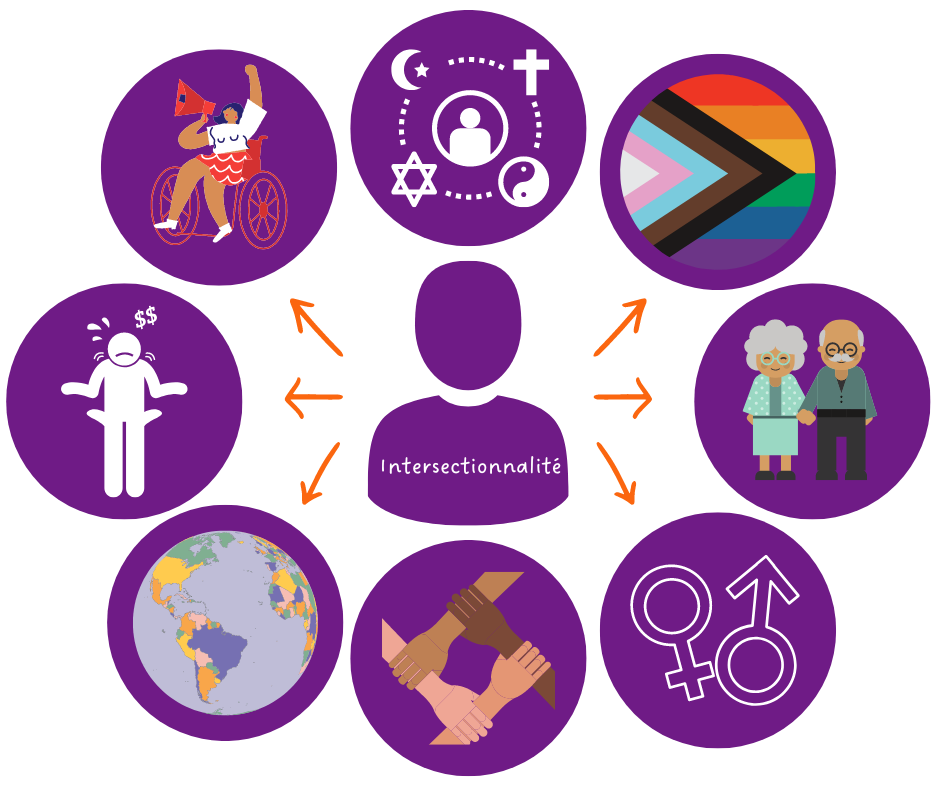
Il est important de considérer une femme dans sa globalité : elle peut être victime de sexisme, mais nous devons être conscients qu’il s’agit d’une des nombreuses discriminations auxquelles elle peut être confrontée en fonction de son identité au sens large (par exemple, son âge, son origine ethnique, sa classe sociale, ses croyances religieuses, etc.). Par exemple, une femme maghrébine ou noire, ne va pas forcément avoir la même expérience dans sa prise en charge médicale qu’une femme blanche. L’existence du syndrome méditerranéen en est la preuve. C’est pour cette raison qu’une approche intersectionnelle est essentielle pour garantir que le repérage de troubles du neuro-développement et les soins par la suite sont bien adaptés aux besoins de chaque individu.
Que veut dire « une approche intersectionnelle » ? L’intersectionnalité est une notion qui a été forgée par la juriste américaine Kimberlé Crenshaw à la fin des années 1980 dans la foulée du Black feminism. C’est l’idée qu’une personne peut subir différentes formes de discrimination (ou bénéficier de privilèges) en fonction de différentes composantes de son identité. Il peut s’agir de l’âge, du sexe, d’un handicap, de l’origine ethnique, etc.
 “On en revient à la question : qui fabrique les savoirs ? La médecine occidentale est une médecine blanche. Il ne faut pas oublier de questionner les codes culturels incorporés dans ces savoirs” dit Muriel.
“On en revient à la question : qui fabrique les savoirs ? La médecine occidentale est une médecine blanche. Il ne faut pas oublier de questionner les codes culturels incorporés dans ces savoirs” dit Muriel.
“Cela joue forcément sur nos représentations des troubles. Dans notre imaginaire collectif la représentation standard d’une personne autiste est un garçon blanc et celle-ci est tellement ancrée. Les filles noires autistes rentrent moins facilement dans notre compréhension de ce trouble, néanmoins elles existent !” dit Magali.
L’étiquette d’autisme au féminin est-elle pertinente ?
Muriel nous dit “qu’il serait problématique de poser l’étiquette d’autisme au féminin car ça renforce encore plus les stéréotypes. L’idéal serait de poser un diagnostic à un niveau individuel ; et de former autrement les professionnels de santé pour qu’ils entendent que le fait d’être un homme ou une femme c’est une particularité, parmi d’autres, et de faire la différence entre le sexe et le genre. Le sexe c’est la différence biologique. Le genre est en lien avec le social et la culture, donc beaucoup de variabilité selon l’âge, le milieu social, l’origine ethnique, culturelle, etc. C’est un peu contradictoire avec la façon dont on pratique la médecine : les diagnostics et les classifications ont tendance à lisser nos particularités”.
Magali poursuit en nous disant que “Les représentations des soignants concernant le genre peuvent être handicapantes et stigmatisantes, comme beaucoup de personnes autistes ne se considèrent pas en premier comme des hommes et des femmes, mais plutôt comme des êtres humains ou même des êtres vivants. Le distinction homme/ femme n’est pas si tranchée. Les limites entre transgenre et garçon manqué sont peu claires. C’est pour ces raisons que nous ne pouvons pas nous permettre d’introduire une étiquette telle que l’autisme au féminin.”
Comment faire avancer les droits des femmes autistes ?
 “Je dis souvent à mes étudiants “on répond seulement aux questions qu’on pose.” Constater une différence de prévalence, c’est factuel. Se pose la question “comment ça s’explique » ? Pour quelles raisons il y a une femme autiste pour 4/ 5 hommes autistes ? Aller chercher ailleurs que les faits biologiques, les taux de testostérone etc., aller chercher le côté genre pour mieux comprendre les enjeux. Croiser les regards de la médecine et des sciences sociales, comme ça nous aurons une vision plus globale.” prône Muriel.
“Je dis souvent à mes étudiants “on répond seulement aux questions qu’on pose.” Constater une différence de prévalence, c’est factuel. Se pose la question “comment ça s’explique » ? Pour quelles raisons il y a une femme autiste pour 4/ 5 hommes autistes ? Aller chercher ailleurs que les faits biologiques, les taux de testostérone etc., aller chercher le côté genre pour mieux comprendre les enjeux. Croiser les regards de la médecine et des sciences sociales, comme ça nous aurons une vision plus globale.” prône Muriel.
Magali conclut, “On est malade dans un contexte très multifactoriel. C’est l’environnement qui pose le cadre, qui peut être une ressource ou un handicap.”, c’est donc primordial de comprendre le contexte de chacune pour pouvoir bien répondre à ses besoins.
Ressources :
- VIDEO : Adeline Lacroix – Filles et femmes autistes, de l’ombre à la lumière
- VIDEO : Julie Dachez et les spécificités de l’autisme féminin
- VIDEO : Muriel Salle & Patricia Lemarchand – Femmes & santé, une histoire d’inégalités
- VIDEO : Replay du Webinaire « Autisme au féminin » – GNCRA
- ARTICLE : Comment caractériser les femmes autistes à l’âge adulte? par Adeline Lacroix & Fabienne Cazalis
- Association Francophone de Femmes Autistes
- Publications de Muriel Salle sur Academia & Cairn
Diagnostic

A lire également
Webinaire #1: Devenir parent quand on est autiste
À l’occasion de notre premier webinaire, Marine Dubreucq et Adeline Lacroix nous parle de parentalité quand on est une personne autiste.
En savoir plus
Le 19 juillet 2022 par Raphaele von Koettlitz
TSA et genre : pourquoi les femmes autistes sont-elles sous-diagnostiquées ?
Nous avons eu le plaisir de parler avec Muriel Salle et Magali Pignard de ce que cela signifie d’être une femme autiste et la façon dont la médecine s’est emparée de la question. Muriel est Maîtresse de conférences spécialiste de l’histoire des femmes, du genre, et de la médecine à l’Université Lyon 1 et Magali est cofondatrice de l’Association PAARI (Personnes Autistes pour une Autodétermination Responsable et Innovante) et du Tremplin Autisme Isère.
Nous avons retracé brièvement l’histoire de la médecine pour mieux comprendre le déficit de repérage de l’autisme chez les femmes, de l’accès au diagnostic jusqu’à l’accompagnement. Nous avons également discuté des constructions sociales et culturelles et du conditionnement autour du genre et de la façon dont cela joue sur le camouflage et la manifestation des caractéristiques autistiques qui ne correspondent pas forcément aux représentations stéréotypés.
Les taux de prévalence
 Commençons par les faits : les femmes autistes sont systématiquement sous-diagnostiquées par rapport aux hommes. Selon la CIM 10, le sex-ratio montre que 3 à 4 hommes sont diagnostiqués pour une femme, et selon le DSM 5 c’est 4 hommes pour une femme. Lorsque l’on creuse un peu, une méta-analyse menée par Loomes et al 2017 montre que ce chiffre se réduit en fait à 3 pour 1 lorsque l’on élargit le champ pour inclure les femmes qui n’ont pas reçu de diagnostic clinique, en raison d’un biais de genre inhérent. “Il est important de se rappeler que les taux de prévalence et de diagnostic sont deux choses différentes, de comprendre les conséquences de ce sous-diagnostic, qui invisibilise les gens, et de questionner quelles variables sont à l’œuvre”, dit Muriel.
Commençons par les faits : les femmes autistes sont systématiquement sous-diagnostiquées par rapport aux hommes. Selon la CIM 10, le sex-ratio montre que 3 à 4 hommes sont diagnostiqués pour une femme, et selon le DSM 5 c’est 4 hommes pour une femme. Lorsque l’on creuse un peu, une méta-analyse menée par Loomes et al 2017 montre que ce chiffre se réduit en fait à 3 pour 1 lorsque l’on élargit le champ pour inclure les femmes qui n’ont pas reçu de diagnostic clinique, en raison d’un biais de genre inhérent. “Il est important de se rappeler que les taux de prévalence et de diagnostic sont deux choses différentes, de comprendre les conséquences de ce sous-diagnostic, qui invisibilise les gens, et de questionner quelles variables sont à l’œuvre”, dit Muriel.
Il est important de préciser que sur le plan clinique, le diagnostic TSA repose sur une dyade autistique qui est présente chez les femmes et les hommes. “Il n’y a pas d’autisme au féminin ou au masculin ; on dit ça pour aller vite, mais le fonctionnement ou la symptomatologie de l’autisme est la même chez les femmes et les hommes. En revanche, cela peut se manifester différemment chez les femmes et les hommes notamment à cause du conditionnement social, de l’identité unique de chacun.e et du stade de vie.” dit Magali.
Pourquoi les filles/ femmes autistes passent “sous les radars” ?
“Pendant longtemps on n’a pas repéré de femmes autistes. Dans le champ de l’histoire de la médecine on peut confirmer que les troubles du spectre de l’autisme (TSA) ont été construits comme un trouble masculin”, dit Muriel. Retour sur l’année 1926 une médecin Russe, Grounia Soukhareva, a publié la première description de l’autisme dans une revue scientifique. Son étude portait sur six garçons (voir aussi S. Wolff). Puis, les psychiatres Léo Kanner (en 1943) et Hans Asperger (en 1944) ont été reconnus pour leurs travaux sur l’autisme. Leurs premières études de cas portaient quasi exclusivement sur des garçons : 4 garçons pour Asperger, 8 garçons et 3 filles pour Kanner “Le prisme à travers lequel on comprend le trouble est donc bien biaisé”, explique Muriel.
Elle continue : “Les travaux sur les femmes autistes sont plus récents, et datent principalement des années 2000 (voir A. Lacroix et F. Cazalis pour une discussion sur ce sujet). Il existe un biais de genre ancré dans l’histoire de la médecine, qui est à l’origine du développement d’outils de diagnostic adaptés à la population masculine. Le test ADOS, par exemple, fait ressortir davantage les traits et caractéristiques associés à des garçons, ce qui veut dire que les filles passent davantage sous le radar. On parle alors d’androcentrisme : il s’agit d’un biais théorique et idéologique qui consiste à adopter un point de vue masculin sur le monde, sa culture et son histoire, marginalisant ainsi culturellement les femmes.”
Comme démontré par une étude suédoise, des parents ont indiqué que les questions qui sont posées aux filles avec un TSA pendant les évaluations de diagnostic ne sont pas les bonnes, parce qu’elles ont en fait été élaborées pour repérer les garçons TSA.
Une courte histoire de la médecine genrée
C’est là qu’on rentre au cœur de l’expertise de Muriel, “Si l’on considère le domaine de la médecine au sens large, de nombreuses maladies ou conditions sont liées au genre. De manière générale, en médecine, on a construit le savoir à partir des corps des hommes. On pense aux femmes secondairement, comme les exceptions à la règle. Beaucoup de maladies sont construites selon ce modèle pour des raisons historiques. On travaille d’abord sur le corps masculin car il est coutume que l’homme “représente” l’espèce humaine. Le fait que les chercheurs aient longtemps été principalement des hommes jouent aussi”.

“Dans cette perspective, les femmes sont envisagées comme physiologiquement pathologiques, car une femme, de toute façon, ça dysfonctionne. Une femme qui va bien, va mal en réalité. Quand on regarde les discours médicaux sur la puberté, les règles, la grossesse, la ménopause etc., tous ces événements physiologiques féminins sont perçus comme des signes de dysfonctionnement. Et c’est lourd de conséquences. Prenons l’exemple de l’endométriose, elle a été décrite pour la première fois en 1860 et c’est loin d’être une maladie anecdotique en termes de prévalence dans la population française (on estime qu’une femme sur 10 est concernée). Pourtant, on devra attendre jusqu’à 2016 pour voir la mise en place du premier plan d’action de la Haute Autorité de Santé (HAS). Donc la question est, qu’est-ce qui s’est passé entre-temps ? Beaucoup de publications sont sorties mais c’était considéré comme un dysfonctionnement ‘acceptable’. Faire la différence entre des règles douloureuses et des douleurs d’endométriose, c’est difficile, surtout dans cette perspective masculine, quand on considère que, de toute façon, les femmes souffrent au moment de leurs règles. Donc il ne se passait pas grand-chose.”.
“Un autre exemple, les maladies cardio-vasculaires, qui sont réputées être des maladies masculines, pourtant on sait aujourd’hui que les femmes sont davantage touchées. C’est même la première cause de mortalité pour les femmes en France. Elles ont beaucoup plus de risque de mourir d’un infarctus ou d’un AVC que d’un cancer de sein, mais on en parle peu. Mais l’inverse existe aussi : l’ostéoporose est une condition considérée comme ‘féminine’, ce qui fait que les hommes sont largement sous-diagnostiqués avec des conséquences similaires ».
“Il faut se rappeler qu’un savoir, même un savoir scientifique, est construit dans le cadre d’une société. Ce n’est pas parce que le savant a mis une blouse blanche, qu’il s’est débarrassé de toutes ses représentations et ses stéréotypes.” Elle ajoute, “Il faut donc toujours s’interroger : comment les savoirs sont-ils fabriqués ? Qui pose les questions ? Comment sont pensées ces questions ? ”.
Éveil féministe dans la médecine
 La publication du livre, ou plutôt d’un manuel féministe (écrit par et pour les femmes), ‘Notre Corps nous même’publié en 1973 (aux États-Unis) et en 1977 en France (La traduction précise serait ‘Nos corps nous même’ de l’anglais) a marqué un tournant dans le discours porté sur les femmes et leur corps. Cet ouvrage soulignait l’importance de la création de connaissances et d’approches centrées sur les perspectives et les besoins des femmes : l’importance de se réapproprier son corps. Cela a déclenché un mouvement féministe aux États Unis pendant les années 70, qui a diminué un peu pendant les années 80 et est reparti de plus belle dans les années 2000.
La publication du livre, ou plutôt d’un manuel féministe (écrit par et pour les femmes), ‘Notre Corps nous même’publié en 1973 (aux États-Unis) et en 1977 en France (La traduction précise serait ‘Nos corps nous même’ de l’anglais) a marqué un tournant dans le discours porté sur les femmes et leur corps. Cet ouvrage soulignait l’importance de la création de connaissances et d’approches centrées sur les perspectives et les besoins des femmes : l’importance de se réapproprier son corps. Cela a déclenché un mouvement féministe aux États Unis pendant les années 70, qui a diminué un peu pendant les années 80 et est reparti de plus belle dans les années 2000.
Jusqu’alors, les femmes et leurs points de vue étaient généralement mis de côté dans le champ de la médecine.
“Aujourd’hui, il y a plus de savoirs dit ‘féminins’ non seulement parce qu’il y a plus de femmes impliquées dans la production des savoirs médicaux, mais aussi grâce aux femmes (et hommes) féministes. Cette évolution n’est pas due simplement au fait qu’il y a plus de femmes qui participent à l’élaboration des savoir, mais aussi à l’élaboration de savoirs critiques, principalement par les femmes, mais pas que.” dit Muriel.
Les signes d’autisme ‘féminins’ moins reconnaissables ?
Magali nous parle de son parcours de diagnostic tardif, “lors de mon évaluation diagnostique, quand la psychologue interrogeait ma mère avec des questions ciblées sur les manifestations de l’autisme durant l’enfance, elle reconnaissait des signes de l’autisme chez mon frère, mais pas chez moi (ou beaucoup moins). Ni moi ni mon frère avons eu un diagnostic tôt car à l’époque il n’y avait même pas de centre de diagnostics. Mon frère a été étiqueté schizophrène (à raison), et les médecins sont passés à côté de l’autisme. C’est seulement quand j’ai pris conscience de mon autisme, quand j’en ai parlé à ma mère, qu’elle a compris que c’était le cas pour mon frère aussi (en plus de la schizophrénie) ”.

Elle poursuit, « L’intérêt spécifique de mon frère était de mémoriser les plaques d’immatriculation. Ses troubles étaient plus extériorisés et plus reconnaissables. Par exemple, il a jeté sa guitare par la fenêtre. Et moi, je me scarifiais, ce qui est évidemment beaucoup plus discret. J’ai joué avec mes poupées, mais sans imagination. Je regardais les autres enfants pour comprendre comment jouer avec et je reproduisais exactement la même chose. Bien sûr il n’est pas aisé de savoir ‘quelle est la façon adaptée de jouer avec une poupée’, c’est peut-être une autre question, mais quand même c’est un comportement, malgré sa subtilité, à interroger ! Les personnes autistes imitent beaucoup pour suivre les codes sociaux et s’intégrer. Nos symptômes sont donc influencés par notre conditionnement sociétal”.
“Il faut se rappeler aussi qu’un enfant autiste, avant d’être autiste est un enfant” ajoute Muriel. “La sociologie de l’éducation a largement démontré la puissance de la socialisation différenciée. C’est-à-dire que les petites filles sont socialisées comme des petites filles et les petits garçons comme des garçons. Ou, pour le dire autrement, on ne naît ni fille ni garçon, mais on le devient en apprenant, notamment, les comportements appropriés. ”
Avant d’être diagnostiquée autiste à l’âge de 38 ans, Magali a été diagnostiquée dépressive. Son médecin n’a pas creusé plus profondément et a donc raté les raisons sous-jacentes qui expliquaient ses difficultés. Cette errance diagnostique est fréquente, beaucoup de femmes sont diagnostiquées plus tardivement dans leur vie. Cela peut être attribué à divers facteurs comme le fait que d’autres troubles prennent le pas sur leur autisme si c’est plus prononcé et plus reconnaissable. Une personne autiste a environ 3 – 5 troubles associés en général, et le taux d’anxiété, la dépression et les troubles de comportements alimentaires sont particulièrement courants chez les femmes.
Dans le cas de Magali, et comme pour la grande majorité de personnes, l’âge joue aussi sur l’apparence et l’expression des signes autistiques. Elle disait que, par exemple “Quand je suis devenue parente, mon autisme a évolué avec la maternité. J’ai un peu oublié mes difficultés et je me suis concentrée sur mon fils. Je ne me comportais pas de la même manière”.
La mauvaise reconnaissance des traits autistiques chez les femmes peut aussi être attribuée en partie au camouflage, ce qui est le fait de masquer les caractéristiques de l’autisme perçues comme moins socialement acceptable selon les normes neurotypiques. Il est généralement admis que les femmes sont plus capables de s’adapter socialement que les hommes (voir Tony Attwood 2007), et que les femmes autistes arrivent plus que les hommes à imiter les personnes non-autistes en situation sociale. Muriel est convaincue que c’est culturel : “On apprend beaucoup plus aux filles à s’adapter, plus qu’aux garçons. De toute façon, dès lors qu’on vit dans un monde qui est pensé par et pour les hommes, être une femme c’est forcément devoir s’adapter. Par exemple, les petites filles lisent des histoires dont le héros est un garçon, et elles s’y identifient sans souci. Dans le sens inverse, les garçons qui lisent des histoires impliquant des héroïnes ont beaucoup de difficulté à s’identifier. De même, si on entend quelqu’un dire “Bonjour à tous” on se sent concerné même si on est une femme, mais les hommes en revanche ne le sont pas si on dit “bonjour à toutes”.
Pourquoi le sous-diagnostic des femmes autistes est-il un vrai enjeu féministe ?
“C’est simple. Pas de diagnostic, pas de soins.” dit Muriel. “Les gens qui souffrent ont besoin d’être soignés pour avoir une bonne qualité de vie”. Ceci est évidemment étroitement lié à l’égalité. Si les femmes ont moins accès aux soins, elles ont moins accès à une vie pleine et épanouie et à tout ce qui l’accompagne. Le repérage, le diagnostic et les soins qui suivent sont donc primordiaux.
Le taux élevé de violences sexuelles subies par les femmes autistes représente un autre enjeu féministe important. “Les femmes ont plus tendance à se replier sur elles-mêmes et à se faire du mal. Des études montrent que le comportement des femmes autistes, perçu comme passif, débouche sur des violences sexuelles dans un nombre de cas significatif” Magali nous explique. “Si une femme ne sait pas qu’elle est autiste, elle ne connait pas forcément bien son fonctionnement, elle pense qu’elle est comme tout le monde, et ça joue sur la compréhension des limites de ce qui acceptable ou non. Quand j’étais jeune je faisais tout ce qu’on me demandait de faire et je me trouvais souvent dans des situations délicates où j’avais mal compris l’implicite. C’était souvent dégradant pour moi. Si j’avais eu conscience de mon autisme, et qu’on m’avait expliqué plus clairement comment maintenir les limites acceptables, avec une éducation sur le consentement par exemple, ça aurait été différent. Ainsi, on tomberait moins facilement dans un cercle vicieux de vulnérabilité où l’on a davantage de risques de se faire abuser. Malheureusement, beaucoup d’entre nous se sentent seules, avec une faible estime de soi à cause de ces dangers.”.
Muriel a complété : “Oui, beaucoup de choses s’apprennent. Si le diagnostic est posé, la personne peut accéder aux soins, par exemple bénéficier des séances de psychoéducation. Apprendre à dire non, ça ne doit pas forcément être réservé aux jeunes filles autistes, mais c’est une chose avec laquelle toutes les filles ont généralement plus de mal que les garçons. Mais le fait d’être une femme autiste peut amplifier cette difficulté. Si on enseignait le consentement à toutes les filles, ça aiderait tout le monde et encore plus les femmes autistes – une telle initiative serait utile et inclusive pour tout le monde, autiste ou non”.
Féminisme intersectionnel et médecine
Il est important de considérer une femme dans sa globalité : elle peut être victime de sexisme, mais nous devons être conscients qu’il s’agit d’une des nombreuses discriminations auxquelles elle peut être confrontée en fonction de son identité au sens large (par exemple, son âge, son origine ethnique, sa classe sociale, ses croyances religieuses, etc.). Par exemple, une femme maghrébine ou noire, ne va pas forcément avoir la même expérience dans sa prise en charge médicale qu’une femme blanche. L’existence du syndrome méditerranéen en est la preuve. C’est pour cette raison qu’une approche intersectionnelle est essentielle pour garantir que le repérage de troubles du neuro-développement et les soins par la suite sont bien adaptés aux besoins de chaque individu.
Que veut dire « une approche intersectionnelle » ? L’intersectionnalité est une notion qui a été forgée par la juriste américaine Kimberlé Crenshaw à la fin des années 1980 dans la foulée du Black feminism. C’est l’idée qu’une personne peut subir différentes formes de discrimination (ou bénéficier de privilèges) en fonction de différentes composantes de son identité. Il peut s’agir de l’âge, du sexe, d’un handicap, de l’origine ethnique, etc.
 “On en revient à la question : qui fabrique les savoirs ? La médecine occidentale est une médecine blanche. Il ne faut pas oublier de questionner les codes culturels incorporés dans ces savoirs” dit Muriel.
“On en revient à la question : qui fabrique les savoirs ? La médecine occidentale est une médecine blanche. Il ne faut pas oublier de questionner les codes culturels incorporés dans ces savoirs” dit Muriel.
“Cela joue forcément sur nos représentations des troubles. Dans notre imaginaire collectif la représentation standard d’une personne autiste est un garçon blanc et celle-ci est tellement ancrée. Les filles noires autistes rentrent moins facilement dans notre compréhension de ce trouble, néanmoins elles existent !” dit Magali.
L’étiquette d’autisme au féminin est-elle pertinente ?
Muriel nous dit “qu’il serait problématique de poser l’étiquette d’autisme au féminin car ça renforce encore plus les stéréotypes. L’idéal serait de poser un diagnostic à un niveau individuel ; et de former autrement les professionnels de santé pour qu’ils entendent que le fait d’être un homme ou une femme c’est une particularité, parmi d’autres, et de faire la différence entre le sexe et le genre. Le sexe c’est la différence biologique. Le genre est en lien avec le social et la culture, donc beaucoup de variabilité selon l’âge, le milieu social, l’origine ethnique, culturelle, etc. C’est un peu contradictoire avec la façon dont on pratique la médecine : les diagnostics et les classifications ont tendance à lisser nos particularités”.
Magali poursuit en nous disant que “Les représentations des soignants concernant le genre peuvent être handicapantes et stigmatisantes, comme beaucoup de personnes autistes ne se considèrent pas en premier comme des hommes et des femmes, mais plutôt comme des êtres humains ou même des êtres vivants. Le distinction homme/ femme n’est pas si tranchée. Les limites entre transgenre et garçon manqué sont peu claires. C’est pour ces raisons que nous ne pouvons pas nous permettre d’introduire une étiquette telle que l’autisme au féminin.”
Comment faire avancer les droits des femmes autistes ?
 “Je dis souvent à mes étudiants “on répond seulement aux questions qu’on pose.” Constater une différence de prévalence, c’est factuel. Se pose la question “comment ça s’explique » ? Pour quelles raisons il y a une femme autiste pour 4/ 5 hommes autistes ? Aller chercher ailleurs que les faits biologiques, les taux de testostérone etc., aller chercher le côté genre pour mieux comprendre les enjeux. Croiser les regards de la médecine et des sciences sociales, comme ça nous aurons une vision plus globale.” prône Muriel.
“Je dis souvent à mes étudiants “on répond seulement aux questions qu’on pose.” Constater une différence de prévalence, c’est factuel. Se pose la question “comment ça s’explique » ? Pour quelles raisons il y a une femme autiste pour 4/ 5 hommes autistes ? Aller chercher ailleurs que les faits biologiques, les taux de testostérone etc., aller chercher le côté genre pour mieux comprendre les enjeux. Croiser les regards de la médecine et des sciences sociales, comme ça nous aurons une vision plus globale.” prône Muriel.
Magali conclut, “On est malade dans un contexte très multifactoriel. C’est l’environnement qui pose le cadre, qui peut être une ressource ou un handicap.”, c’est donc primordial de comprendre le contexte de chacune pour pouvoir bien répondre à ses besoins.
Ressources :
- VIDEO : Adeline Lacroix – Filles et femmes autistes, de l’ombre à la lumière
- VIDEO : Julie Dachez et les spécificités de l’autisme féminin
- VIDEO : Muriel Salle & Patricia Lemarchand – Femmes & santé, une histoire d’inégalités
- VIDEO : Replay du Webinaire « Autisme au féminin » – GNCRA
- ARTICLE : Comment caractériser les femmes autistes à l’âge adulte? par Adeline Lacroix & Fabienne Cazalis
- Association Francophone de Femmes Autistes
- Publications de Muriel Salle sur Academia & Cairn
Newsletter
Uncategorized

A lire également
Webinaire #1: Devenir parent quand on est autiste
À l’occasion de notre premier webinaire, Marine Dubreucq et Adeline Lacroix nous parle de parentalité quand on est une personne autiste.
En savoir plus
28/06/2022, par Jennifer Beneyton
"Un tiers de nos patients en addictologie présentent un TDA/H"
Le Dr Lucie Pennel travaille au sein d’un CSAPA, un Centre de Soins d’Accompagnement et de Prévention en Addictologie, qui est rattaché au Service Universitaire de Pharmaco-Addictologie du CHU Grenoble Alpes. Avec le Professeur Dematteis, chef de service, ils ont développé un service d’Addictologie qui ne compte aucun lit d’hospitalisation. C’est pourtant un centre de dernier recours où sont orientés les usagers et les patients en situation complexe. Au fil du temps, ils sont montés en expertise sur le diagnostic du TDAH afin de mieux prendre en charge leurs patients. En effet, environ un tiers présente soit un trouble déficitaire de l’attention avec ou sans hyperactivité (TDA/H), soit un Trouble du Spectre Autistique (TSA), voire les deux.
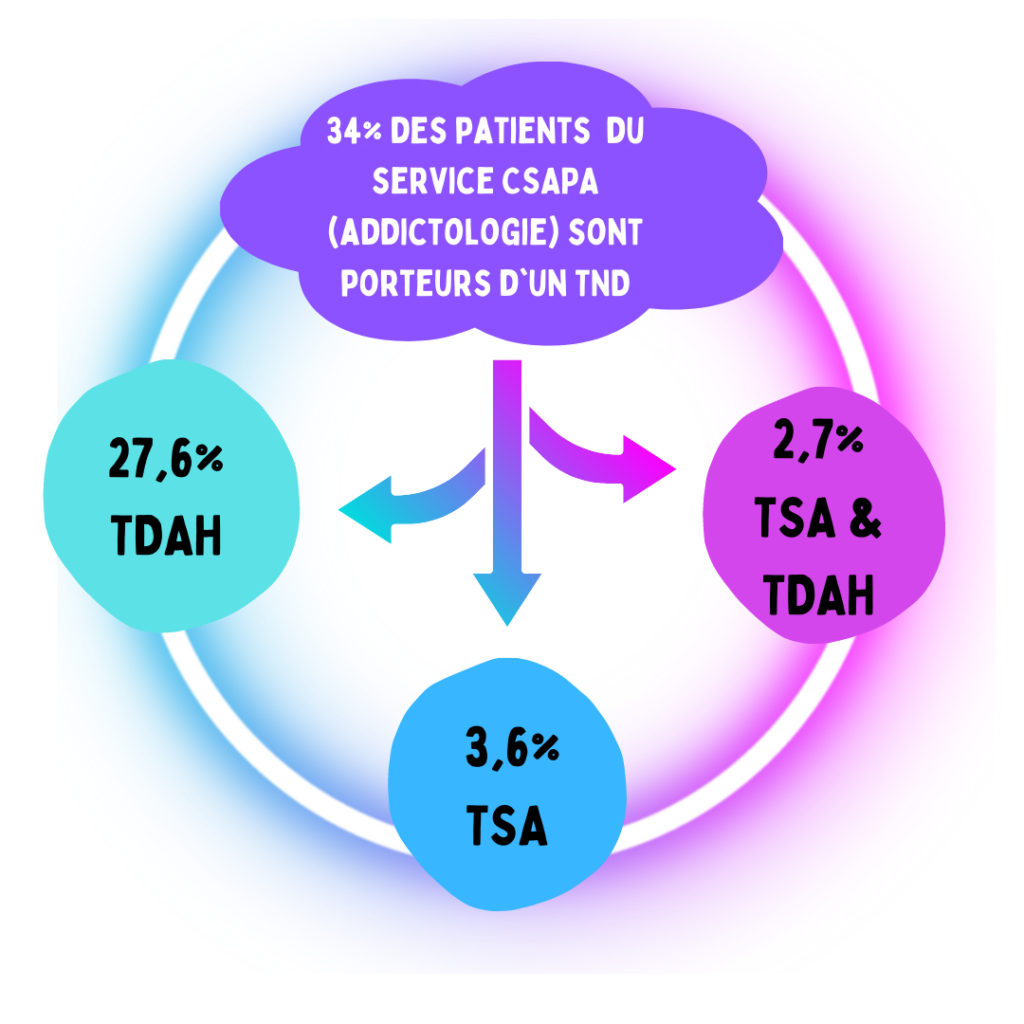
Quels types d’addiction traitez-vous dans votre CSAPA ?
Jusqu’à récemment, les structures se spécialisaient en fonction d’un produit ou d’un comportement. Ces dernières années, un véritable virage a été réalisé en addictologie. Les directives nationales ont soutenu le développement de CSAPA généralistes et les stratégies thérapeutiques ne sont plus uniquement déterminées par le type de produit consommé, mais par l’usage que les patients en font c’est à dire leur mode de fonctionnement avec le produit (comportement, émotions, relations…).
D’ailleurs en addictologie, la poly-addiction est aujourd’hui la règle : les patients consomment plusieurs produits ou pratiquent différents comportements addictifs de façon simultanée ou au fil du temps. Auparavant, lorsque les patients venaient pour un problème d’opiacés dans un centre spécialisé, le traitement était centré sur l’arrêt du produit et un traitement de substitution était initié. Si le patient transférait vers l’alcool ou d’autres produits et/ou comportements, il était orienté vers les spécialistes du domaine. Aujourd’hui, les stratégies thérapeutiques sont globales, intégratives et personnalisées. Les addictologues savent que les différentes conduites addictives sont l’expression d’une même pathologie. Ils ne visent pas seulement l’arrêt d’un produit ou d’un comportement, mais aident le patient à comprendre à quoi leur sert le produit, pour leur permettre de réapprendre à vivre sans, dans un objectif d’amélioration globale de leur qualité de vie.
D’autre part, on sait aujourd’hui qu’un patient ne se dirige jamais vers un produit ou un comportement par hasard et si on ne comprend pas comment il l’utilise, c’est-à-dire quelles sont ses motivations à consommer ou à pratiquer un comportement addictif, il est très difficile de l’aider. Tout le monde met en place des stratégies d’autorégulation avec certains produits d’appétence : on va manger du chocolat quand on est un peu fatigué ou car c’est notre petit plaisir ou notre pause dans la journée, on va faire un peu plus de sport parce que l’on se sent plus stressé, on va boire un verre de vin à la fin de la journée ou de la semaine pour se détendre et « souffler » etc… L’addiction commence par être une stratégie d’autorégulation en réponse à différentes contraintes, puis au fur et à mesure cette stratégie va s’automatiser et l’usager va en perdre progressivement le contrôle sous l’influence de différents facteurs (personnels, environnementaux, accessibilité des produits, …).
S’intéresser uniquement aux produits, et non à l’usager et à son mode de fonctionnement, ne permet pas de mettre en place une démarche thérapeutique efficace à long terme. Par exemple certains patients vont utiliser la cocaïne pour s’apaiser et d’autres pour se stimuler. Certains prennent de l’alcool pour se donner du courage le matin avant de partir au travail, d’autres en prendront le soir pour gérer les tensions ou conflits familiaux ou au contraire la solitude. Même si certains aspects sont communs, les stratégies thérapeutiques à proposer ne seront pas les mêmes. Il est primordial d’analyser de façon personnalisée la dynamique fonctionnelle du patient, en interaction avec son environnement. C’est la raison pour laquelle nous travaillons exclusivement en ambulatoire et nous considérons tous les types d’addiction avec et sans produit. Il est plus facile d’arrêter les produits lorsque l’on se retrouve dans un environnement protégé, sécurisé avec une équipe qui gère les symptômes de manque physique. Tous les patients qui ont réalisé plusieurs sevrages institutionnels vous diront que la difficulté n’est pas d’arrêter les produits, mais dès la sortie ou quelques semaines après, de ne pas les reprendre…
Les prises en charge en ambulatoire durent plus ou moins longtemps que des prises en charge en hospitalisation ?
La question est : veut-on traiter la dépendance ou l’addiction ? Lorsque l’on hospitalise un patient, on traite la dépendance physique au produit. C’est rapide et assez simple. Alors que traiter l’addiction, c’est-à-dire la dépendance psychique, c’est beaucoup plus compliqué et long. Les patients qui ressortent d’hospitalisation ne sont plus dépendants physiquement. Par contre, ils ne savent toujours pas fonctionner sans le produit ou le comportement. Si parallèlement à la baisse des produits ou comportements addictifs, on ne travaille pas une montée en compétence sur les stratégies d’adaptation qui permettent au patient de ne plus avoir recours au produit, le patient va revenir à ses stratégies initiales, celles qu’il a apprises souvent assez tôt et qui ont été ensuite répétées pendant un certain temps. L’addiction est un comportement appris sous l’influence de différents conditionnements, qui s’est ensuite totalement automatisé, et où un produit ou un comportement est utilisé pour s’adapter à des contraintes individuelles et/ou environnementales.
Cette démarche thérapeutique ambulatoire nous oblige à nous centrer sur les objectifs du patient. Le rendre acteur de son parcours thérapeutique est incontournable dans cette situation où il a perdu le contrôle. Même si notre formation professionnelle nous pousse à considérer que la meilleure solution serait de tout arrêter rapidement, pour des raisons parfois vitales, nous posons systématiquement la question au patient : quel serait pour vous un objectif acceptable et réalisable ? Pour vous donner une idée, nous avions une patiente qui prenait 120 comprimés de Xanax par jour. Elle disait être dans l’incapacité de diminuer ne serait-ce que d’un comprimé par jour sa consommation. Elle a donc choisi de baisser d’un demi comprimé, (de 120 à 119,5). Même si pour un professionnel, la quantité, et donc le risque, est quasiment le même, pour elle c’était déjà un grand pas. Cela lui a permis de commencer à participer activement à son rétablissement. Les diminutions se sont faites à son rythme et nous avons pu commencer à travailler progressivement avec elle les outils de régulation émotionnelle et relationnelle. Donc pour vous répondre, une prise en charge en ambulatoire est forcément plus longue parce qu’il faut du temps pour redévelopper les ressources qui permettent au patient de fonctionner sans qu’il ait besoin du produit.
Cela ne veut pas dire que nous n’avons pas recours à des hospitalisations. Certains patients ont besoin de bénéficier d’un temps d’hospitalisation, c’est un outil thérapeutique parmi d’autres qu’il faut pouvoir proposer. L’objectif n’est d’ailleurs pas forcément le sevrage, il est parfois nécessaire de pouvoir protéger un patient de lui-même ou des autres, ou d’aménager un temps de pause. Il est parfois aussi nécessaire de permettre au patient de se rendre compte que le problème ne sera pas réglé en supprimant le produit, mais bien en lui permettant d’apprendre à s’en passer et en l’aidant à se mobiliser différemment. Donc finalement, pour nous, toutes les stratégies thérapeutiques sont des expériences qui peuvent être utiles lorsqu’on les met à profit pour faire évoluer le patient.
Comment déterminer la limite entre l’usage non problématique d’une substance et le trouble de l’usage, c’est-à-dire l’addiction ?
Il y a effectivement un continuum entre l’usage non problématique et le trouble de l’usage. Nous avons tous des comportements et des produits d’appétence qui nous aident à fonctionner dans notre quotidien. Qu’est-ce qui peut nous faire basculer ? La pathologie addictive se met en place lorsque le produit est consommé dans un contexte où les contraintes environnementales et individuelles augmentent, et que les individus cherchent des stratégies d’adaptation pour supporter certaines situations. La conduite addictive va se répéter et devenir progressivement un automatisme dont l’usager va perdre le contrôle. Il va alors poursuivre ses consommations malgré les conséquences. La conduite addictive s’accompagne alors d’une altération de son fonctionnement global et entraîne une souffrance significative. Il n’y a pas d’addiction sans souffrance.
Sur le plan clinique, le DSM5 caractérise la pathologie addictive, c’est-à-dire le trouble de l’usage, selon 11 critères comportementaux : de 2 à 3, le trouble de l’usage est léger, de 4 à 5 il est modéré, à partir de 6, il est sévère.
Mais plus simplement, la pathologie addictive peut se résumer en 4 C :
- la perte de Contrôle,
- la consommation Compulsive (pour éviter un malaise, une tension émotionnelle)
- la poursuite malgré les Conséquences
- le Craving qui est le critère qui signe la problématique addictive, c’est « l’obsession psychique ». Penser à un produit ou un comportement de façon envahissante est d’ailleurs un facteur prédictif de rechute. Typiquement la pensée prédit le comportement c’est à dire le passage à l’acte.

Lorsqu’il existe un trouble de l’usage, cela signifie que le sujet a perdu le contrôle vis-à-vis de ses consommations, et qu’il continue malgré les conséquences. Au niveau neurobiologique, on sait qu’il y a une déconnexion entre les systèmes de régulation émotionnelle et le système préfrontal de contrôle, avec la mise en place de routines comportementales très fortes. Les patients sont en pilotage automatique. Ils ne savent plus pourquoi ils consomment, ils ne sont plus en mesure de percevoir leurs difficultés et sont souvent déconnectés de leurs émotions. C’est souvent dans cette situation que les patients sont capables de nous dire que tout va bien alors que qu’ils ont perdu leur travail, leur permis de conduire, leur famille, voire qu’ils vivent dans la rue, etc… Pourtant ils continuent à consommer car l’addiction est devenue une stratégie de survie, après avoir été une stratégie d’adaptation aux difficultés individuelles et/ou environnementales. Il s’installe alors un sentiment d’impuissance, de honte et de culpabilité chez les patients qui n’arrivent plus à sortir de leur fonctionnement addictif qui s’est totalement automatisé et sur lequel ils n’arrivent plus à agir. Les soignants doivent alors avoir une lecture particulière de la pathologie, et initier un travail de renforcement de la confiance et de l’estime de soi pour permettre aux patients de retrouver un certain pouvoir d’action sur leur comportement et leur fonctionnement. On parle beaucoup d’empowerment en réhabilitation psychosociale pour les pathologies psychiatriques. En addictologie, cette notion est centrale pour orienter le parcours de soins.
Mais bien en amont de cette perte de contrôle, la prévention est majeure car l’augmentation progressive des consommations est un facteur de risque de développement d’une addiction. La prévention passe d’abord par une meilleure connaissance des seuils à risque, afin que tous les usagers apprennent à se protéger vis-à-vis des conséquences et puissent s’autodéterminer, avant qu’il ne soit trop tard. Pour l’alcool qui est le 2ème produit le plus consommé en France quotidiennement, les seuils de consommation à risque sont bien connus : « Pas plus de 10 verres par semaine c’est à dire pas plus de deux verres par jour et pas tous les jours » est un des éléments de psychoéducation indispensable à transmettre aux usagers et à nos patients. Et savoir qu’au-delà, la courbe de risque médico-psycho-social est malheureusement exponentielle.
Quand avez-vous commencé à faire le lien entre addictologie et TDAH ?
Nous avons commencé à réaliser nos premiers diagnostics structurés il y a une dizaine d’années. Notre premier patient adulte avait un long passé d’hospitalisations en psychiatrie : à l’époque il avait été diagnostiqué comme ayant un trouble bipolaire « résistant ». A son arrivée dans notre service, nous avions été étonnés par son usage des produits et médicaments : il prenait la cocaïne pour s’apaiser le soir et la codéine pour se stimuler le matin. Finalement différents éléments nous ont amenés à réaliser un bilan plus spécifique : difficultés à tenir en place durant les entretiens, long passé de régulation émotionnel par le sport à haut niveau, forte impulsivité, nombreux accidents avec conséquences ostéoarticulaires, démarrage des prises de médicaments et produits illicites suite à un accident sportif dans sa jeunesse qui l’avait contraint à l’arrêt de son activité physique… Nous avions reçu sa famille à l’époque. C’est à cette occasion que sa femme a pu nous décrire des comportements assez typiques du fonctionnement hyperactif avec déficit de l’attention, mais considérés comme habituels car totalement intégrés à la vie quotidienne familiale : il ne mangeait jamais à table, se levait en permanence, il ne pouvait pas rester au téléphone plus de cinq minutes même avec sa femme, parlait fort, était dispersé, présentait un parcours professionnel très chaotique… Ce patient était considéré comme résistant aux thymorégulateurs et peu sensibles aux neuroleptiques sédatifs malgré des dosages assez élevés. Nous avons fait passer la DIVA qui est revenue extrêmement positive et nous avons débuté la Ritaline LP parallèlement à l’arrêt des thymorégulateurs et neuroleptiques sédatifs. La transformation a été spectaculaire.
Cette première expérience a ouvert la voie. Aujourd’hui, le dépistage est étendu aux patients dont l’hyperactivité n’est pas au premier plan, voire absente, mais dont le déficit attentionnel entraine des conséquences majeures sur le fonctionnement global. Récemment nous avons identifié des patients TDA/H qui se présentaient avec une hypersomnie étiquetée « idiopathique » par les spécialistes du sommeil, mais dont le fonctionnement durant les heures de veille était typique des patients ayant un déficit attentionnel, associé ou non à une hyperactivité. Certains de ces patients étaient insérés, avec un haut niveau d’étude, mais nous expliquaient revenir épuisés de leur journée et s’effondrer de sommeil en début de soirée. Les liens entre sommeil et TDA/H sont complexes, mais constants, et nécessitent une analyse dimensionnelle personnalisée et évolutive. Le sommeil comme les dimensions fondamentales de fonctionnement de nos patients sont d’ailleurs à analyser et stabiliser en priorité. Si les rythmes de vie ou certaines dimensions majeures comme l’anxiété, le sommeil ou les douleurs, ne sont pas stabilisés, le traitement par Ritaline ne permettra pas au patient de se rétablir. Notre expérience clinique nous a montré à quel point il est majeur de respecter un certain timing dans le parcours de soins des patients, au risque de conclure à l’inefficacité d’un traitement simplement parce qu’il est proposé à un moment inopportun.
Cette lecture dimensionnelle et surtout fonctionnelle en addictologie nous permet aujourd’hui de dépister et caractériser le TDA/H chez des patients qui arrivent dans le service pour des pathologies variées. Par exemple une patiente dont le diagnostic de fibromyalgie avait été posé à l’âge de 12 ans. Elle nous expliquait s’être contrainte dès son plus jeune âge à rester immobile par différentes stratégies notamment de contractions musculaires, pour ne pas éveiller le mécontentement et la colère de ses parents qui pouvaient être extrêmement maltraitants. Malheureusement sa symptomatologie hyperalgique a donné lieu à des prescriptions d’opioïdes vis-à-vis desquels elle a développé des conduites addictives, raison pour laquelle elle est arrivée dans notre service 15 ans après les premières prescriptions. Ce qui a attiré notre attention, c’est qu’elle a fait de brillantes études en nous expliquant ne jamais avoir pu ouvrir un livre, se décrivant comme « incapable » de lire une page et encore moins d’en retenir le contenu. Encore une fois, la DIVA est revenue extrêmement positive. Son parcours de soins pluridisciplinaires lui a ensuite permis de restaurer ses rythmes de vie, de se réinvestir dans des activités physiques, de travailler sur son passé psychotraumatique, et redévelopper sa confiance en elle ainsi que des stratégies d’affirmation de soi et de communication. Ce n’est qu’en dernier lieu que la Ritaline LP a été prescrite et lui a permis d’optimiser ses ressources et développer un projet professionnel qui lui tenait particulièrement à cœur, et tout cela sans douleurs.
Observez-vous d’autres troubles du neurodéveloppement parmi vos patients ?
Actuellement, nous avons identifié quasiment 30% de TDA/H dans notre file active. Et aujourd’hui, nous identifions de plus en plus de patients présentant des troubles du spectre autistique. C’est un diagnostic qui nécessite de l’expérience et nous souhaitons nous former pour pouvoir mieux comprendre le fonctionnement de ces patients, leurs difficultés et leurs besoins. Comme toujours, « on trouve ce que l’on cherche », et plus nous serons formés et plus nous pourrons les identifier et surtout les aider dans leur parcours de soins. Car les dimensions fonctionnelles à travailler peuvent être les mêmes entre deux patients, mais nécessiter des outils thérapeutiques différents : l’anxiété chez un patient « neurotypique » ne survient pas pour les mêmes raisons que pour un patient ayant un TDA/H, un TSA ou pour un patient à haut potentiel intellectuel. Et une stratégie thérapeutique n’est pertinente à long terme que lorsqu’elle est fonctionnelle. Sur ce point, nous nous sommes beaucoup inspirés des parcours thérapeutiques développés en réhabilitation psychosociale par le Dr Giraud Baro et le Dr Julien Dubreucq : le patient est le principal acteur de son parcours de soins, il oriente les objectifs thérapeutiques en fonction de ses besoins, nous guide vers les ressources sur lesquelles s’appuyer pour l’aider à évoluer et les dimensions fonctionnelles à travailler pour restaurer son autonomie et sa qualité de vie.
RESSOURCES:
- Service d’addictologie du CHU Grenoble
- Le prix Gallien décerné au CSAPA du CHU de Grenoble
- Présentation du Dr Kammerer sur les liens entre TDAH et parties addictives – Congrès ATHS 19 octobre 2017
- Article Le Monde 2022 – TDAH et addiction: jusqu’à un tiers des patients concernés.
- Vidéo sur TDAH et addiction du Dr Emmanuelle Peyret pour la chaîne YouTube Hyper Supers TDAH France
- Compte twitter du Professeur Benjamin Rolland, addictologue et spécialiste du TDAH

09/03/22, par Jennifer Beneyton
Comment le Méthylphénidate a changé ma vie
Après des années d’errance à ne pas comprendre l’origine de ses nombreuses difficultés et une vie en pointillé, Lucile, accompagnée de son neurologue, met le doigt sur son trouble de déficit de l’attention (TDAH). S’en suit une révolution sans précédent grâce à la prise d’un traitement médicamenteux qui lui permet aujourd’hui d’apprécier sa vie à tous les niveaux.

Pouvez-vous nous parler de votre parcours ?
Lucile Hertzog: J’ai eu un parcours scolaire assez hétérogène avec des échecs, mais aussi de grandes réussites. De manière générale, quand il y a du sens et de la motivation, je peux déplacer des montagnes. Enfin, j’ai fini mes études par deux années de master en architecture de l’information pour me préparer à une carrière dans l’UX design. Mon entrée dans la vie active a été très compliquée. J’avais des problèmes d’intégration et beaucoup de mal à effectuer le travail demandé du fait de mon manque de motivation ce qui me plongeait dans des épisodes de dépression fréquents. Pour remédier à cela je suis allée consulter une psychologue. Elle m’a fait faire un bilan pré-diagnostic et m’a ensuite orientée vers le TS2A qui a confirmé le diagnostic de TSA en quelques mois.
Comme la question de l’insertion professionnelle était centrale pour moi, j’ai intégré des ateliers d’accompagnement professionnel qui m’ont aidé dans une certaine mesure, mais mon bilan neuropsychologique avait révélé un possible TDAH et j’ai souhaité explorer cette piste. C’est finalement ma rencontre avec un neurologue spécialisé dans le TDAH qui m’a réellement permis d’avancer. Le diagnostic TDAH a été posé rapidement.
Qu’est-ce que le diagnostic a changé dans votre vie ?
LH: Le diagnostic m’a permis d’avoir un traitement médicamenteux, ce qui fut une véritable révolution pour moi. Je peux travailler dans de bonnes conditions, on m’a confié d’autres missions qui nécessitent un effort cognitif dont je suis aujourd’hui capable. Je travaille le matin. Avant, je passais mes après-midis à dormir tellement j’étais vidée. Aujourd’hui, j’ai développé mon activité d’auto-entrepreneuse : je fais des sites internet dans le domaine de la santé et de la culture. Je peux désormais engager des projets, alors que pendant très longtemps, je restais prostrée, comme paralysée. Je suis les conversations beaucoup plus aisément, je n’ai plus de problème de mémoire immédiate, j’avais tendance à rentrer dans les murs et les portes et à faire tomber des objets, ce n’est plus du tout le cas ! Les relations sociales restent toujours un peu compliquées mais cela s’améliore. J’étais très envahie par les bruits, je ne sortais jamais sans mon casque anti-bruit, maintenant, c’est davantage un accessoire de confort que j’utilise de temps à autre. J’ai aussi réalisé que mes troubles de l’apprentissage étaient liés à mon TDAH, je pensais être dyscalculique mais mon traitement me permet de faire du calcul mental. Cela a dépassé mes attentes.
Est-ce contraignant de devoir prendre ce traitement ?
LH: Évidemment, ce n’est pas anodin de prendre un traitement tous les jours, mais ma vie est tellement plus épanouissante et agréable, pour moi comme pour mon entourage, que je ne le vis pas du tout comme une contrainte. Je prends mon traitement une fois le matin et puis je n’y pense plus. Je suis encore en phase d’apprivoisement de la gestion de cette molécule de Méthylphénidate. J’observe beaucoup de variations de ces effets en fonction de mon planning, je gère au jour le jour. Il faut être bien accompagné par son médecin. On commence par de petites doses et on voit ce qu’il se passe jusqu’à obtenir le grammage optimal. Il faut aussi respecter une certaine chronologie dans les traitements, par exemple, il est primordial de traiter les troubles anxieux et dépressifs avant d’introduire le Méthylphénidate sous peine d’accroître les autres troubles.
Même si ce traitement doit être proposé en première intention chez l’adulte, vous avez observé des résistances…
Oui, malheureusement, il subsiste encore une grande méconnaissance du TDAH chez l’adulte ce qui occasionne parfois des moments assez humiliants dans les pharmacies, notamment. « Vous êtes sûre que vous prenez ça ? Pourtant vous êtes adulte ! ». J’ai eu parfois à faire à des personnes qui me culpabilisaient, qui me questionnaient pendant de longues minutes, façon interrogatoire, qui mettaient un temps fou à me fournir mes médicaments, comme si je n’étais pas légitime, alors que je suis pourtant dans mon bon droit. Aujourd’hui, je ne fréquente que ma pharmacie qui me connaît bien et je n’ai plus aucun problème, mais je comprends que certaines personnes puissent être intimidées par tout ça. Face à ce manque de connaissance sur le TDAH adulte, j’ai eu envie d’organiser et de mettre à profit les connaissances que j’ai acquises tout au long de mon parcours et c’est ainsi que j’ai créé un site internet.
Votre site est d’ailleurs très informatif, clair et complet, bravo !
Il est en ligne depuis septembre 2021. J’ai beaucoup travaillé dessus pendant la crise du COVID car mon employeur m’avait mise en chômage partiel ce qui m’a laissé du temps. J’avais moi-même trouvé des bribes d’informations çà et là. Mon souhait était donc de rassembler les données, mais aussi de faire un effort de clarté pour que la lecture convienne aux personnes comme moi. Cela s’est révélé être un outil de psychoéducation très utile pour mon entourage et a servi de base aux discussions liées à mon TDAH, ce qui fait que ce n’est pas du tout un tabou dans ma famille, on en parle tout à fait librement. Il y a une partie informative et descriptive sur le TDAH, le traitement etc… mais j’ai aussi une rubrique actualité pour laquelle j’écris des articles de fond sur des sujets qui me tiennent à cœur comme par exemple récemment les personnes haut potentiel intellectuel (HPI) qui sont parfois assimilés à tort à certains troubles du neuro-développement (cf ressources). Chacun de mes articles est sourcé et relu par des professionnels du domaine.
Des projets à venir ?
J’espère continuer à alimenter ce site qui me tient à cœur. J’ai également plusieurs projets sur la thématique du TDAH, que je vous invite à découvrir prochainement sur mon site…
Quelques données récentes sur le diagnostic des adultes TDAH
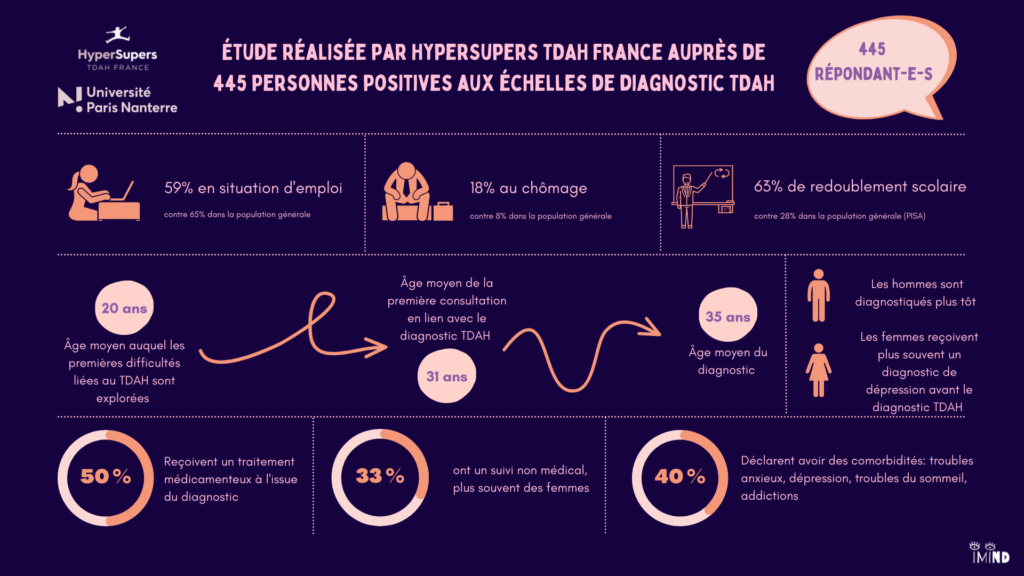
Ressources :
- Site internet de Lucile Hertzog: vivre avec le TDAH à l’âge adulte
- Site de l’association Hyper Super TDAH France
- Vidéo sur le traitement médicamenteux sur la chaîne YouTube d’Hyper Super TDAH France
- Site internet de Julie Philippon, personne concernée: TDAH, les 20 signes qui ne trompent pas
- Repérer et accompagner le TDAH à l’âge adulte – Association Raptor Neuropsy
Newsletter

07/02/22, par Jennifer Beneyton
Enjeux du diagnostic TSA à l'âge adulte
Le Dr Elodie Zante a rejoint le pôle HU-ADIS du Centre Hospitalier le Vinatier en novembre 2021 en tant que cheffe de clinique. Elle a fait sa thèse de médecine sur le vécu et les enjeux du diagnostic de trouble du spectre de l’autisme chez l’adulte et partage avec nous quelques éléments de réflexion issus de son travail.

Pourquoi parle-t-on si peu des adultes autistes ?
Les premières descriptions cliniques d’autisme ont été faites à partir d’observation d’enfants par les psychiatres Léo Kanner et Hans Asperger à partir de 1943. L’autisme a très longtemps été considéré comme un trouble rare touchant des enfants, souvent associé à une déficience intellectuelle. Depuis une cinquantaine d’année, ce diagnostic a évolué pour prendre la forme d’un spectre beaucoup plus large touchant également des adultes et des personnes sans déficience intellectuelle.
L’avancée des connaissances et des recherches cliniques a permis l’émergence de l’approche dimensionnelle actuelle (DSM 5, 2013) où sont apparus des faisceaux de symptômes autistiques définissants des traits qualifiés d’autistiques. Cette évolution a considérablement augmenté la sensibilité des cliniciens au fonctionnement autistique et donc la prévalence de l’autisme.
La France a accumulé un gros retard dans le repérage des enfants porteurs de troubles du spectre de l’autisme (TSA), retard qui est aujourd’hui en train d’être rattrapé grâce aux efforts de la Stratégie Nationale, mais des générations entières de personnes avec TSA n’ont pas été diagnostiquées dans l’enfance. Ces enfants n’ont pas disparu, ils sont devenus des adultes plus ou moins bien intégrés dans notre société.
Il n’y a pas de statistiques claires, mais on estime qu’il y a environ 700 000 personnes TSA en France dont 600 000 personnes de plus de 20 ans et seulement 75 000 personnes diagnostiqués (Statistique issue d’un rapport de la Cour des Comptes, 2017). Le diagnostic d’autisme puis de TSA a longtemps été l’affaire quasi exclusive de pédosychiatres sur-spécialisés. Bien que l’accès au diagnostic de TSA à l’âge adulte s’améliore constamment, il reste encore beaucoup de chemin à faire afin de permettre un dépistage à grande échelle puis un diagnostic dans cette population adulte. Désormais, former les médecins d’aujourd’hui et de demain au dépistage et au diagnostic des troubles du neurodéveloppement (TND) à tous les âges est devenu notre priorité afin de pouvoir accompagner les personnes qui en auraient besoin avec des prises en charges adaptées.
Pourquoi est-ce si difficile d’avoir accès à un diagnostic TSA à l’âge adulte aujourd’hui ?
Je vois plusieurs raisons à cela. D’une part la France est restée très (trop) longtemps ancrée dans une tradition psychanalytique forte qui pensait que l’autisme était le résultat d’un dysfonctionnement de la relation mère-enfant. Aujourd’hui, bien que ces théories aient été discréditées par l’avancée des connaissances scientifiques, il persiste de fausses croyances dans l’imaginaire collectif, y compris parmi certains professionnels de santé.
D’autre part, les Centres Ressources Autisme (CRA) ont beaucoup aidé au début car ils étaient des centres d’information, de coordination et de diagnostic bien identifiés par les professionnels et les familles. Mais, avec le temps, les professionnels ne se sont pas emparés de la question, considérant que c’était l’apanage des CRA. On constate aussi un manque d’investissement de la part de la psychiatrie : les troubles du neuro-développement restent un champ encore relativement peu investi en France contrairement à l’Amérique du Nord. À noter qu’en France, une scission historique entre la neurologie et la psychiatrie qui jusqu’en 1968 formaient la neuropsychiatrie, a probablement impacté négativement l’exploration conjointe des TND qui sont situés à leur frontière.
Enfin, il existe encore de grandes inégalités territoriales dans l’accès au diagnostic. La pénurie de psychiatres, associée au manque de professionnels formés aux TND, rend l’accès à un bilan diagnostic de proximité compliqué, aussi bien en libéral que dans des CMPs. De plus en plus de psychologues libéraux se forment et permettent ainsi de faciliter l’accès à un bilan pré-diagnostic mais ceux-ci ne sont actuellement pas pris en charge par la sécurité sociale et leur coût constitue une source majeure d’inégalité d’accès. C’est d’autant plus discriminant qu’il persiste un écart important entre les moyens qui sont disponibles dans le secteur public et les demandes, avec entre autres, des listes d’attente importantes pouvant retarder le diagnostic puis la prise en charge de plusieurs années.
Comment améliorer cela ?
Il faut que les professionnels se forment massivement au dépistage et au diagnostic des TSA. Aujourd’hui, les futurs médecins sont sensibilisés aux TND et les futurs psychiatres ont une formation théorique mais ils sont relativement peu nombreux à faire des stages dans des services spécialisés. Aujourd’hui il est impensable qu’un psychiatre, récemment formé, ne sache pas diagnostiquer une schizophrénie mais pour les TND dont les TSA, cela reste encore relativement fréquent… Pourtant la schizophrénie et les TSA ont des prévalences similaires.
Il est vraiment regrettable que cela ne fasse pas partie des exigences actuelles, d’autant plus quand on connait l’impact d’un diagnostic sur la trajectoire des personnes concernées. Beaucoup de formations continues se développent afin de former les professionnels de santé tel que des DU et DIU et un grand plan de formation des médecins généralistes et pédiatres de 22 millions d’euros vient d’être lancé par la stratégie nationale pour l’autisme au sein des TND.
Comment se passe un diagnostic ?
Le diagnostic est médical c’est-à-dire qu’il doit être établi par un médecin. Lorsque c’est un médecin qui est consulté en premier, il va choisir les outils les plus adaptés pour cette évaluation, en fonction de la complexité du diagnostic et de ses enjeux. Depuis quelques années, de plus en plus de personnes s’orientent directement vers des psychologues libéraux formés afin de faire des bilans pré-diagnostic puis consultent un psychiatre qui conlura la démarche diagnostique. Dans tous les cas, l’exploration diagnostique se divise en 4 parties:
- L’histoire développementale dont l’objectif est d’obtenir des informations générales sur le fonctionnement de la personne, passé et présent. Cela peut prendre la forme d’un entretien avec les proches qui connaissent la personne depuis l’enfance. Lorsque cela n’est pas possible, il est commun d’avoir recours à des photos et vidéos de famille, du carnet de santé, des bulletins scolaires etc…qui vont permettre de favoriser la récupération des souvenirs et donner des informations au professionnel. Généralement, cet examen est effectué à l’aide de l’ADIR (Autism Diagnostic Interview Revised) qui est un entretien dirigé mettant en avant les signes évocateurs d’autisme dans l’enfance via des questions précises. Cet outil de référence est très précis mais également très long à réaliser. En pratique, c’est parfois impossible à utiliser avec des adultes et n’est pas toujours nécessaire donc beaucoup de professionnels formés posent des questions adaptées de ce questionnaire.
- Le fonctionnement interne de la personne, qui peuvent faire l’objet de questions précises sur sa compréhension et son ressenti vis-à-vis de son l’environnement physique, sensoriel et social… Parfois, l’individu peut effectuer des tests psychométriques avec une psychologue permettant de mettre en évidence son fonctionnement cognitif global: on utilise un test standardisé appelé WAIS (Wechsler Adult Intelligence Scale), le fameux « test de QI » dont le score global présente un intérêt limité bien qu’il fasse l’objet de nombreux fantasmes populaires… Ce qui nous intéresse c’est de voir la répartition des compétences cognitives de la personnes au travers de différents indices (compréhension verbale, raisonnement perceptif, mémoire de travail et vitesse de traitement) qui permettront de mettre en évidence ses points forts et ses points faibles. Des tests de cognitions sociales peuvent également parfois être proposés afin de mieux explorer les différents mécanismes cognitifs impliqués dans la compréhension des interactions sociales.
- Le comportement adaptatif exploré par exemple avec la VINELAND qui renseigne sur l’autonomie de la personne dans la réalisation des tâches quotidiennes afin de mettre en évidence d’éventuelles difficultés.
- La recherche des éléments cliniques reste le point central du diagnostic. L’outil de référence pour cela est l’ADOS (Autism Diagnosis Observation Schedule) mais c’est un outil relativement long qui n’est pas réalisé en routine. Les différents signes cliniques recherchés durant une interaction standardisée peuvent être également mis en évidence autrement notamment lors d’entretien avec un psychiatre ou le psychologue formé.
Dans tous les cas, le travail en réseau présente de nombreux avantages, qu’il soit via un bilan pré-diagnostic ou via des bilans paramédicaux prescrits par le médecin. Tout d’abord cela permet d’optimiser le temps médical disponible qui est le facteur le plus limitant à l’accès au diagnostic. L’approche pluridisciplinaire peut s’avérer indispensable pour certains diagnostics complexes et pourra faciliter l’acceptation du diagnostic et le sentiment de légitimité de celui-ci. Les bilans complémentaires ainsi que la communication d’un ou plusieurs comptes rendus peuvent aussi aider à l’acceptation du diagnostic aussi bien par la personne concernée que par ses proches. Enfin la démarche diagnostique se termine par la proposition de consultations post-diagnostic que cela soit pour des prises en charge spécialisées, pour poser des questions en rapport avec le TSA ou pour échanger sur son vécu du diagnostic d’autant plus lorsque le diagnostic est tardif.
Pourquoi est-il important d’avoir un diagnostic ?
Le diagnostic de TSA va impacter la personne à plusieurs niveaux dont les enjeux vont varier selon les situations. D’une part, cela ouvre de nouvelles perspectives à la personne et met fin à l’errance diagnostique subie par la plupart de ces adultes qui est source de souffrance. Beaucoup d’adultes avec un diagnostic tardif rapportent avoir beaucoup souffert de cette différence invisible, source de difficultés souvent incomprises. La plupart du temps c’est un soulagement pour la personne concernée car cela lui permet de se sentir enfin comprise et d’envisager l’avenir autrement, en fonction de ses besoins particuliers.
D’autre part, les personnes avec TSA ont souvent moins recours aux soins de manière générale et sont plus susceptibles d’avoir des comorbidités psychiatriques et des idées suicidaires que la population générale. Le diagnostic avec des professionnels connaissant les TSA et leurs spécificités de fonctionnement pourra faciliter l’orientation de la personne vers des soins adaptés à ses besoins. C’est d’autant plus important que certaines personnes ont développé un évitement des professionnels de santé suite à des expériences vécues comme traumatisantes en lien avec des diagnostics psychiatriques erronés et des traitements inadaptés. Le processus diagnostic est un moment propice à réinstaurer une relation de confiance entre la personne et des soignants pouvant impacter positivement la santé.
Cela permet aussi de relire son histoire personnelle via le prisme du diagnostic et c’est primordial car plus on comprend son histoire, plus on peut se projeter de manière adaptée dans le futur. Savoir c’est pouvoir mieux s’adapter, ce qui permet de réfléchir à comment mobiliser ses compétences afin de compenser ses difficultés.
Par ailleurs, après des années à se sentir seul dans sa différence, le diagnostic donne lieu à un sentiment d’appartenance à une communauté qui a parfois longtemps fait défaut. Se reconnaître dans l’autre, pouvoir échanger ses ressentis et ses astuces, s’entraider, c’est la base d’une meilleure santé mentale et la fin d’un isolement souvent subi. Cela permet aussi à l’entourage de mieux comprendre la personne et son fonctionnement. Les aidants peuvent trouver du soutien via des dispositifs associatifs, des réseaux d’entraides ou des accompagnements spécialisés comme des programmes de psychoéducation spécifiques. Le diagnostic va également permettre à l’entourage d’aider à l’adaptation de la personne concernée avec son environnement physique et social.
Enfin, cela permet aussi d’avoir accès à des avantages sociaux via un dossier MDPH, mais aussi la reconnaissance de la qualité de travailleur handicapé (RQTH), qui peut donner accès à des mesures favorisant l’insertion professionnelle ou le maintien dans l’emploi.
Cela étant dit, le diagnostic n’est pas une fin en soi, il n’est qu’une porte d’entrée vers un après qui peut nécessiter un accompagnement sur mesure, et là aussi, ça avance, mais il y a encore du chemin à parcourir.
Ressources :
- DIU TSA chez l’adulte
- Brochure du GNCRA sur le parcours diagnostique TSA chez l’adulte sans déficience intellectuelle
- Rapport de la Cour des Comptes sur l’évaluation de la politique en direction des personnes TSA
- Site de la Stratégie Nationale autisme et TND
- Site ressource Comprendre l’autisme
- Retour d’expérience sur le test WAIS 4 de Loïc
- Vidéo: « bref, je suis aussi Aspie » de la chaîne Les têtes de l’art.
Newsletter

Diagnostiquer les troubles du neuro-développement
Libération et légitimation de ce que je suis.
J’apprends à me respecter (enfin, j’essaie).
Un mieux être. Une meilleure écoute de mes besoins.
Apaisement, calme.
La poésie des expériences : ce sont les mots de personnes neuroatypiques qui ont reçu un diagnostic de trouble du neuro-développement.
Á la recherche d’un diagnostic
Le processus de recherche d’un diagnostic de troubles du neuro-développement suscite de nombreux sentiments et impacts variés. Pour l’individu et son entourage, il peut transformer la compréhension que l’on a de soi-même. Il peut offrir une source de soulagement qui explique, ou du moins donne un sens, à une façon d’être. Il peut aussi donner accès aux aides et aux accompagnements. Mais avoir une étiquette peut aussi être une source de difficulté et de stigmatisation selon l’environnement et la bienveillance, ou non, des autres.
Comme on peut le constater, un diagnostic n’est pas simplement un document, mais plutôt un processus complexe souvent chargé d’émotion et de signification.
Au cours des prochains mois, on va se pencher sur les différents aspects de la quête et de la démarche d’une évaluation diagnostique des troubles du neuro-développement, ainsi que sur ce qui se passe par la suite.

Évaluations diagnostiques pour les adultes
Une évaluation diagnostique prend une forme différente selon le TND que l’on veut évaluer. Différents tests ont été mis au point dans différents pays, dans différentes langues, pour diagnostiquer différents troubles. Dans le cas de l’autisme, cela peut impliquer de remplir un questionnaire sur soi-même et de partager des informations sur votre enfance et les difficultés que vous avez rencontrées.
La majorité des tests, cependant, sont conçus pour les enfants, sauf le WAIS-4, L’EFI et l’échelle de Vineland qui sont adaptés aux adolescents et aux adultes. Cela soulève une question importante : s’assurer que nous disposons de tests efficaces et de professionnels formés pour répondre aux besoins des adultes.
Pour mettre cela en perspective, les troubles du spectre de l’autisme (TSA) représentent, eux, entre 0,9 % et 1,2 % des naissances, soit environ 7 500 bébés chaque année. Pourtant, la Haute Autorité de santé estime qu’environ 100 000 jeunes de moins de 20 ans et près de 600 000 adultes sont autistes en France.
Où puis-je aller pour un diagnostic ?
Un diagnostic pour un trouble du neuro-développement peut être posé dans des différentes structures, tel que :
- un service hospitalier (de pédiatrie, de génétique etc)
- un centre de ressources autisme
- un centre de référence des troubles spécifiques du langage et des apprentissages
- un centre médico-psychologique (CMP)
- les professionnels de seconde ligne en libéral
Un diagnostic peut être réalisé par un médecin généraliste, un psychologue, un neuropsychologue ou un psychiatre.
L’attente d’un diagnostic
L’un des 5 engagements fondamentaux de la stratégie nationale autisme et troubles du neuro-développement est d’intervenir précocement auprès des enfants présentant des écarts inhabituels de développement. Il s’agit d’améliorer le repérage et de faciliter et accélérer l’accès aux évaluations diagnostiques.
Sous l’impulsion de la stratégie nationale on voit qu’il y a une augmentation importante dans le repérage des enfants pendant les dernières années, à la suite de différents facteurs tels que la création de nouvelles plateformes de coordination et d’orientation (PCO) et la formation de davantage de professionnels.
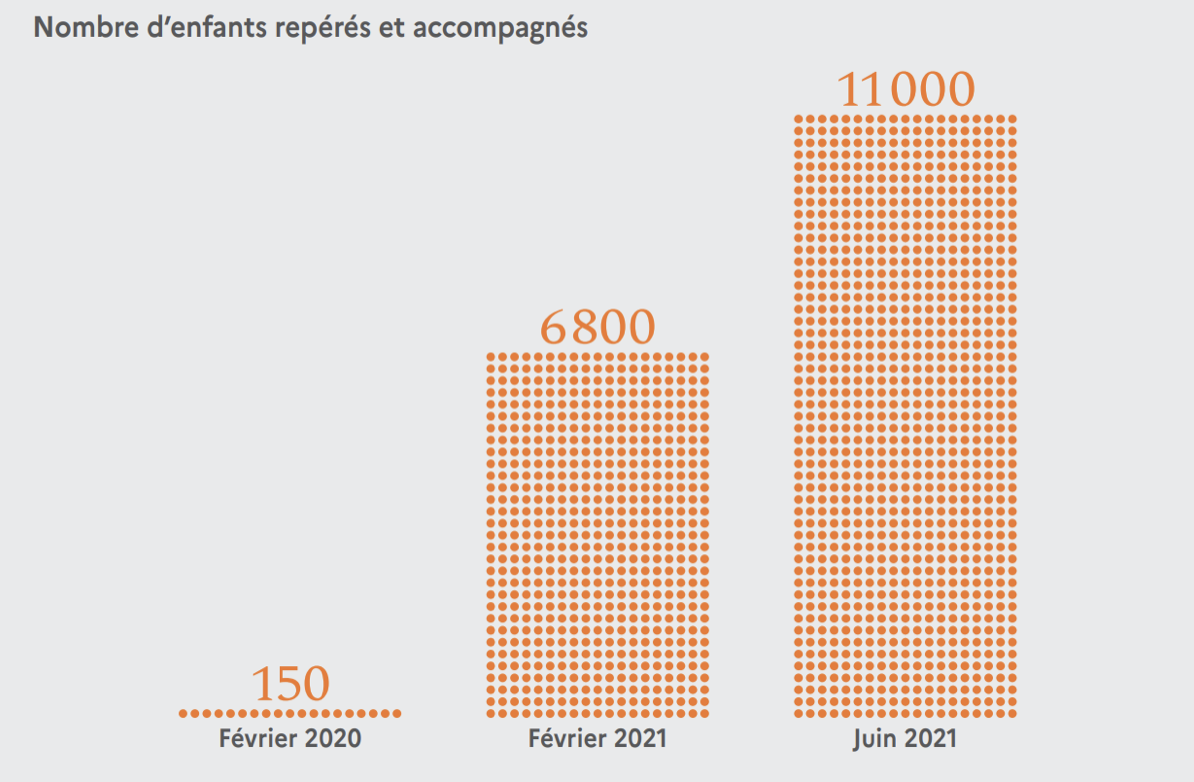
L’étude d’impact de la stratégie nationale autisme-troubles du neurodéveloppement.
Cependant, actuellement, un nombre important de personnes qui soupçonnent un TND doivent attendre plus d’un an pour être diagnostiqué, comme le montre le graphique ci-dessous. Les temps d’attente ont légèrement augmenté entre 2020 et 2021 pour tous les TNDs, ce qui s’explique en grande partie par la situation sanitaire.
Ces chiffres viennent de la deuxième édition de l’étude d’impact de la stratégie nationale autisme-troubles du neurodéveloppement.
De nombreux adultes cherchent à obtenir un diagnostic à la suite de difficultés qu’ils ont rencontrées. Le fait de devoir attendre longtemps pour obtenir un diagnostic représente donc un autre obstacle indésirable.
Quel est le retour général des personnes concernées sur le processus de diagnostic ?
Nous avons mené une enquête à laquelle ont répondu 100 personnes porteuses de différents troubles du neuro-développement, de l’autisme à la dyslexie, etc. En général, les réactions à un diagnostic sont variées et marquent un événement important dans la vie de nombreuses personnes.
A la fois un peu « déboussolé » et « soulagé ».
Très souvent, une personne ressentira des émotions à la fois négatives et positives face à un nouveau diagnostic, représentant souvent un arc d’ajustement ou d’acceptation.
“Choc, honte, puis soulagement et alignement”
De nombreuses personnes interrogées ont partagé des sentiments de soulagement, de validation et de réassurance. Une personne a partagé qu’elle a été soulagée car le diagnostic l’a rendue plus sûre d’elle et a enfin pu en parler autour d’elle : elle ne se sentait plus comme une imposteure.
Une autre a trouvé du réconfort dans le fait de pouvoir formaliser enfin sa différence ,
“J’ai été soulagée de pouvoir mettre un mot sur un point d’interrogation que j’ai eu toute ma vie. En même temps, cela a soulevé d’autres questions et problématiques.”.
Une personne a témoigné, que pour elle son diagnostic représentait un « soulagement de trouver des professionnels qui pouvaient aider. Le diagnostic a été posé à presque 18 ans, après une errance médicale très lourde (diagnostic de schizophrénie, hospitalisations en psychiatrie, tentative de suicide, …)”.
Par contre, parallèlement, une errance médicale peut aussi révéler de la colère :
“J’ai été suivi durant des années par des psychiatres privés qui ne m’ont jamais donné de diagnostic, qui me donnaient des antidépresseurs qui ne me servaient à rien. J’ai abordé l’autisme à quelques reprises mais visiblement, c’est une piste qui ne semblait pas les intéresser. Et pendant ce temps, ma vie et mon état empirait. J’ai été dépisté en 1h, sans tests, juste un entretien, mon autisme est flagrant. Alors j’étais en colère contre ces psychiatres.”.
…Tandis que d’autres étaient dans le déni, éprouvaient de la honte et du stress. Pour certaines personnes, il s’agit d’un processus difficile de confrontation avec les traumatismes de l’enfance,
“épisode dépressif à posteriori, à revisiter mes difficultés d’enfance à la lumière de cette confirmation (et constat combien il aurait été simple de m’expliquer ce que je n’étais pas en mesure de comprendre spontanément)”.
“Beaucoup de regrets sur ce qu’aurait pu être mon existence si on avait su plus tôt. Est-ce que j’aurais été harcelée comme ça à l’école ?Ce sont des questions que je me pose toujours maintenant. J’ai également été désespérée de savoir que mes difficultés ne pourraient pas disparaître… En quelque sorte, je craignais de ne jamais pouvoir être normale, et c’est effectivement le cas. Je le vis un peu mieux maintenant, depuis que j’ai rencontré d’autres autistes, mais il y a encore des jours où je le vis très mal.”.
…et après un diagnostic ?
“D’abord le chaos. Maintenant plus de confiance.”
En lisant ces différents témoignages, nous constatons que la confirmation d’un diagnostic peut être simultanément une étape positive dans la vie d’une personne, tout en soulevant d’autres questions et inquiétudes.
Ce que nous savons, c’est que l’accompagnement d’une personne nouvellement diagnostiquée dans la compréhension de son diagnostic est extrêmement important. Un professionnel a la responsabilité de s’assurer que la personne concernée part avec une compréhension globale de ce que cela signifie par rapport à son identité, ses forces et ses challenges, le soutien auquel elle peut avoir droit, les questions relatives à la divulgation du diagnostic à son entourage, etc.
La possibilité d’accéder à un soutien approprié après avoir reçu un diagnostic est également d’une importance capitale. Il peut s’agir d’une étape importante pour appréhender une nouvelle étiquette ou la vivre comme un fardeau.
“Au début cela m’a confortée dans l’idée que j’étais « bizarre », j’ai fait une dépression qui était déjà latente. Puis, avec le temps et l’accompagnement, cela m’a aidée à m’accepter et à me faire respecter comme je suis.”
La majorité des personnes qui ont participé à notre enquête ont déclaré que le diagnostic leur avait permis de mieux se comprendre ainsi que leur fonctionnement, “Une meilleure acceptation et écoute de moi même et de mes particularités et souffrances.”… “je sais mieux comment je fonctionne, je sais quand je dois me reposer et ce que je dois adapter”.
Pour beaucoup de personnes cela a aussi permis d’avoir la reconnaissance de la qualité de travailleur handicapé (RQTH), la possibilité de soumettre un dossier à la maison départementales des personnes handicapées (MDPH) et débloquer une prise en charge qui leur a permis de mieux gérer leur besoins, leur santé mentale, leur fatigue, leur vie professionnelle, leur vie sociale…
“Juste après le diagnostic (ou plutôt les diagnostics), j’ai été déstabilisée, le temps de « digérer ». Puis impact très positif. Les premiers mois, mes symptômes ont été beaucoup plus visibles pour mes proches. Cela fait plus de 2 ans maintenant et c’est globalement très positif. Je sais désormais ce qui me convient et ce que je dois éviter, en particulier au niveau sensoriel. Je respecte mieux les besoins de mes proches aussi (j’évite de leur parler à longueur de journée de mes centres d’intérêt). Je peux également mieux accompagner mon fils (même si nous n’avons pas toujours les mêmes particularités)”
De nombreuses personnes ont déclaré que la possibilité d’expliquer leurs besoins aux autres, en utilisant une étiquette connue, a amélioré la compréhension et les relations avec leurs proches et leurs collègues.
“Il m’est désormais plus facile d’être compris et inclus par mes relations sociales et professionnelles, je n’ai plus besoin d’expliquer systématiquement mes besoins ou ma situation de handicap car il suffit d’en parler une fois en début de relation et la personne en face le comprend et l’accepte plus facilement. Cela m’a également permis d’avoir davantage confiance en moi, d’oser poser mes limites pour mieux adapter mon quotidien.”
Malheureusement, il existe aussi des exemples de cas où le fait de révéler un trouble du neuro-développement entraîne un jugement, une discrimination et une stigmatisation. C’est pourquoi nous, les autres centres d’excellence, les associations, les personnes concernées et nous tous collectivement avons toujours du travail à faire en changeant le regard autour des troubles du neuro-développement. Lorsqu’une personne est diagnostiquée, il faut lui rappeler, ainsi qu’à son entourage, qu’il s’agit d’une des nombreuses façons d’être, et que cela apporte une grande valeur et une diversité indispensable à notre société. Chacun a sa place.

13/09/2021, par Raphaele von Koettlitz
Digitrack va-t-il révolutionner le diagnostic des troubles cognitifs ?
Et si nous vous disions qu’il existe une solution en cours de développement qui pourrait révolutionner le processus de diagnostic des troubles du neuro-développement ? Grâce aux travaux d’Angela Sirigu, de Guillaume Lio et Jean-René Duhamel de l’Institut des Sciences Cognitives Marc Jeannerod (Lyon), la start up SIBIUS, dirigé par Corinne Avelines, est en train de mettre au point une plate-forme numérique s’appuyant sur le procédé Digitrack, une invention qui permet d’évaluer l’état cognitif d’une personne, notamment dans le cadre de dépistage de troubles comme l’autisme… en 5 à 10 minutes maximum ! C’est un outil simple qui peut rassurer et guider dans le « parcours du combattant » du diagnostic. Digitrack est le fruit d’un processus de recherche translationnelle réussie.
Comment ça marche ?

Digitrack permet de mesurer indirectement le mouvement oculaire en explorant des images floues sur une tablette. On présente au sujet une tablette qui lui montre des images floutées qu’il doit explorer avec le doigt. L’image se défloute localement à l’endroit où le sujet touche l’écran. Il a été précédemment montré qu’il y a une corrélation entre l’exploration tactile et le mouvement des yeux.
Les explorations de l’utilisateur sont analysées à l’aide d’algorithmes d’apprentissage automatique, il est possible de différencier les individus « neurotypiques » des individus « atypiques ». Un rapport est automatiquement généré pour le professionnel de santé, qui explicite l’évaluation cognitive du sujet et les prochaines étapes.
![]()
Cette solution digitale ne remplace pas les autres tests de diagnostic ou évaluations cliniques, mais elle est complémentaire et conçue pour accélérer et fluidifier les étapes suivantes.
Un test rapide et fiable
Il s’agit d’une avancée primordiale car l’évaluation n’est pas biaisée par la subjectivité, la fatigue, l’erreur ou le manque de connaissances – autant de facteurs qui peuvent empêcher une évaluation initiale efficace. Si un médecin voit des patients toute la journée de 9h à 18h, il est normal qu’il ne tire pas les mêmes conclusions le lundi matin que le vendredi à la dernière heure.
Informé par les données et les algorithmes de machine learning, Digitrack est donc un moyen de tester de façon rapide, objective et consistante dans le temps, quel que soit le contexte de la passation du test.
L’importance d’un diagnostic précoce
Aujourd’hui, l’âge moyen du diagnostic de l’autisme est de 6.8 ans et 7.9 ans pour les troubles DYS. Mais que se passerait-il si nous pouvions tester tous les individus plus tôt ? Les enfants pourraient bénéficier d’un soutien plus approprié, tant en classe qu’en dehors, dès leur plus jeune âge, ce qui aurait un impact positif sur leur confiance en eux, leur intégration et leur réussite scolaire.
Actuellement, 54% de personnes doivent attendre de quelques mois à plus d’un an pour une consultation avec un spécialiste après les premiers doutes. Ce retard est principalement dû aux difficultés à obtenir un rendez-vous (52 %) et à la méconnaissance des professionnels vers lesquels se tourner (29 %).
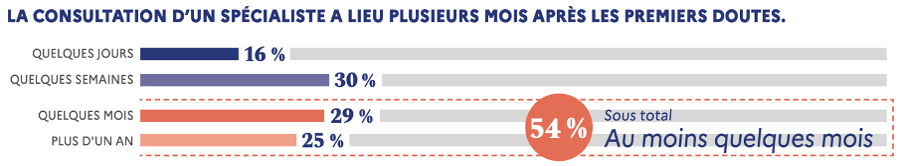
Un outil pour qui ?
L’équipe de SIBIUS est en train développer d’autres tests basés sur le même procédé que Digitrack, pour être en mesure de discriminer finement d’autres troubles, comme la perte de capacités cognitives liés à la vieillesse, les troubles de l’attention, etc.
Lors de sa commercialisation, cet outil serait proposé aux professionnels de santé dans un premier temps, notamment ceux qui constituent la « première ligne » : médecins généralistes, pédiatres, orthophonistes, PMI etc. Ce sont les praticiens qui reçoivent le grand public, notamment en cas de suspicion de troubles, mais qui ne sont pas forcément des spécialistes du neuro-développement.
Tous les praticiens qui utiliseront l’outil seront formés de manière approfondie à la passation du test, démocratisant ainsi la possibilité de diagnostiquer différents troubles neuro-développementaux et cognitifs. Cela devrait contribuer à accélérer le processus global de diagnostic et diminuer l’errance diagnostic.
Il est également prévu que les particuliers puissent utiliser une « version allégée » sur leur propre appareil numérique, s’ils soupçonnent un trouble qu’ils souhaitent investiguer. Par exemple, cela pourrait être très utile pour les parents de jeunes enfants qui souhaitent confirmer des indications initiales.
Enfin, Digitrack pourra être utilisé dans le développement de traitements pharmacologiques pour les personnes ayant des troubles du neuro-développement. La technologie pourra être utilisée lors des essais cliniques pour comprendre l’efficacité de nouvelles molécules.
Quelle est la suite ?

SIBIUS continue d’affiner cette technologie en amassant toujours plus de données au travers de partenariats stratégiques avec différents établissements en France et à l’étranger. À terme, Digitrack sera également capable de détecter :
- La présence d’une commotion cérébrale – comme un AVC ou un traumatisme crânien,
- Différents troubles cognitifs,
- Les troubles neurodégénératifs comme la maladie d’Alzheimer,
- La dépression,
- L’anxiété ou le stress,
- Le TDA(H)
Nous suivrons les progrès de SIBIUS dans le développement et la commercialisation de sa plate-forme digitale. Nous vous tiendrons régulièrement informés !
Ressources:
Partager cet article
Newsletter
