
L’épilepsie et les troubles du neuro-développement : quel est le lien ?
L’épilepsie peut avoir un impact considérable sur la vie quotidienne d’une personne en termes d’indépendance, de sécurité, de bien-être mental et d’inclusion sociale. C’est une population hétérogène et assez mal connue; par exemple, on manque de chiffres sur ceux qui sont en situation de handicap à cause de leur épilepsie et/ou de troubles ou déficiences associés. Cet article vise donc à donner un large aperçu des particularités de la vie avec l’épilepsie et à expliquer pourquoi nous en parlons dans le domaine des troubles du neuro-développement.
Qu’est-ce que l’épilepsie ?
L’épilepsie est une condition neurologique reliée à un déséquilibre dans les réseaux du cerveau. Elle se caractérise par la présence de crises épileptiques récurrentes et par des conséquences psychologiques, sociales et cognitives. Une crise d’épilepsie est une manifestation clinique transitoire, liée à une activité électrique, neuronale anormale des cellules du cortex cérébral. Durant la crise, les neurones s’activent, pouvant générer jusqu’à 6 fois plus d’impulsions par seconde qu’en temps normal.
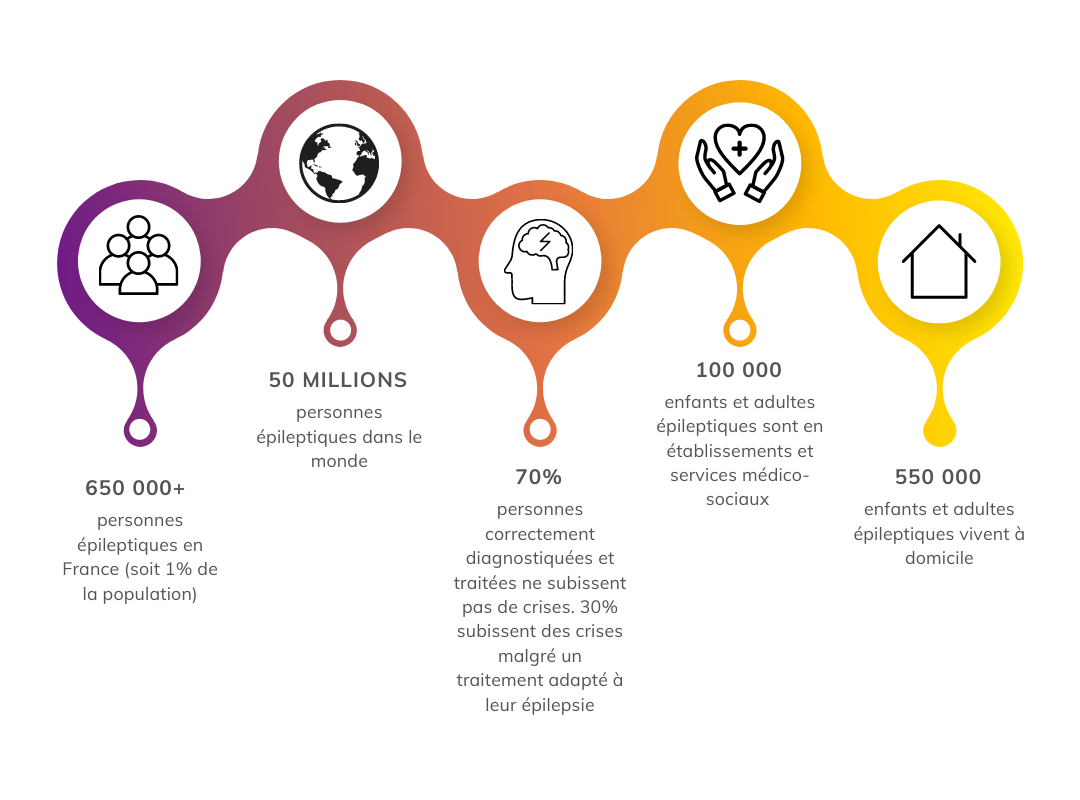
La prévalence de l’épilepsie, comme celle des TSA, est d’environ 1% de la population générale en France. Il s’agit d’une condition qui peut être efficacement prise en charge avec un traitement médicamenteux : 70% des enfants et adultes épileptiques sont libres de crise avec un traitement adapté. Cependant 30% des cas sont pharmaco-résistants. Ces personnes ont au moins une crise par an, alors qu’elles ont un traitement adapté.
L’épilepsie sévère est définie comme un handicap depuis 2011. On l’appelle « sévère » en raison de son impact sur la capacité à mobiliser ses compétences et du danger qu’elle représente (blessure, état de mal, SUDEP – « Mort subite inattendue en épilepsie ») contre lequel la personne ne peut ni s’autoprotéger ni prévenir un aidant…! Même non sévère, elle peut être source de handicap en raison de l’imprévisibilité des crises, des effets secondaires des traitements, d’un manque d’autonomie, d’un manque de confiance ou de séquelles neuro-développementales.
Différents types d’épilepsie
Les origines et les pronostics de l’épilepsie sont très divers comme mentionné ci-dessus (ex. génétique, maladie rare), ainsi que les types de crises. Des crises peuvent prendre différentes formes et avoir différentes intensités. En raison de ces nombreuses manifestations, on dit parfois qu’il y a des épilepsies.
- Les crises tonico cloniques sont les plus connues du public parce que ce sont les plus ‘spectaculaires’ avec perte de conscience, raideur brutale entraînant une chute, secousses convulsives, parfois apnée, cri, bave, perte d’urine ou morsure de langue. La personne perd immédiatement conscience et ne se rappelle de rien.
- Les absences entraînent une suspension de conscience pouvant durer quelques secondes voire plus et se répètent souvent plusieurs fois dans la journée.
- Les crises myocloniques qui sont des secousses musculaires brèves peuvent survenir en pleine conscience.
- Les crises atoniques sont caractérisées par une brusque perte musculaire qui provoque une chute soudaine.
Épilepsie et troubles du neuro-développement
Alors pourquoi parler de l’épilepsie en relation avec les troubles du neuro-développement ?
Car les épilepsies de la petite enfance sont souvent sources de troubles du neuro-développement (TND), soit que la maladie génétique ou la lésion du cerveau à l’origine des crises soit aussi cause de TND, soit que la répétition des crises perturbe le neurodéveloppement. On sait aussi que les enfants atteints de TND ont davantage de risque d’être épileptiques que la population générale.
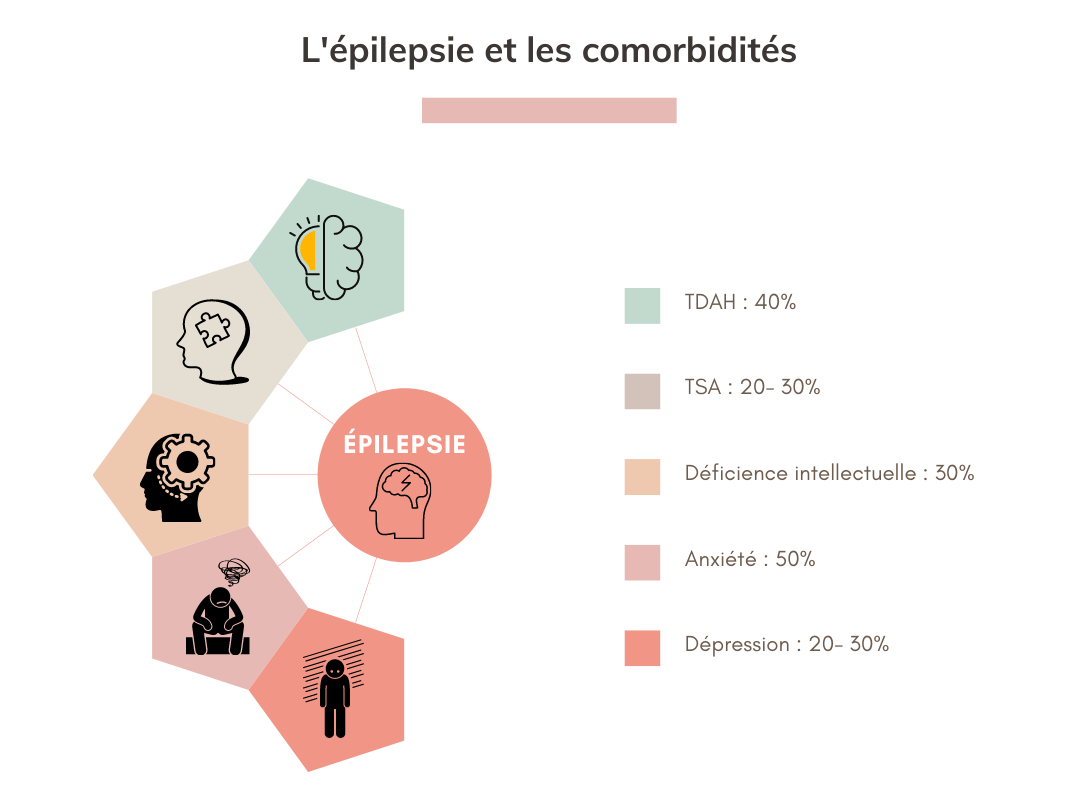
Des enfants atteints de TND peuvent développer une épilepsie soit dès l’enfance soit plus tardivement. Par exemple, 8% des enfants porteurs de Trisomie 21 ont une épilepsie, 28% des plus de 45 ans ; 18% des enfants TSA sont épileptiques, 28% des adultes. Ainsi, l’épilepsie est souvent une condition qui se chevauche avec d’autres troubles neurodéveloppementaux (ex. TDAH, DYS etc) et psychiatriques (ex. anxiété et dépression) et troubles de comportement.
Il est donc important de tenir compte des conditions coexistantes afin de mieux comprendre les besoins uniques de chaque personne.
Repérage des TNDs chez une personne épileptique
Aujourd’hui nous avons une meilleure connaissance des TND chez les personnes épileptiques grâce à :
- La systématisation des bilans neuropsychologiques dans les centres de référence épilepsies rares
- De gros progrès dans le traitement des encéphalopathies épileptiques (épilepsies graves de la petite enfance)
- La volonté des familles soutenue par les neuropédiatres de favoriser le développement de l’enfant
✔ Oui, il faut faire une recherche de TND dès que l’on a un doute, lorsqu’il y a une épilepsie précoce, même si elle a pu être stabilisée.
✔ Oui il faut faire une recherche d’épilepsie chez un enfant ou adulte atteint de TND, dès qu’on a un doute. Soigner l’épilepsie a un impact positif sur le développement de l’enfant et sur les troubles de l’enfant ou l’adulte.
✔ Oui, il n’est jamais trop tard : même chez un adulte épileptique depuis l’enfance, il est utile de comprendre et prendre en charge ses TND (et vice-versa).
Obtenir un diagnostic peut aider à identifier et mieux comprendre les besoins d’une personne. Cette vidéo donne un aperçu du déroulement du diagnostic de l’épilepsie. Le processus peut être complexe en raison du chevauchement des troubles. Par exemple, une épilepsie peut passer inaperçue car certaines crises d’épilepsies peuvent être confondues avec d’autres troubles moteurs. Aussi parce que rechercher une épilepsie chez un enfant ou un adulte atteint de TSA ou déficience intellectuelle sévère peut être complexe. L’EEG ou l’IRM demandent que la personne accepte l’examen et reste tranquille le temps nécessaire. Il existe pourtant des moyens pour l’aider à comprendre et accepter l’examen. Par exemple les fiches santeBD.org sont d’excellents outils pédagogiques pour expliquer le processus de manière visuelle. C’est important aussi de prévenir l’équipe qui doit réaliser l’examen afin d’en faciliter le déroulement en tenant compte des besoins de la personne.
Prises en charge adaptées
À quoi ressemble l’inclusion pour les personnes épileptiques ?
Tout d’abord c’est considérer la personne dans sa globalité et tous les troubles qui lui sont associés. L’inclusion c’est:
- se sentir en sécurité vis à vis de l’imprévisibilité de ses crises d’épilepsie (aménagements matériels, présence humaine)
- mobiliser ses compétences
- être soutenu dans un environnement adapté à ses troubles du neurodéveloppement.
Depuis la petite enfance (crèche, école maternelle) jusqu’à l’âge adulte, il faut penser l’inclusion des personnes épileptiques dans un milieu aussi ordinaire que possible et aussi dans les établissements et services médico-sociaux. Pour cela une bonne connaissance de l’ensemble des difficultés de la personne, et aussi de ses compétences est indispensable pour l’aider à bâtir un projet de vie épanouissant.
Les recherches nous permettent de mieux connaître la population, les troubles associés et les impacts sur la santé mentale, la famille et la vie sociale et est donc une facette essentielle dans la quête pour l’inclusion.
RESSOURCES
- Les Centres de référence des épilepsies rares – CARTE DES CENTRES
- Dans la région nous avons : HFME et Hôpital neurologique Pierre Wertheimer qui est aussi un des 8 sites constitutifs du centre de référence épilepsies rares.
- Il y a aussi des centres de compétence épilepsies rares dans les CHU de Grenoble, St Etienne et Clermont-Ferrand.
- Les épilepsies rares font partie de la filière maladies rares du neurodéveloppement DéfiScience (maladies rares du développement cérébral et de la déficience intellectuelle) – CARTE DES CENTRES
- Le centre national de ressources handicaps rares – épilepsie sévère
- Fédération des Associations de personnes handicapées par des épilepsies sévères
- Des maladies rares avec épilepsie sévère

18/10/21, par Jennifer Beneyton
Dénutrition : trouble du comportement alimentaire ou autisme ?
Au sein du CHU de Rouen et de l’hôpital Croix-Rouge de Bois-Guillaume, le service de nutrition a développé une expertise en détection de troubles du spectre de l’autisme (TSA) sur les deux dernières années car cette patientèle est très représentée : on parle d’une moyenne de 2 à 4 patients sur les 22 lits que compte le service, ce qui est largement plus important que les chiffres de prévalence connus actuellement dans la population générale.

Le comportement alimentaire comme indicateur d’un TSA
Tout est parti du constat qu’une certaine proportion des patients pris en charge dans le service du Pr Déchelotte présentaient un profil de troubles du comportement alimentaire qui différait des schémas habituels. Les prises en charge proposées n’étaient donc pas pleinement satisfaisantes et impliquaient des hospitalisations répétées qui s’étalait dans le temps, atteignant parfois plusieurs années de suivi intermittent pas le service sans trouver de solution pérenne. On parle de chronicisation du trouble.
Depuis que le service traite ces cas atypiques par le biais d’une approche adaptée aux personnes TSA, la prise en charge est plus rapide et efficace. Cela permet de renforcer l’alliance thérapeutique entre les patients et les soignants qui pouvaient parfois avoir le sentiment d’être dans une incapacité de faire leur métier correctement, mais surtout, cela a un effet bénéfique sur l’état des patients avec une diminution des états anxieux et dépressifs et des indices de masse corporelle (IMC) qui remontent.
"Nos patients ne reviennent plus, ils tiennent dehors", nous dit le Dr Amandine Turcq, seule psychiatre du service.
Aborder ces patients par le prisme de l’autisme leur permet de se sentir davantage respectés dans leur singularité et dans leur individualité.
Grâce à des webinaires et des formations dispensées par l’équipe mobile du CRA de Normandie durant les confinements successifs, Amandine et ses collègues ont pu se former sur les particularités liées à l’autisme ce qui leur permet de recenser trois hypothèses diagnostiques, juste sur le mois dernier. Ramené à la population générale, on voit que ces chiffres sont conséquents.
Le professeur Déchelotte, de renommée internationale pour ses travaux sur le microbiote et l’axe cerveau-intestin, mène en parallèle des travaux de recherche au sein de son laboratoire INSERM (U1073). Y aurait-il un lien entre le microbiote et les troubles du neuro-développement tel que l’autisme ? La question passionne la communauté scientifique actuellement.
« Nos recherches sur les mécanismes biologiques impliqués dans les TCA, que ce soit en neuro-endocrinologie, en immunologie, au niveau du microbiote ou de la neurotransmission soulèvent des questions qu’on recoupe souvent avec les TSA, aussi bien au niveau des symptômes physiques, que des profils fonctionnels. » observe le Pr Déchelotte.
Les profils types
La grande majorité des patients identifiés comme TSA au sein du service sont des femmes. Ceci s’explique en partie par l’absence de connaissance de l’autisme au féminin. En effet, jusqu’à il y a peu, les études sur l’autisme étaient effectuées principalement sur des sujets masculins. Depuis quelques années, la littérature scientifique explose sur le sujet et on se rend compte que la symptomatologie des troubles du spectre de l’autisme diffère chez les sujets hommes et femmes. Ce manque de connaissance a eu pour conséquence de sous-évaluer largement la population autiste féminine. De plus, elles masquent mieux leurs symptômes et font donc globalement preuve d’une meilleure adaptation sociale et d’une meilleure insertion professionnelle. Les troubles du comportement alimentaire restent l’un des symptômes les plus visibles concernant cette population spécifique.
L’autre point commun entre ces patients TSA, c’est la dénutrition, souvent à un stade très avancé. Parmi les cas les plus graves avec des IMC de 8, 9 ou 10, on observe une surreprésentation des patients TSA. Ces patients mettent leur vie en danger, mais n’en ont pas conscience.
« Nous avons pris en charge une dame qui avait pourtant un bon bagage intellectuel, et même médical puisqu’elle était vétérinaire, mais elle était incapable de comprendre ce qui se passait dans son corps, d’identifier ses sensations de faim, de froid ou de fatigue. Du coup, elle était épuisée, portant des sandales en hiver malgré des engelures et oubliait régulièrement de manger » rapporte le Dr Turcq.
Cela dit, un premier diagnostic TSA est en cours concernant un homme hyperphage obèse. C’est une première pour le service qui soupçonne cependant qu’il ne soit pas un cas isolé. En effet, les patients obèses sont moins souvent hospitalisés que les cas de dénutrition sévère considérant que le pronostic vital n’est pas en jeu. Pourtant, cela peut être aussi sérieux. Le service travaille justement à l’élaboration d’un questionnaire en lien avec le comportement alimentaire qui pourrait aider les services de nutrition à la détection des TSA. L’ambition affiché est de parvenir à un questionnaire simple de repérage des patients présentant des élément en faveur d’un TSA en s’inspirant du SCOFF, et de l’adapter aux spécificités des TSA.
Anorexie ou troubles du spectre de l’autisme ?
Le comportement alimentaire des personnes TSA peut parfois s’apparenter à de l’anorexie, ce qui peut expliquer pourquoi il n’est pas toujours simple de poser un diagnostic. La dénutrition ne vient pas de la volonté de maigrir, mais plutôt de la pratique du « picky eating », c’est-à-dire que les personnes concernées ont tendance à être sélectives dans leurs aliments en termes de couleur, température et texture (ce qui est mousseux, gélatineux, visqueux est souvent problématique). Elles ont aussi beaucoup de mal avec la nouveauté que ce soit dans l’alimentation ou ailleurs, on parle de néophobie alimentaire.
« Il n’y a rien de pire pour les personnes autistes que nous suivons qu’un produit qui affiche la mention "nouvelle recette" » explique le Dr Turcq.
Ce sont aussi souvent des personnes qui ont des convictions personnelles sur le plan alimentaire (régime végétarien ou végétalien). Mais, au-delà de ces convictions, en se questionnant par le prisme des particularités sensorielles, on remarque que les protéines animales telles que la viande rouge sont fibreuses et donc difficiles à mâcher.
Cette hyperréactivité des organes du goût et de l’odorat, appelée dysoralité sensorielle, est très souvent couplée avec l’autisme. Les patients autistes souffrent pour la plupart de trouble gastro-intestinaux, souvent présents bien avant l’apparition du trouble alimentaire. Le diététicien va alors prendre en compte la dysoralité et les troubles intestinaux lorsqu’il choisira les repas avec le patient.
L’autre différence majeure avec une anorexie classique, c’est qu’il n’y a pas de véritable dysmorphophobie chez les patients TSA-TCA mais un trouble de dysmorphie corporelle appartenant aux champs des troubles obsessionnels compulsifs. Cela signifie que les personnes accompagnées possèdent une perception fragmentée de leur corps. Ainsi elles prennent en repère des zones corporelles non fiables telles que les muscles, ou des zones adipeuses pour s’identifier. Ces zones pouvant varier dans le temps, leurs repères sont bousculés ce qui peut générer la sensation que leur corps n’est plus le leur. Face à des IMC bas, la reprise de poids est nécessaire pour garantir une sécurité de santé, mais doit se coupler à un accompagnement sur l’appropriation des repères corporels.
Une prise en charge adaptée
Pour que la prise en charge soit efficace, il est primordial de tenir compte de leur hyperesthésie alimentaire, avant de mettre en place la stratégie de renutrition. L’approche thérapeutique du service a été repensée spécialement pour ces patients que ce soit au niveau de leur régime alimentaire ou des conditions de la prise alimentaire.
La première étape consiste en la proposition d’une diète sensorielle avant les repas. Les visites sont réduites, la lumière plus tamisée, le son amoindri. Le service veille à éviter la sur-stimulation. Il peut préconiser aussi la mise à disposition d’un outil, Z Vibe, qui permet de désensibiliser la sphère buccale.
Les menus sont adaptés aux spécificités sensorielles des patients. On reste donc sur des couleurs, textures et goûts que la personne maîtrise. Des assiettes compartimentées seront prochainement proposées pour ne pas mélanger les aliments (viande/légumes/féculents). Mais le service apporte aussi un soin particulier au déroulement du repas. Certains n’apprécient pas d’être face à d’autres personnes, d’autres tolèrent mal les bruits de mastication des autres, etc… Les besoins de chacun sont respectés pour permettre une prise alimentaire la plus sereine possible.
Enfin, des ateliers de cuisine thérapeutique sont proposés aux patients dont l’objectif est de décomposer des plats.
« Par exemple, quand une personne TSA voit sur le menu "salade bollywood", c’est source de stress car elle ne sait pas ce qu’il y a dedans et elle n’est pas sûre de tout aimer », rapporte Chloé Weyrig, l’ergothérapeute du service.
Ces ateliers permettent donc de déconstruire le repas pour mieux discriminer les aliments, les goûts et les textures. Les personnes concernées apprennent à goûter chaque composant avant qu’ils soient mélangés pour qu’ils puissent réassocier tous les aliments une fois que tout est assemblé.
Ces ateliers sont aussi destinés à aider les patients du service à cuisiner au quotidien. Cette activité leur est souvent difficile car cela engage trop de capacités en même temps : posture, odeurs, goûts, concentration, faire plusieurs choses en même temps.
Pour les personnes pour qui cela reste insurmontable, le recours aux plats cuisinés des grandes surfaces s’avère une solution idéale. Le fait que les plats perdurent invariablement dans le temps les rassure beaucoup. Finalement, la diversification alimentaire importe peu pour ces patients. Les diététiciens travaillent surtout au bon équilibre alimentaire.
« L’une de nos patientes s’est autonomisée sur ses repas grâce à Picard. Elle achète toujours les mêmes produits, et comme ça il n’y a pas de surprise au niveau du goût et le conditionnement permet de quantifier facilement la dose adéquate de nourriture à ingérer », conclut le Dr Turcq.
Ressources:
- Kerr-Gaffney J, et al. (2021) Autism symptoms in anorexia nervosa: a comparative study with females with autism spectrum disorder. Mol Autism. 12(1):47. doi: 10.1186/s13229-021-00455-5. PMID: 34193255.
- Saure E et al. (2020) Characteristics of autism spectrum disorders are associated with longer duration of anorexia nervosa: A systematic review and meta-analysis. Int J Eat Disord. 53(7):1056-1079. doi: 10.1002/eat.23259. PMID: 32181530.
- Tchanturia K, et al. (2019) Characteristics of autism spectrum disorder in anorexia nervosa: A naturalistic study in an inpatient treatment programme. Autism. 23(1):123-130. doi: 10.1177/1362361317722431. PMID: 29105513.
- Zhou ZC,et al. (2018) Endophenotypes: A conceptual link between anorexia nervosa and autism spectrum disorder. Res Dev Disabil. 82:153-165. doi: 10.1016/j.ridd.2017.11.008. PMID: 29239739.
- Mansour S, et al. (2016) Emotions mediate the relationship between autistic traits and disordered eating: A new autistic-emotional model for eating pathology. Psychiatry Res. 245:119-126. doi: 10.1016/j.psychres.2016.08.021. PMID: 27541347.
- Lai MC, Baron-Cohen S (2015) Identifying the lost generation of adults with autism spectrum conditions. Lancet Psychiatry. 2(11):1013-27. doi: 10.1016/S2215-0366(15)00277-1. PMID: 26544750
Comorbidité

A lire également
Webinaire #3: TCA vs TSA, vers une vision intégrative
Le service de nutrition du CHU de Rouen a développé une expertise en détection de troubles du spectre de l’autisme (TSA) sur les dernières années car cette patientèle est très représentée
En savoir plusNewsletter
19/10/2021, par Jennifer Beneyton
Traiter la douleur pour diminuer les troubles du comportement
Le Dr Arnaud Sourty est spécialiste du traitement de la douleur et exerce auprès de patients autistes avec et sans déficience intellectuelle (DI). Il mène un travail de sensibilisation au sein du collectif douleur qui vise à aider les professionnels de santé à mieux prendre en charge les douleurs de leurs patients, en particulier non verbaux. En mars 2021, il a reçu un financement de la Fondation APICIL (cf communiqué de presse) pour réaliser une étude auprès de 200 sujets. Nous sommes allés à sa rencontre.
Il semblerait qu’il y ait un lien entre les troubles du comportement et des douleurs. Pouvez-vous nous en dire plus ?
Depuis une petite dizaine d’années, on voit émerger l’idée que les troubles du comportement que nous observons chez nos patients autistes seraient le résultat de douleurs non traitées. Cela semble assez logique quand on s’intéresse au fonctionnement de notre cerveau. En effet, c’est lui qui code la douleur dans certaines aires bien précises. Lorsque nous ressentons différentes douleurs simultanément, une hiérarchie se met en place. C’est la douleur la plus forte qui prend le dessus, l’autre ne disparaît pas, mais elle est masquée. Donc, si un patient a des accès de violence contre les autres ou contre lui-même, il vaudrait mieux rechercher des douleurs non traitées plutôt que d’augmenter sa prescription de psychotropes.
Où en êtes-vous de votre projet avec la Fondation APICIL ?
Nous sommes en train de présenter notre protocole de recherche au Comité de Protection des Personnes (CPP), mais nous rencontrons quelques difficultés. En effet, ils attendent de nous de codifier les troubles du comportement, or c’est impossible. Tous les patients autistes sont uniques, on ne peut pas les mettre dans des cases. Comme on dit souvent : quand vous avez vu une personne autiste, vous avez vu une personne autiste. L’objectif est de déterminer la proportion de patients qui viennent pour des troubles du comportement et qui en fait présentent des douleurs non traitées. À mon sens c’est largement sous-estimé, mais c’est ce que j’espère montrer avec ce projet !
Comment pouvez-vous évaluer la douleur des patients, surtout s’ils sont non-verbaux ?
Les personnes autistes sans DI arrivent à exprimer leur douleur, mais éprouvent beaucoup de difficultés à la comprendre. En effet, ces douleurs proviennent souvent de troubles de la sensorialité, notamment d’une hyperesthésie cutanée, qui entraînent un inconfort au toucher. On parle d’allodynie, c’est-à-dire la production d’une douleur par une stimulation non-douloureuse. Si leur médecin ne sont pas formés à cela, ils vont penser que les patients relèvent davantage de la psychiatrie alors qu’il s’agit de troubles sensoriels.
Pour les patients non-verbaux, c’est effectivement plus compliqué. Des outils d’évaluation ont été créés. Nous prônons l’utilisation de la grille GED-DI, qui a été mise au point pas une équipe canadienne et qui a subi quelques adaptations, notamment pas les équipes mobiles du CRA. On remplit une première fois la grille afin de déterminer l’état de base du patient, qui est associé à un score. Chez nos patients autistes avec DI, l’état de base n’est jamais à 0, ils présentent toujours des troubles du comportement mineurs. Puis lorsqu’on remarque des changements de comportement, on la remplit à nouveau. Si le score varie d’au moins 6 points, on peut commencer à s’interroger sur la possibilité d’une douleur. Au-delà de 10, c’est quasiment une certitude. Attention, le changement de comportement peut aussi aller dans le sens d’un retrait, d’un isolement. On a souvent tendance à imaginer les comportements exacerbés des patients comme des signaux d’alerte, mais un patient qui s’isole, qui parle moins, qui ne rit plus doit aussi être un signal d’alerte. L’expression de la douleur est tout à fait personnelle.
Qui peut remplir cette grille ?
N’importe qui de l’entourage du patient. Il faut évidemment avoir été à son contact pendant quelques temps pour connaître son comportement, mais sinon, les items sont clairs et concis. La personne qui remplit la grille doit le faire rapidement (pas plus de 5 minutes), sans réfléchir, sans interpréter les évènements. Sinon, cela ne peut pas marcher. La douleur est subjective. Grâce à ces grilles, on essaye de ramener de l’objectivité dans la douleur. Il faut veiller à la remplir sur un temps d’observation d’une demi-journée et non pas se concentrer sur un temps de crise, sinon, l’évaluation s’en trouvera faussée. Il existe d’autres grilles (ESDDA du Dr Saravane, AlgoPlus, San Salvadour…), mais la GED-DI est à mon sens la plus complète et la plus discriminante.
Vous dîtes que la douleur est subjective ?
Absolument. La douleur est ressentie différemment chez chacun et varie selon l’état d’esprit de la personne. Imaginons que je vous fasse passer un test pour déterminer votre seuil de douleur. Pour ce faire, je vous demande de tenir dans votre main une électrode dont je vais faire monter la température. Il est probable qu’autour de 38°C, vous lâchiez l’électrode car cela devient trop chaud pour vous. Mais peut-être que votre collègue n’ira que jusqu’à 36,5°C. Et si je vous montre des images affreuses pendant une dizaine de minutes entre deux tests, vous allez lâcher l’électrode à 35°C. Votre seuil de la douleur aura diminué du fait du stress généré par la vision de ces images. Donc imaginez, pour un patient autiste, qui anticipe, qui se sur-adapte en permanence, qui est sans cesse en situation de stress. Son seuil de douleur est très bas, ce qui peut l’amener à développer un trouble du comportement lorsque la douleur devient trop insupportable.
Idem, je me méfie toujours des personnes qui sont soi-disant insensible à la douleur. Dans certains cas, cela s’explique neurologiquement, certes. Mais parfois, lorsque les manifestations de la douleur ne sont pas aussi évidentes que « Aïe, j’ai mal », on peut passer à côté.
Comment peut-on soulager les patients ?
Tout dépend du type de douleur. Il en existe trois principales : les douleurs neuropathiques qui sont prises en charge avec des traitements médicamenteux spécifiques, les douleurs nociceptives qui sont des douleurs qui résultent d’un dysfonctionnement physiologique et qu’on traite facilement avec des antalgiques classiques et enfin les douleurs nociplastiques qui sont l’expression somatique d’un mal-être et pour lesquelles les traitements médicamenteux seuls sont peu efficaces. On privilégiera les approches non médicamenteuses telles que la sophrologie, la relaxation, l’hypnose…
Il y a aussi la question des douleurs chroniques. Si je me tape le pied dans la porte, mon système nerveux va libérer de la morphine de façon endogène pour calmer la douleur. Quand une douleur s’installe plus de trois mois, ces mécanismes de régulation s’altèrent et mon seuil de résistance à la douleur diminue ce qui entraîne une sensation de douleur quasi permanente et difficilement identifiable car tous les récepteurs de la douleur sont petit à petit stimulés. Les patients présentant des troubles du comportement souffrent souvent de douleurs chroniques. Ces douleurs, ressenties depuis longtemps sans qu’elles ne soient repérées ni traitées entraînent une plus grande sensibilité à la douleur qui, avec le temps, génèrent des troubles du comportement.
J’insiste sur le fait qu’il ne faut pas minimiser la douleur, même s’il n’y a pas de justification physique de prime abord. La douleur est profondément personnelle et nul n’a le droit de la remettre en question.
RESSOURCES
Newsletter

par Raphaele von Koettlitz le 01/10/2021
La personne dans sa globalité : comorbidités et santé mentale
De très nombreuses personnes avec des troubles du neuro-développement présentent plusieurs troubles qui se chevauchent ; dans le jargon médical, on parle de « comorbidité ». Ce mois-ci sera donc consacré à l’exploration de ce sujet important. Nous avons lancé un questionnaire afin de mieux comprendre les problèmes auxquels les personnes sont confrontées lorsqu’elles cherchent un diagnostic, un accompagnement approprié et vivent avec des troubles multiples.
Qu’est-ce qu’une comorbidité ?

Alors, que signifie concrètement le terme « comorbidité » ? Le mot comorbidité vient de la famille du mot latin « morbus », qui veut dire maladie. Le préfixe « co » veut dire ensemble et donc exprime une idée de simultanéité, de concomitance. Comorbide signifie donc la coexistence de plusieurs maladies ou troubles.
Il est extrêmement fréquent que plusieurs troubles du neuro-développement coexistent. Une grande proportion de personnes en présentent au moins deux simultanément. Par exemple, dans près de 40% des cas, un enfant concerné par un trouble spécifique des apprentissages présente plusieurs troubles. Idem, si l’on prend l’exemple des TSA, 30 à 40 % des personnes autistes ont aussi un trouble du développement intellectuel, 40 à 60 % un trouble spécifique d’une fonction cognitive (praxies, langage oral, fonctions attentionnelles) et 10 à 15 % une épilepsie.
Des besoins nuancés
Lorsqu’on évalue les besoins des personnes présentant des troubles du neuro-développement et qu’on les accompagne, il est donc essentiel de les considérer dans leur globalité. En effet, différents obstacles peuvent se superposer et potentiellement masquer d’autres troubles moins prononcés ou reconnaissables. Une personne a témoignée,

“Les maladies mentales sont encore trop stéréotypées, il y a encore beaucoup de sensibilisation à faire quant à l’impact réel sur le quotidien et les manifestations chez les personnes concernées. Je suis par exemple autiste sans déficience intellectuelle, et cela fausse l’évaluation de mon manque d’autonomie lorsque je me retrouve à demander de l’aide à la maison départementale des personnes handicapées (MDPH), car je m’exprime plutôt bien et que j’ai un travail, par exemple ; de l’extérieur, on saisit difficilement toutes les étapes d’angoisse/de stress qui précèdent ou interviennent au courant d’une journée de travail, par exemple. Je tourne en rond dans mes procédures administratives car, soit on prend en compte mes troubles neuro-développementaux, soit on prend en compte mes troubles psychiques, mais pas les deux à la fois : la thématique des comorbidités est souvent éludée.”
Diagnostiquer des troubles multiples
Sur les 65 personnes qui ont répondu à notre questionnaire, seuls 12% ont trouvé le processus facile pour avoir un ou plusieurs de leurs troubles diagnostiqués. Les autres ont rencontré des difficultés à des degrés divers, et 14% n’ont même pas réussi à obtenir un diagnostic. De nombreuses personnes ont cité des problèmes tels que,
“Difficultés pour trouver un spécialiste et longue liste d’attente. Devoir toujours tout répéter. Avoir l’impression de mendier alors qu’on veut juste la paix, le respect et les soins (trucs, améliorations, qualité de vie)”
Un grand nombre de personnes sont confrontées à un diagnostic erroné et tardif, surtout les femmes, les personnes de couleur et les personnes issues de milieux socio-économiques défavorisés. Cela peut être dû au fait que les symptômes se présentent différemment chez les hommes et les femmes et aux idées fausses largement répandues sur l’archétype de la personne autiste. Il peut également s’agir d’un processus long, coûteux et laborieux, dans lequel il peut être difficile de naviguer. Dans une étude récente, 48 % de personnes ont dû attendre plus d’un an pour obtenir un diagnostic d’un trouble du neuro-développement.
“[J’ai eu un] Diagnostic TSA tardif, c’est-à-dire en 2020, alors que j’avais déjà 33 ans. Ceci a marqué la fin d’un parcours du combattant sur le plan médical, et le début d’un nouveau combat sur le plan administratif.”
Troubles neuro-développementaux et santé mentale
La santé mentale est aussi un sujet d’importance chez les personnes porteuses de troubles du neuro-développement. L’anxiété, le stress et la dépression sont particulièrement prononcés en raison de facteurs tels que l’isolement social, le harcèlement, la douleur, la fatigue extrême liée à l’hypersensorialité, la surcompensation et aux stratégies de camouflage. Parmi les participants de notre enquête, 73 % constatent qu’il y a un lien direct entre leurs troubles et leur santé mentale. En outre, comme pour la population générale, 72 % ont révélé que leur santé mentale s’est dégradée pendant la pandémie et les confinements successifs. Cela était dû en grande partie à des facteurs tels que :

- Une perturbation des rituels et de la routine
- Une perte de repères
- Accès aux soins ‘non vitaux’ arrêtés
- Suspension du processus d’évaluation diagnostique des troubles du spectre de l’autisme
- L’isolement, contact réduit avec les proches
- Le ton alarmiste et/ou culpabilisant dans les médias
- Burn out/ changements au travail/ difficultés dans le recherche d’un emploi
- Les règles changeantes, floues et difficiles à interpréter
- Privation de loisirs
Cependant, tout ne fut pas si négatif. La réduction des obligations sociales a été un soulagement pour beaucoup. Une personne nous a confié qu’elle avait vécu le confinement , “Étonnamment bien, j’ai pu me poser, me recentrer, cela a été une période d’une incroyable douceur”. Le fait de rester en contact à distance a atténué l’anxiété de nombreuses personnes et a permis à certains de participer davantage à la vie sociale d’une manière qui leur convenait mieux.
“Les confinements successifs me convenaient très bien. Les cours à distance m’ont montrés que j’étais capable – dans un environnement safe pour moi – de réellement apprécier les cours ainsi que de développer mes capacités de travail (et donc mes notes)”
On peut donc noter que la pandémie a eu certains impacts positifs dans la vie quotidienne et professionnelle ce qui a permis une meilleure accessibilité, ce que nous pourrions et devrions maintenir afin d’être inclusifs pour tous.
Une chose que la pandémie nous a apprise, c’est que la santé mentale est une préoccupation prioritaire pour tous, en particulier pour les personnes ayant des troubles du neuro-développement. C’est pourquoi des initiatives comme Les Semaines d’information sur la Santé Mentale (SISM) sont si nécessaires, pour souligner pourquoi nous devons continuer à parler de la santé mentale. Les SISM se déroulent à partir du 4 – 17 octobre 2021.
Rejoignez-nous donc ce mois-ci pour mieux comprendre les nuances des comorbidités et leur impact sur la santé mentale. Nous parlerons de la douleur, des troubles du sommeil, des troubles des conduites alimentaires (ou troubles des comportements alimentaires), mais aussi de TDAH, d’épilepsie, des troubles DYS et de dépression périnatale.
Newsletter
